1166
Множество людей страдает различными воспалительными заболеваниями, протекающими в ротовой полости. Часть из них протекает внутри тканей десны и совершенно невидима при обычном визуальном осмотре. Одним из таких заболеваний является хронический фиброзный периодонтит.
Что представляет собой
Данное заболевание представляет собой воспаление, развивающееся в периодонте. Это очень тонкие (до 0,25 мм) ткани, которые расположены в щелевидном промежутке между цементом зубного корня и пластиной альвеолы. В них проходят кровеносные и лимфатические сосуды, нервные волокна. Периодонтит компенсирует и перераспределяет нагрузки, возникающие при жевании.
Подробнее о понятии «периодонтит» нам расскажут в следующем видео:
Воспаление в этих тканях обычно имеет хронический характер и протекает без развития осложнений. Заболеванию свойственно сильное уменьшение количества «родных» клеток и их замещение другими. Их место занимают клетки грубоволокнистой фиброзной ткани. А именно такой процесс свойственен фиброзному периодонтиту.
Важно: патология, в зависимости от вида происходящих изменений в тканях периодонта, имеет несколько форм. Фиброзный периодонтит — самая безобидная для человека форма болезни.
Причины возникновения
Появление заболевания связывается с двумя группами причин: местными и общими. К первой группе относятся следующие факторы:
- инфекция, развившаяся после рассасывания пломбы;
- заражение тканей болезнетворными микроорганизмами вследствие невылеченных вовремя кариеса или пульпита;
- неверно подобранные или поставленные ортопедические системы;
- присутствие в тканях периодонта инородного элемента – пломбировочной массы, взятой в больших объемах, выведенного краешка штифта;
- случайное повреждение периодонтальных тканей поставленной пломбой (подобное нередко случается при увеличении высоты окклюзии);
- эффективная терапия в отношении гранулематозного/гранулезного периодонтита, когда эти патологии переходят в безопасную фиброзную стадию.
Самыми распространенными причинами, относящимися ко второй группе, являются заболевания:
- нервной;
- кровеносной (сердца и сосудов);
- эндокринной систем.
Фиброзный периодонтит нередко развивается при сниженном иммунитете.
Антибиотики
Антибиотики при периодонтите назначаются для того, чтобы предотвратить развитие воспалительного процесса. Чаще всего они назначаются при гнойном остром периодонтите, когда есть опасность проникновения гноя в кровь пациента. В этом случае врач после медикаментозной обработки и пломбирования каналов корня зуба назначает пациенту антибиотики для локализации воспалительного процесса и предотвращения его распространения на окружающие ткани.
Медикаментозная терапия предполагает использование не только антибиотиков, но и других лекарственных препаратов и витаминов, в том числе и обезболивающих. В арсенале каждого практикующего врача-стоматолога есть современные и эффективные препараты, которые помогают справиться с заболеванием.
Препараты для терапии периодонтита помогают не только ликвидировать очаг воспаления, но и способствуют регенерации поврежденных тканей периодонта и восстановлению костной ткани, что особенно актуально при лечении гранулирующего и гранулематозного периодонтитов.
Симптомы
Под действием названных причин в течение долгого промежутка времени в периодонтальных тканях происходят структурные изменения: значительно утолщаются их связки, клетки замещаются фиброзными. Из-за этого сами ткани рубцуются, утолщаются и грубеют.
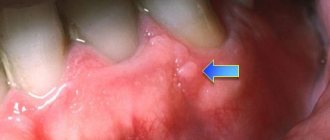
Но подобные изменения человек никак не ощущает, поскольку заболевание имеет вялое и почти никак себя не выражающее течение. Симптоматика бедна: в единичных случаях может проявляться небольшая болезненность от сильного надавливания на десну или от постукиваний по зубу.
Признаки, характерные для большинства стоматологических заболеваний (резкая боль, чувствительность на перепад температуры, температура, отек слизистой и тканей) отсутствуют. В редких случаях в области поражения десна изменяет цвет.
Мы расскажем о плюсах и минусах установки брекетов In-Ovation в нашей следующей статье. А тут можно узнать, какова цена установки ретейнеров и от чего она зависит.
Симптомы острого периодонтита
При остром течении, пациент активно предъявляет жалобы на свое самочувствие. При этом в мягких тканях еще не наступили стойкие изменения, несмотря на активно развивающееся воспаление. Если на данном этапе провести адекватное стоматологическое вмешательство, высока вероятность полного устранения патологии.
Серозный
Апикальный перидонтит, который возникает после травмы или аллергической реакции на стоматологические лекарства, чаще всего развивается по серозному типу. Он проявляется только местными симптомами повреждения зубочелюстного аппарата, такими как:
- Боль — ноющего или пульсирующего характера, достаточно интенсивная. Она несколько ослабевает после приема противовоспалительных лекарств (Кеторола, Ибупрофена, Цитрамона, Найза и т.д.). Может возрастать при прощупывании пораженной области языком или пальцем;
- Излишняя подвижность – из-за выработки жидкости в десневом кармане, зуб становится более мобильным. Даже при воздействии языком ощущается его небольшое смещение и дискомфорт;
- Неприятные ощущения при «накусывании» — любые нагрузки на воспаленный периодонт приводят к возникновению болезненности.
Осматривая место, где возникают признаки болезни, можно обнаружить участок покраснения десны, ее локальную отечность и разглаживание складок на слизистой. Эта форма более благоприятна для пациента, чем гнойная, так как при ней отсутствует инфекционный процесс в зубочелюстном аппарате. Осложнения периодонтита при серозном варианте встречаются крайне редко.
Гнойный
Бактериальное заражение приводит к развитию гнойного процесса. Оно отличается от серозного следующими признаками:
- Интоксикация организма. Микробы обладают способностью вырабатывать токсические вещества и проникать в кровь. Это приводит к формированию общей воспалительной реакции, проявляющейся лихорадкой (37-38оС), головной болью, снижением работоспособности, уменьшением аппетита;
- Формирование кисты/флегмоны. Гной – биологически и химически активная субстанция, которая может разъедать нормальные ткани. Если организму удается его ограничить, то формируется киста (полость со стенками из плотных волокон). Внешне она определяется, как эластичное объемное образование в области десны.
При гнойном периодонтите, протекающем на фоне ослабленного иммунитета, возможно развитие флегмоны – разлитого воспалительного процесса. При этом возникает выраженный отек мягких клетчатки и кожи, ее покраснение, болезненность и повышение местной температуры; - Высокая вероятность осложнений. Активность бактерий и отсутствие своевременной терапии может приводить к распространению инфекции на нижнюю/верхнюю челюсть (остеомиелит), миндалины (бактериальная ангина), гайморову пазуху (гайморит) и по всему организму (сепсис).
При подозрении на наличие гнойного процесса, не следует откладывать лечение периодонтита. Его необходимо провести как можно раньше, чтобы избежать серьезных осложнений.
Диагностика
Поскольку симптоматика патологии выражена очень слабо, фиброзный периодонтит очень тяжело диагностируется. Пациента вводят в заблуждение отсутствие каких-либо его проявлений, и выявляется только при полном обследовании в отношении иных болезней десен и зубов.
Единственный метод, позволяющий своевременно и точно диагностировать периодонтит, является рентгенография. На рентгенограмме видно, что периодонтальная щель расширилась равномерно и незначительно, иногда наблюдается гиперцементоз (разрастание зубного цемента).
Учитывая то, что патология не имеет конкретных признаков и внешне ее легко принять за хроническую форму пульпита, глубокий кариес или гангренозный периодонтит, стоматологу важно правильно провести дифференциальную диагностику и отличить фиброзный периодонтит от этих болезней:
- при кариесе всегда присутствует чувствительность на перепад температуры;
- хронической форме пульпита сопутствует неприятный гнилостный запах и кровотечение при зондировании;
- с гангренозным периодонтитом отличия видны только на рентгеновском снимке.
Чтобы точно поставить диагноз и определиться с методикой лечения, фиброзный периодонтит необходимо правильно дифференцировать от похожих по симптомам состояний.
Лечение
Специфичность фиброзного периодонтита заключается в том, что в некоторых его случаях можно не проводить лечения. Поскольку заболевание отличается замкнутостью и ограниченностью течения воспаления, его терапия не требуется, если:
- патология развивается внутри зуба с хорошо запломбированными каналами;
- болезнь возникла вследствие лечения острой ее формы, кариеса или пульпита;
- нет жалоб и ухудшения общего состояния человека.
В условиях стоматологии
Если отмечены дефекты давно поставленной пломбы или же ее нет совсем, лечение проводится в обязательном порядке. Оно состоит из 2-х этапов посещения специалиста.
Первичное посещение стоматолога, во время которого он выполняет следующие процедуры:
- выполняется рентгенография для точной постановки диагноза;
- проводится местное обезболивание (при необходимости);
- удаляются налет и все отложения;
- в случае, если окрас дентина сильно изменен, пораженный воспаление слой удаляется;
- удалению также подлежат корни пораженной единицы и пульпа;
- форма и глубина каналов изменяются (при необходимости);
- расширенный канал обрабатывается антисептиком для предотвращения повторного появления воспаления;
- в полость закладывается временная пломба, которая предварительно была обогащена кальцием.
Второе посещение стоматологической клиники. Обычно назначается через 2-4 дня после первого. В зависимости от общего самочувствия пациента, дальнейшее лечение может проходить двумя путями:
- В случае отсутствия у пациента болезненности в единице с временной пломбой и постороннего привкуса, ему удаляют эту пломбу, антисептиком обрабатываются каналы. Затем проводится обычное пломбирование полости, делается рентгеноскопия и решается вопрос о последующем восстановлении части зуба (если это необходимо).
- Если в течение 2-4 дней после постановки пломбы пациент испытывает дискомфорт, а проявление болезненности нарастает, стоматолог удаляет пломбу и на 2-4 дня полость оставляет полностью открытой. В течение этого времени проводится антибактериальная терапия.
Возможен и другой вариант лечения: рассекается надкостница, ставится дренаж и назначается антибактериальная терапия. После купирования воспаления, врач ставит постоянную пломбу.
Важно: лечение этой формы периодонтита является простой процедурой (при сравнении с другими формами болезни). Эффективность чистки полости и последующее пломбирование высокая, и повторное воспаление в вылеченной единице не развивается.
Общая стоимость курса лечения включает все проводимые процедуры: выполнение рентгенографии, очистку канала, антибактериальную терапия, постановку пломбы.
Примерная стоимость всего курса находится в пределе 6-9 тыс. руб. Окончательная цифра зависит от распространенности поражения и числа каналов.
Медикаментозная терапия
Хорошо запечатанные каналы корней при выявлении фиброзного периодонтита не препарируются. Обычно в этом случае специалистами назначается прием медицинских препаратов двух групп:
- антисептики;
- антибиотики (редко).
Антисептические препараты. Поскольку основная причина развития воспаления заключается в инфицировании зубных тканей патогенными организмами, назначенные антисептики применяются местно в виде полосканий или орошений ротовой полости. Стоматолог может назначить:
- «Аминофлюлрид» с фтором;
- «Ваготил»;
- «Хлоргексидин»;
- «Мирамистин»;
- «Йодопирон».
Антибиотики. Назначаются в исключительных случаях при острой необходимости для нейтрализации определенного вида микроорганизмов. К таким препаратам относятся:
- «Бисептол»;
- «Ципрофлоксацин»;
- «Линкомицин»;
- «Метронидазол»;
- «Доксициклин».
Необходимо понимать, что, губя патогенную флору, антибиотики негативно влияют на защитные свойства организма, нарушают баланс микрофлоры во рту и создают предпосылки для повторного развития болезни.
Все перечисленные медикаменты назначаются индивидуально для каждого пациента и только после полного его обследования.
Терапия в домашних условиях
Рецепты народной медицины не способны полностью справиться с воспалительным процессом. Они способны замедлить на время развитие болезни при невозможности незамедлительного обращения к врачу.
При фиброзном хроническом периодонтите можно попробовать следующие рецепты:
- Полоскать рот солевым раствором: в 200 мл теплой воды хорошо растворить 1 ч. л. соли и использовать по назначению до 4 раз в день. Жидкость обладает противовоспалительным, антисептическим действием.
- Протирать проблемную область медом. Он имеет сильное противовоспалительные и антибактериальные действие, поэтому можно использовать для натирания дважды в сутки. В мед можно добавить немного морской соли, но втирать в десну смесь следует аккуратно, без надавливания также 2 раза/день. Средство укрепляет десна, уменьшает воспаление.
- Лимонные прикладывания. Приготовить смесь из свежевыжатого сока половинки лимона и 2 ч. л. соли с крупными кристаллами. После полного растворения в соке соли, ватный диск смочить в нем и приложить на проблемную область. Через 3-5 мин убрать диск, и прополоскать рот водой. Эта смесь также имеет сильное противовоспалительное действие.
- Полоскания настоями лекарственных трав. Для приготовления настоев можно использовать любое растение, имеющее выраженное противовоспалительное действие: календулу, тысячелистник, ромашку, крапиву. Для этого 2-3 ст. л. любого растения залить 500 мл кипятка, настоять около часа в закрытой емкости, после процедить и ополаскивать рот 3-4 раза в день.
Мы дали характеристику брекет-системе Victory в специальном обзоре. А здесь можно почитать отзывы о трейнере T4k.
По этому адресу: https://dentist-pro.ru/ortodontiya/prikus/effektivnye-metodiki-korrekcii-perekrestnogo.html вы узнаете, можно ли исправить перекрестный прикус с помощью брекетов.
Все эти средства оказывают только кратковременное действие и не могут заменить профессиональной терапии. При первой возможности необходимо обратиться за медицинской помощью.
Консервативно-хирургические методы лечения хронических периодонтитов
Консервативно-хирургические методы лечения хронических периодонтитов. Резекция верхушки корня. В последние годы этот метод применяют исключительно редко. К нему теперь прибегают только в случаях, когда имеется прогрессирующий деструктивный процесс в кости, особенно если имеется свищевой ход, кистогранулема и другие методы не дают успеха, а зуб остается устойчивым.
Реплантация зубов. С введением в практику стоматологии антибиотиков в периодической печати вновь появились сообщения об успешном применении этого метода при лечении хронических периодонтитов. Данные В. А. Марченко (1967), В. А. Козлова (1974) и др. говорят о том, что метод реплантации зубов должен найти применение по определенным показаниям при лечении хронических периодонтитов во всех стоматологических учреждениях, тем более что метод способствует сохранению зуба, предотвращает атрофию альвеолярного отростка, восстанавливает прикус, избавляет больных от дополнительных, нередко мучительных манипуляций.
Особенно следует рекомендовать проводить реплантацию зубов на нижней челюсти, где сохранение каждого зуба является профилактикой атрофии костной ткани и гарантией хорошей фиксации протезов. Если с практической точки зрения реплантация зубов достаточно хорошо разработана, доступна всем врачам и может проводиться в поликлинических условиях, то в плане изучения причин резорбции корней и реплантированных зубов и в конечном счете их отторжения этот вопрос требует дальнейшей разработки. Самого серьезного внимания заслуживает изучение иммунологических реакций при реплантации зубов, а также влияния различных лекарственных препаратов, под защитой которых проводят указанное хирургическое лечение (антибиотики, витамины и т. д.). После реплантации не следует назначать препараты, стимулирующие иммунные реакции: стрептомицин, неомицин, препараты нуклеиновых кислот, витамины А, В, С, PP, дибазол, пирогенал и др. (Петров Р. В., 1969). Из антибиотиков следует предпочесть пенициллин или тетрациклин, поскольку они обладают иммунодепрессантными свойствами.
Другими способами консервативно-хирургического метода лечения периодонтитов являются гемисекция, ампутация корня, короно-радикулярная сепарация.
Под гемисекцией (термин введен впервые Curson, 1966) понимают удаление одного из корней многокорневого зуба (чаще медиального корня нижних моляров) с прилежащей к нему коронковой частью зуба и последующим использованием под мостовидный протез оставшегося дистального корня.
Ампутация корня включает удаление всего корня до места отхождения корня (фуркации) без удаления коронковой части. Гемисекцию проводят на двукорневых зубах — молярах нижней челюсти и премолярах верхней челюсти, а ампутацию корня — на молярах верхней челюсти, хотя, в сущности, обе операции идентичны и разнятся лишь по технике выполнения.
Короно-радикулярная сепарация заключается в рассечении зуба на части с последующим воссоединением в одной общей коронке. Выбор того или иного способа лечения зависит от соответствующих показаний и противопоказаний. Показаниями к гемисекции и ампутации корней являются:
1) наличие глубоких внутрикостных карманов в области одного из корней нижнего моляра, одного или двух щечных корней или небного корня верхнего моляра; 2) обнажение всей длины корня вследствие убыли кости у зубов с поражением пародонта; 3) значительное поражение кариесом цемента и дентина одного из корней; 4) перфорации в области бифуркации или стенки корневого канала; 5) непроходимость корневых каналов зубов с хроническим периодонтитом; 6) облитерация корневого канала после ранее проведенного лечения со значительным разрежением костной ткани в области верхушки корня; 7) случаи, когда сохранение одного из корней может способствовать дальнейшему распространению патологического процесса на соседние зубы и корни, несмотря на хорошо проведенную эндодонтическую терапию;  когда зуб уже использовался или будет использоваться в качестве опоры несъемного мостовидного протеза и удаление которого привело бы к необходимости изготовления съемного протеза.
когда зуб уже использовался или будет использоваться в качестве опоры несъемного мостовидного протеза и удаление которого привело бы к необходимости изготовления съемного протеза.
Короно-радикулярную сепарацию проводят при воспалительно-деструктивных изменениях в области бифуркации или трифуркации многокорневых зубов; при перфорациях области дна полости зуба идиопатической резорбции с разрушением области разветвления корней.
К противопоказаниям относятся:
1) значительная убыль костной ткани у всех корней, что ведет к неблагоприятному соотношению клинической коронки и корня, мешающему зубам выдерживать нормальные нагрузки во время акта жевания; 2) наличие сросшихся корней, не поддающихся разъединению; 3) наличие непроходимых каналов в корнях, которые необходимо сохранить; 4) когда фуркация находится настолько близко к верхушкам корней, что попытка ее обнажения, необходимого для разделения и создания нормального контура, привела бы к необходимости удаления большой части кости в оставшемся ложе; 5) когда эндодонтические, пародонтологические и ортопедические процедуры вредны ослабленному больному.
Существуют различные варианты ампутации корней верхних моляров. К ним относятся: 1) удаление обоих щечных корней при сохранении небного корня; 2) удаление одного из щечных корней при сохранении небного и другого щечного корня; 3) удаление небного корня при сохранении обоих щечных корней; 4) отсечение одного из корней верхнего пре-моляра при сохранении функционирующего другого.
Из перечисленных вариантов наиболее целесообразным следует считать удаление одного из щечных корней при сохранении небного корня и другого щечного или удалять оба щечных корня при сохранении небного корня. Справедливо мнение Basaraba (1967), считающего, что сохранение обоих щечных корней при удалении небного корня заметно снижает полезный срок службы таких зубов, так как вертикальные нагрузки, падающие на восстановленную коронку на таких корнях, не будут распределяться в осевом направлении. Мерой профилактики, устраняющей подвижность остающегося сегмента и возможность вторичной окклюзионной травмы, является временная стабилизация, осуществляемая в большинстве случаев после оперативного вмешательства. Она может осуществляться по выбору: с помощью проволоки и быстротвердеющей пластмассы, ортодонтических аппаратов или амальгамы. После гемисекции проводят шинирование леченого зуба.
Необходимым этапом, предшествующим операции гемисекции и ампутации корня, является эндодонтическое лечение. Оно заключается в тщательной инструментальной обработке и стерилизации всех корневых каналов с последующим их пломбированием фосфат-цементом, цинкэвинольным цементом и наложением пломбы.
Техника гемисекции. Операция может осуществляться двумя способами: без откидывания слизисто-надкост-ничного лоскута или с его откидыванием.
Первый способ наиболее простой. После пломбирования канала и наложения пломбы коронку зуба под анестезией рассекают на две половины, точно по месту фуркации с помощью длинного конусовидного алмазного бора, после чего производят удаление второй половины корня. Сепарацию и удаление производят, по возможности, осторожно, чтобы не задеть интеррадикулярную перегородку и соседние зубы, а также не разрушить костную ткань, окружающую оставшийся сегмент.
Операцию по второму способу начинают с формирования и отслойки слизисто-надкостничного лоскута, после чего кость альвеолярного гребня рассекают алмазным бором на протяжении длины корня с помощью турбинной установки. Корни разъединяют с алмазным бором или диском, а удаление производят элеватором или щипцами. Лоскут укладывают на место и фиксируют швами. Иногда удаляют корень целиком, сохраняя коронку зуба. Однако эта операция связана с определенными техническими трудностями, а Оставшаяся нависающая часть зуба является своего рода консолью, что оправдано лишь при удалении корня, находящегося под опорной коронкой мостовидного протеза.
Техника ампутации корня. Ампутация корней моляров верхней челюсти может осуществляться двумя способами с откидыванием слизисто-надкостничного лоскута и без такового. В первом случае, если ампутации подлежит один или два щечных корня верхнего моляра, после отслойки слизисто-надкостничного лоскута на щечной поверхности осуществляют их обнажение снятием наружной стенки альвеолы. Затем в область отхождения корней вводят длинный фиссурный или алмазный бор, корень отделяют точно по эмалево-цементной границе, после чего его удаляют с помощью прямого тонкого элеватора или щипцов. Далее производят кюретаж, слизисто-надкостничный лоскут укладывают на место и накладывают швы. Если удалению подлежит небный корень, то на небной поверхности делают два разреза, параллельных длинной оси зуба, на 2—3 мм медиаль-нее и дистальнее корня, разрезы могут быть овальными или трапециевидными.
Второй способ, предложенный Kirchoff, Gerstein в 1969 г., наиболее прост и атравматичен. Он позволяет избежать выкраивания слизисто-надкостничного лоскута и удаления большой части костной поверхности.
Способ заключается в своеобразном переформировании анатомической коронки зуба соответственно корню, подлежащему ампутации. Для этого каким-либо режущим инструментом (фреза, алмазный или фиссурный бор) производят клиновидное иссечение небольшой части коронки зуба. Благодаря этому в операционном поле обнажается поперечное сечение корня, подлежащего удалению. После этого корень легко удаляют элеватором или щипцами. Жевательная поверхность коронки зуба остается целой, а коронка зуба по форме должна быть сформирована так, как этого требуют оставшиеся корни.
При проведении операшл^гемисекции и ампутации корня необходимо проводить доо1к?рационный и послеоперационный рентгенологический контроль для выявления навесов твердых тканей в области сепарации и осуществлять тщательное сглаживание сепарационной поверхности при наличии любого выступающего участка.
Ортопедическое лечение моляров, подвергнутых лечению, методом гемисекции или ампутации корня зависит от ряда условий и является также средством выбора врача-стомато-лога. Большинство зубов, леченных данным способом, нуждается в покрытии искусственной коронкой и длительно может служить в качестве основной опоры для несъемного мостовидного протеза.
Техника короно-радикулярной сепарации. Операция довольно проста и не вызывает обычно осложнений. Под анестезией алмазным бором проводят рассечение зуба пополам, удаляют навесы, затем осуществляют тщательный кюретаж в области фуркации с наложением десневой повязки. В последующем на каждый из корней изготавливают коронки, спаянные между собой. Подготовку корней под коронки и снятие слепка можно провести во время операции.
Имеющийся в настоящее время арсенал средств и методов позволяет излечить все однокорневые и большинство многокорневых зубов с проходимыми каналами.
В заключение следует отметить, что несмотря на успехи, достигнутые в последнее время в лечении хронических периодонтитов, многие вопросы их лечения остаются до сих пор нерешенными. К их числу относятся: значительное число обострений, большая трудоемкость и неполный эффект лечения многокорневых зубов, недостаток препаратов, направленных на усиление репарационных процессов в периодоите. Кроме того, не выясненной во всех аспектах остается степень влияния околоверхушечного очага и его лечения на состояние организма (Овруцкий Г. Д., 1966), несмотря на некоторые успехи в изучении этих вопросов.
Что же понимается под очагом инфекции? Очаг инфекции в настоящее время рассматривается не только как скопление микробов, продуктов их жизнедеятельности и деструкции органического вещества соединительной ткани, являющихся антигенами, но и очаг раздражения вегетативной нервной системы, по которой оно передается высшим нервным центрам, а отсюда в виде патологической импульсации на периферию. Что касается путей влияния одонтогенной инфекции, то они могут быть различными: чисто бактериальное (бывает относительно редко); токсическое — продуктами тканевого распада; антигенное с развитием иммунных реакций (Бурков Т. и др., 1969; Рабинович А. С., 1971; Рудзит К·, 1973; Türk, 1973; Vera, 1974, и др.).
Последние годы принесли некоторые успехи в тестировании и изучении периодонтитов как очагов хронической инфекции. Но применяющиеся ныне электротесты (Zicher, Bat-tner, 1965; Battner, 1965; Бурков Т. и др., 1969; Heuser, 1971, и др.), гистамино-конъюнктивальная проба по Ремки и др. для выявления и характеристики очагов одонтогенной инфекции (хронические периодонтиты, пародонтоз, пародонти-ты) могут быть достоверными только при их сочетании с другими данными: рентгенологического обследования альвеолярных отростков челюстей, исследования периферической крови (число лейкоцитов, моноцитов и лимфоцитов), белковых фракций сыворотки крови, изучения капиллярной резистентности, кожно-аллергических проб с аллергенами стрептококка, динамических показателей реакций с применением антистрептолизина-О, ревматоидного фактора и других иммунологических исследований.
Учитывая влияние инфекционных пародонтальных очагов на развитие и течение ревматического процесса (Жукова И. И., 1964; Чепулис С. П. и др., 1968, и др.) и потенциальную их роль в патогенезе других аутоиммунных заболеваний (стрептококковый гломерулонефрит, системная красная волчанка, ревматоидный артрит, склеродермия, узелковый периарте-риит, дерматомиозит, болезни крови, гепатиты), многокорневые зубы с хроническими гранулирующими и гранулема-тозными формами периодонтита следует удалять. Хронические инфекционные очаги в области однокорневых зубов необходимо ликвидировать хирургическим путем с помощью резекции верхушек корней под прикрытием антибиотиков и стероидов. Такой радикальный подход должен иметь место в аналогичных случаях и при глубоких патологических десне-вых и костных карманах (пародонтоз, пародонтит).
Наиболе часто встречающиеся осложнения, их причины и способы устранения представлены в табл.6.
Особенности лечения у детей
Способ лечения заболевания у детей полностью зависит от их возраста и состояния пораженной области. Временные единицы подлежат удалению в случае, если:
- развилась подвижность зуба в результате болезни;
- до их смены осталось не более 2-х лет;
- уже были воспаления или поражение большей половины корня.
При лечении с сохранением зубов особое внимание уделяется купированию инфекции с целью предотвращения повторного проявления воспаления.
Важно: специфичность фиброзного периодонтита считается его безопасность для малышей и детей, у которых идет смена зубов. Это объясняется тем, что заболевание развивается дальше только около полностью сформированных зубных корней.
Особенности лечения у беременных
При вынашивании ребенка в I и III триместрах любое стоматологическое вмешательство нежелательно. Получение женщиной медицинской помощи допустимо только в неотложном случае.
Также под запрет попадает рентгенография – делать рентгеновское обследование зубочелюстного аппарата на любом сроке беременности запрещено.
Лечение заболевания можно проводить только во II триместре. Обычно при выявлении фиброзного периодонтита пораженный зуб удаляется. При подборе анестезии предпочтение отдается препаратам с очень низким показателем прохождения через плаценту.
Причины
У большинства пациентов, развитие болезни связано с инфекционным процессом. Бактерии или их токсины, проходя через корень, попадают в прилегающую ткань и вызывают ее воспаление. Такая ситуация часто возникает при несвоевременном или неполном лечении пульпитов и кариеса. Также заражение периодонта может происходить из других частей зубочелюстного аппарата (лунок или десен), при наличии в них патологического процесса.
Помимо инфекции, причиной острого периодонтита может быть травма челюсти (удар, неудачное падение) или непосредственно зуба. Например, при надкусывании твердых предметов или игре на музыкальных инструментах с мундштуком (саксофоне, блок-флейте и т.д.). Как правило, больные оставляют без внимания неприятные ощущения, списывая их на естественную реакцию организма. Такое отношение часто приводит к затяжному течению болезни.
Периодонтит после стоматологического вмешательства – также нередкое явление. Причиной может стать установка завышенной пломбы, использование некачественного оборудования, медикаментов или аллергические реакции пациента на лекарственные вещества. Чтобы снизить риск возникновения патологии, необходимо обращаться только в лицензированные клиники, чей уровень оказания помощи соответствует современным стандартам.
Прогноз
Из всех видов периодонтита только фиброзный является самым стабильным и имеет наиболее благоприятный исход лечения. Своевременное его обнаружение гарантирует полное излечение болезни за несколько дней в случае, если она появилась и развивается как самостоятельная патология. Если же недуг является последствием проводимой терапии других видов периодонтита, присутствие фиброзного игнорируется.
Назначенное антибактериальное лечение гарантирует гибель болезнетворной микрофлоры в корневых каналах, а герметично поставленная пломба предотвращает возможность рецидива болезни вследствие инфицирования периодонтальных тканей.
Если же терапию фиброзного периодонтита не начать на начальной стадии или пытаться справиться с ним самолечением, он легко переходит в иные, более тяжелые и опасные формы: гранулематозный и гранулирующий, приводит к обострению воспаления тканей.
Возможные осложнения
Любое воспаление в мягкой ткани дёсен или в зубе считается фактором, который осложняет лечение периодонтита. Очаги поражения не всегда удаётся предотвратить. Иногда это бывает по вине больного из-за несвоевременного обращения к стоматологу. Проведение хирургической терапии или пломбирования, независимо от этапа лечения, не всегда даёт положительный результат. В ряде случаев возможны осложнения:
- Боль разной интенсивности.
- Увеличение воспалительного очага.
- Повышение температуры.
- Сильная отёчность и покраснение мягких тканей.
Возникновение болевого синдрома связано с тем, как лечится периодонтит в условиях клиники. Дело в том, что инструмент стоматолога способен повредить ткани при обработке корневых каналов, когда выводят воспалительный секрет. В ином случае боль после проведения терапии происходит из-за попадания материала для пломбы в костную ткань.
В некоторых случаях при периодонтите причины возникновения боли после установки пломбы трудно определить. При этом у больного не наблюдается дополнительных симптомов воспаления. В таком случае врачи рекомендуют проводить полоскание антисептическими растворами. По истечении 5 дней неприятные ощущения проходят.
Болевой синдром после терапии способен сохраняться в течение нескольких недель. Дискомфорт возникает только при попадании на зуб пищи или при сжатии челюсти. Чтобы устранить эти ощущения пациенту советуют снизить нагрузку на поражённую область.
В некоторых случаях после лечения могут возникнуть симптомы общего недомогания. Больному требуется обратиться к врачу за дополнительным лечением периодонтита. Из медикаментов назначают антибактериальные средства. Чтобы снизить боль, проводят: УВЧ, СВЧ, лазеротерапию.
Через некоторое время после лечения периодонтита очаг воспаления может увеличиться. В большинстве случаев это проходит без дополнительных симптомов. При этом назначают проведение операции и удаление части корня. Когда нагноение возобновляется, инфекция может попасть в кровь.
Из-за постоянной циркуляции воспалительные вирусы способны перейти и на другие органы. Поэтому, если периодонтит лечится несвоевременно или больной невнимательно относится к рецидиву, это может привести к серьёзным осложнениям: заболеваниям печени, почек, сердца.
Профилактика
Основным методом предотвращения фиброзного периодонтита считается своевременное купирование стоматологических заболеваний, в особенности тяжелых форм самой болезни.
Кроме этого, стоматологи советуют для предотвращения появления заболевания придерживаться выполнения следующих рекомендаций:
- регулярно и качественно проводить гигиену полости рта;
- своевременно, при первых признаках любой стоматологической патологии, обращаться за медицинской помощью;
- не пытаться справиться с болезнями самостоятельно и только народными средствами;
- регулярно проводить санацию ротовой полости.
Прогноз и профилактика хронического периодонтита
Течение и прогноз хронического периодонтита, безусловно, зависят от своевременности обращения к стоматологу и качества проведенного им лечения. При эффективном лечении каналов происходит восстановление участка разрушенной кости, зуб сохраняет свои функциональные свойства. При несвоевременном обращении пациента или безуспешном лечении высока вероятность потери зуба. Осложнения хронического периодонтита могут представлять серьезную угрозу здоровью и жизни. Вот почему пациентам необходимо повышать стоматологическую культуру в вопросах ухода за полостью рта, регулярно проводить осмотры у врача и своевременно проводить лечение одонтогенных очагов инфекции.