Неврит тройничного нерва — опасное заболевание. Это непросто воспалительный процесс, сопровождающийся подчас невыносимыми приступами боли. Неврит характеризуется структурными изменениями нервных волокон, которые приводят к двигательным нарушениям и выпадению чувствительности.
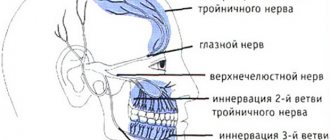
В черепе человека проходит двенадцать нервов. Два тройничных, расположенных с обеих сторон лица, — самые крупные. Они разделяются на три ветки: глазную, верхнечелюстную и нижнечелюстную. Поражение может касаться как одной из них, так и всех одновременно. В основном воспаляется нерв только с одной стороны лица.
Причины
Установить причину неврита лицевого тройничного нерва — непростая задача даже для невролога с многолетним стажем. Лишь в некоторых случаях удается безошибочно установить причинный фактор данной патологии. В остальных случаях лечение ограничивается исключительно погашением воспалительного процесса.
Среди установленных в ряде случаев причин воспаления тройничного нерва находятся:
- Общие инфекционные заболевания: грипп, сифилис, туберкулез.
- Воспаление горла, пазух носа, глазниц, среднего уха, зубов или десен.
- Полученная травма.
- Токсическое отравление организма.
- Образование опухоли вблизи нерва.
- Переохлаждение.
- Аллергическая реакция.
- Атеросклеротические бляшки.
- Резкое падение иммунитета (нередко сопровождается активизацией вируса герпеса).
Дополнительная информация. Заболевание принято делить на два вида: первичный и вторичный. Первичный развивается на фоне нарушения кровоснабжения нервных волокон, а вторичный признано считать осложнением различных хронических патологий.
Диагностика поражений отделов тройничного нерва
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПОРАЖЕНИЙ РАЗЛИЧНЫХ ОТДЕЛОВ ТРОЙНИЧНОГО, ЛИЦЕВОГО, ЯЗЫКОГЛОТОЧНОГО НЕРВОВ И ВЕГЕТАТИВНЫХ ГАНГЛИЕВ ЛИЦА
Поражение системы тройничного нерва
Невралгия тройничного нерва преимущественно центрального происхождения. Причины возникновения: сосудистые и эндокринно-обменные нарушения, аллергические состояния. Чаще наблюдается у женщин в возрасте 40—60 лет.
Диагностические признаки: приступообразная (от нескольких секунд до нескольких минут) боль, носящая жгучий, стреляющий, рвущий, режущий, колющий, «бьющий током» характер и сопровождающаяся судорогой мимических мышц на пораженной стороне (рис. 7).
У 30—35 % больных развитию боли предшествуют парестезии в зубах (одном или нескольких), реже в челюстях. Продолжительность их от нескольких дней до 1—1,5 лет. Как правило, боли возникают в зоне, которая иннервируется II и III ветвями тройничного нерва.
Вегетативные симптомы: гиперемия кожных покровов лица и конъюнктивы глаз, отек мягких частей лица, ринорея, слезо- и слюнотечение. При большой длительности заболевания — сухость и шелушение кожи лица, раннее поседение и выпадение волос на передней части головы, атрофия лицевой мускулатуры.
Дифференциально-диагностический признак: наличие триггерных, или аллогенных, зон (небольшие участки вокруг рта и десен, механическое и температурное раздражение которых провоцирует боль).
Невралгия тройничного нерва преимущественно периферического генеза. К этому виду относят одонтогенные невралгии, дентальную плексалгию, постгерпетическую невралгию, невралгию носоресничного, ушно-височного и язычного нервов, синдром поражения полулунного узла.
Одонтогенные невралгии. Причины возникновения: травматическое удаление зубов, попадание пломбировочного материала в нижнечелюстной канал, пульпит, альвеолит, периодонтит, воспаление верхнечелюстной пазухи, гальванизм, обусловленный металлическими зубными протезами, некачественные протезы, нарушение прикуса, оперативные вмешательства на челюстях, гингивит и другие заболевания пародонта, инфекция, интоксикация, психотравма, ишемический процесс в вертебрально-базилярной системе.
Диагностические признаки: длительные (от нескольких часов до нескольких суток), упорные, периодически обостряющиеся и постепенно затихающие боли в зоне иннервации II и III ветвей тройничного нерва. Боли сопровождаются расстройствами вегетативной нервной системы, проявляющимися гиперемией, отеком пораженного участка, а также слезо- и слюнотечением. Боли могут продолжаться на протяжении длительного времени и после ликвидации основного процесса, вызвавшего невралгию.
Дентальная плексалгия. Причины возникновения: те же, что и у одонтогенной невралгии.
Диагностическиепризнаки: постоянные боли в деснах, зубах, у части больных наблюдается реперкуссия болевого синдрома на здоровую сторону. Боли могут уменьшаться во время еды и увеличиваться под влиянием эмоций, неблагоприятных метеорологических факторов и переохлаждений, иррадиировать по ходу II ветви тройничного нерва и сопровождаться вегетативными симптомами, возникающими в результате связей сплетения с вегетативными ганглиями (крылонебным и верхним шейным симпатическим узлами). При этом болезненности в точках выхода тройничного нерва нет.
Двусторонняя дентальная плексалгия — следствие •односторонней дентальной плексалгии. Для дифференциальной диагностики используют эстезиометрию.
Постгерпетическая невралгия. Причины возникновения: вирусная инфекция, воспалительный процесс в оболочках мозга с поражением полулунного узла.
Диагностические признаки: после недомогания временами появляются крайне мучительные жгучие боли, зуд и отек больной половины лица. Затем на этом месте возникают мелкие пузыри. Головные и лицевые боли носят диффузный характер.
Ранние постгерпетические невралгии длятся до 6 месяцев, поздние — от 6 месяцев до нескольких лет.
Дифференциально — диагностические признаки: боли возникают спонтанно, продолжаются часами, периодически усиливаясь, часто локализируются в зоне иннервации I ветви тройничного нерва, могут стихать. Триггерных зон и точек нет.
Невралгия носоресничного нерва. Причина возникновения: воспалительный процесс придаточных пазух носа.
Диагностическиепризнаки: приступы мучительных болей в области глазного яблока, надбровья и соответствующей половины носа. Боли возникают ночью и сопровождаются выраженными вегетативными расстройствами нервной системы — обильным слезотечением, набуханием на пораженной стороне оболочки полости носа, выделением жидкого секрета из носа. Могут наблюдаться изменения в переднем отделе глаза в виде кератоконъюнктивита, болезненность при пальпации внутреннего угла глаза, герпетические высыпания на коже лба и носа. Характерны длительные ремиссии.
Образование дентиклей
Дифференциально диагностические признаки: заболевание чаще начинается после 30 лет, характеризуется значительной продолжительностью болевого синдрома (до суток и более), стойкими клиническими проявлениями. Интенсивность боли зависит от этиологического фактора. Во время приступа наблюдается нейротопическая реакция зрачков. Триггерные зоны отсутствуют. Нередко болезнь протекает на фоне воспалительных изменений в придаточных пазухах носа. В момент приступа после смазывания переднего отдела носовой полости 5 % раствором кокаина с добавлением в него 0,1 % раствора адреналина из расчета 5 капель на 5 мл кокаина боли исчезают.
Невралгия ушно-височного нерва (синдром Фрей). Причины возникновения.: поражение нерва при удалении моляров нижней челюсти и другие травматические повреждения.
Диагностические признаки: жгучие, ноющие, иногда пульсирующие боли в виске, внутри уха, передней стенке наружного слухового прохода, особенно в височно-нижнечелюстном суставе. Нередко они иррадиируют в нижнюю челюсть. Приступ сопровождается или проявляется изолированно гиперемией кожи в околоушно-височной области и гипергидрозом в зоне иннервации ушно-височного нерва. В некоторых случаях развитию гиперемии и повышенной потливости предшествуют парестезии. Отмечается усиленное слюноотделение. Болезненные явления возникают в основном при еде, курении, общем перегревании, организма, нервно-психическом напряжении. Заболевание обычно развивается на фоне функционального расстройства нервной системы.
Невралгия язычного нерва. Причины возникновения: хроническая инфекция (ангина, тонзиллит, грипп и т. п.) или интоксикация, длительное раздражение языка протезом, острым краем зуба.
Диагностические признаки: приступы острой боли в области передней трети языка. Часто боли сопровождаются расстройствами чувствительности типа гиперестезии на соответствующей половине языка, что приводит к нарушению болевой и вкусовой чувствительности. Приступ боли могут провоцировать любые движения языка.
Хронический пульпит
Синдром поражения полулунного узла. Причины возникновения: инфекция, интоксикация, травма, опухоль, сосудистые поражения.
Диагностические признаки: при повреждении полулунного узла любой этиологии характерны длительные, тупые, ноющие боли с иррадиацией в больную половину головы. При этом наблюдаются расстройства чувствительности в зоне иннервации всех ветвей (чаще I и II) тройничного нерва. Осложнением поражения полулунного узла могут быть кератит и конъюнктивит. В случае инфекционной этиологии в зоне иннервации I ветви тройничного нерва появляются высыпания пузырьков, заполненных серозной жидкостью (признаки опоясывающего лишая).
Дифференциально — диагностические признаки невралгий преимущественно периферического генеза:
1. Вначале боли возникают там, где локализуется первичный патологический процесс (опухоли, очаги воспаления, травмы и т. п.).
2. Приступам тригеминальной невралгии часто предшествуют длительные боли в зоне иннервации пораженной ветви тройничного нерва.
3. Длительная приступообразная боль постепенно усиливается, а затем ослабевает.
4. Боль может ограничиваться зоной разветвления отдельных нервов в пределах основных ветвей тройничного нерва, зубных сплетений или их ветвей и т. п.
5. Новокаиновые и спиртоновокаиновые блокады дают терапевтический эффект лишь на период действия новокаина, в дальнейшем, как правило, боли усиливаются.
6. Заметное терапевтическое действие оказывают анальгетики. Препараты группы карбамазепина либо незначительно снижают боли, либо неэффективны.
7. Клиническая картина невралгии может меняться в зависимости от состояния основного патологического процесса.
8. Устранение причины тригеминального синдрома часто не приводит к ликвидации невралгии.
Поражения ядер тройничного нерва. Причины возникновения: нарушение кровообращения в вер-тебрально-базилярной системе на фоне атеросклероза, гипертонической болезни (или при их сочетании), а также при патологии шейного отдела позвоночника.
Диагностические признаки: длительные приступы резких болей, не поддающихся лечению анти-конвульсантами типа карбамазепина. Боли развиваются на фоне атеросклероза, гипертонической болезни или их сочетания. При обследовании выявляются признаки недостаточности мозгового кровообращения. Отмечаются расстройства чувствительности на лице по луковичному типу. У некоторых больных могут возникать альтернирующие синдромы.
Нарушение двигательной функции тройничного нерва. Причины возникновения: при нарушении двигательной функции — опухоли, нарушение кровообращения, нейроинфекция (клещевой энцефалит), боковой амиотрофический склероз, сирингобульбия, травма, при синдроме раздражения двигательной порции — невротические состояния, столбняк, бешенство, затрудненное прорезывание зуба мудрости, субмассетериальные флегмоны, травмы челюстей.
Диагностические признаки: при нарушении двигательной функции — паралич жевательной мускулатуры на стороне поражения. При открывании рта челюсть смещается в сторону пораженной мышцы. Если процесс имеет значительную продолжительность, то развивается атрофия жевательной и височной мышц, видимая на глаз и определяемая при пальпации этих мышц во время движения нижней челюсти. В случае двустороннего поражения двигательной порции тройничного нерва движения нижней челюсти ограничиваются. Челюсть свисает, больной не может закрыть рот.
При синдроме раздражения двигательной порции заболевание проявляется тризмом, который характеризуется резким сокращением височной и жевательной мышц. Возникает судорога жевательной мускулатуры. Движения нижней челюсти резко ограничены или отсутствуют, зубы крепко стиснуты, прием пищи затруднен, речь нарушена, имеются расстройства дыхания, выражено нервно-психическое напряжение. Длительный тризм приводит к истощению больного.
Неврит тройничного нерва. Причины возникновения: инфекция, интоксикация, механические, ишемические и обменные нарушения.
Диагностические признаки: боли, парестезии, нарушение чувствительности в зоне иннервации пораженных ветвей тройничного нерва, а при неврите нижнечелюстного нерва и двигательные нарушения.
Неврит верхнего луночкового нерва. Причины возникновения: хронические пульпит и периодонтит, травма (сложное удаление зубов), гайморит.
Диагностические признаки: анестезия и гипестезия десны верхней челюсти, а также прилежащего участка слизистой оболочки щеки. Электровозбудимость пульпы в зубах пораженной стороны снижена или отсутствует.
Неврит нижнего луночкового нерва. Причины возникновения: инфекция, травма нижней челюсти (выведение за верхушку пломбировочного материала, удаление зубов, проводниковая анестезия и т. п.).
Диагностические признаки: ноющая боль, чувство онемения, выпадение или снижение всех видов чувствительности в зубах нижней челюсти, в подбородке и нижней губе, снижение или отсутствие электровозбудимости пульпы зубов на пораженной стороне.
Неврит язычного нерва. Причины возникновения: травма, инфекция.
Диагностические признаки: боли и парестезии в 2/з соответствующей половины языка, снижение тактильной и отсутствие болевой чувствительности в этой области.
Неврит щечного нерва. Причина заболевания: та же, что и при неврите язычного нерва.
Диагностические признаки: расстройства чувствительности слизистой оболочки щеки и кожи угла рта.
Неврит переднего небного нерва. Причина возникновения: травма.
Диагностические признаки: ноющая боль с ощущением жжения и сухости в половине неба, снижение чувствительности в этой области.
Симптомы неврита тройничного нерва
У неврита тройничного нерва есть один обязательный симптом — жгучая боль по ходу разветвлений нерва. Чаще всего происходят кратковременные приступы сильной интенсивности. Иногда сильная боль продолжается постоянно. В таком случае лечение дается особенно трудно. Дополнительно у больного возникают вторичные признаки заболевания.
- покраснение кожи или сыпь в области воспаления;
- слезоточивость;
- насморк;
- обильное слюноотделение;
- нарушенная подвижность или судороги жевательных мышц;
- потливость;
- небольшое повышение температуры;
- нарушение чувствительности в пораженном участке лица;
- притупление слуха и зрения;
- отек в месте поражения.
Дополнительная информация. Спровоцировать приступ боли при неврите тройничного нерва способно прикосновение к лицу, движение челюстью, яркий свет или звук, холодная или горячая пища, резкий поворот головы. На лице есть так называемые курковые зоны, воздействие на которые вызывает приступ.
Пошаговая процедура диагностики
Специальных методов диагностики для выявления неврита не существует, поэтому клинический диагноз ставится на основании жалоб и физикального обследования больного.
При этом врач исключает наличие других заболеваний со схожей симптоматикой. Сначала специалист собирает полный анамнез пациента, после чего проводит физический осмотр.
Как диагностировать воспаление тройничного нерва? При неврите тройничного нерва появляется специфическая боль, сопровождающаяся рядом необычных симптомов:
- онемением кожи лица;
- ухудшением зрения и слуха;
- нарушением работы мимических мышц, включая нервные тики;
- головокружением.
Как определить причины воспаления тройничного нерва лица? Для определения причины появления неврита проводят лабораторные тесты и инструментальные обследования в рамках дополнительной диагностики.
На что врач обращает внимание?
При сборе анамнеза подозрение на наличие неврита появляется, когда:
- больной переносил ранее черепно-мозговые травмы;
- пациент подвергся нейротропной инфекции;
- у человека есть кариес;
- больной жалуется на приступы боли, локализующиеся по ходу иннервации тройничного нерва.
На физическом осмотре при неврите врач обращает внимание на продолжительность и характер болевого синдрома.
При воспалении нервной ткани приступы длятся до 2 минут и усиливаются при пальпации, разговоре, движении мышц. При этом у больного отсутствует неврологический дефицит, между приступами проходит мало времени.
Дополнительные исследования
Чтобы установить причину, по которой воспален тройничный нерв, проводят следующие методы диагностики:
- Лабораторные тесты: общий анализ мочи и крови. Если нервные волокна воспалились в результате инфекции, то в крови поднимается уровень лейкоцитов. Благодаря такой методике выявляют синусит, стоматологические заболевания.
- Магнитно-резонансная и компьютерная томография головы. На снимках показаны состояния нервов и сосудов. Последние могут давить на тройничный нерв, вызывая воспаление и боль. Кроме того, МРТ и КТ выявляют наличие опухолей.
- Рентгенография головы, полости рта, носовых пазух. Позволяет выявить очаг инфекции.
- Ангиография с применением контраста. Позволяет выявить аномалии сосудов и состояние кровотока, если существует риск сдавливания тройничного нерва крупными артериями.
Диагностика заболевания
Во многих случаях диагностировать неврит тройничного нерва специалисту удается уже при первом осмотре. Но для уточнения диагноза или причин развития патологии могут потребоваться некоторые анализы:
- электронейрография;
- компьютерная томография;
- магнитно-резонансная томография;
- электромиография;
- анализ крови на наличие вируса и состояние иммунитета;
- рентгеновский снимок зубов;
- панорамный снимок челюстей.
Невропатолог для того чтобы разобраться в корне проблемы и полностью устранить его, может направить пациента на обследование к другим специалистам: инфекционисту, иммунологу, стоматологу, ЛОРу, окулисту, аллергологу.
Обратите внимание! Патологии тройничного нерва отличаются высокой степенью сложности поиска причин. Ввиду этого в большинстве случаев лечение направлено только на снятие болевого синдрома и воспаления и на предупреждение повторного обострения. А полное излечение редко представляется возможным.
Диагностика невралгии тройничного нерва у ребенка
Для уточнения диагноза врач-невролог назначает консультации смежных специалистов и инструментальные исследования:
- осмотр ЛОР-врача необходим для исключения хронического вялотекушего процесса в гайморовой или лобной пазухе, которые могут вызывать невропатические боли в зоне иннервации тройничного нерва;
- осмотр и санация полости рта у стоматолога проводится для исключения одонтогенной причины заболевания.
Если после устранения всех возможных причинных факторов выраженность симптомов не уменьшается проводятся дополнительные исследования и назначается консультация детского нейрохирурга:
- электронейромиография позволяет обнаружить и определить локализацию повреждения нерва;
- ангиография головного мозга проводится для того, чтобы обнаружить участок сдавления нерва проходящим сосудом.
Лечение болезни
Что касается того, как проходит лечение неврита тройничного нерва, то единой схемы здесь не существует. Чаще всего в таких случаях находят применение препараты таких групп:
- обезболивающие;
- противосудорожные;
- противовоспалительные;
- биостимуляторы;
- витамины (в частности, группы В).
Обратите внимание! Чаще всего главным в борьбе с болезненными приступами выступает противосудорожный препарат «Карбамазепин». Курс лечения составляет около двух месяцев. Его нельзя применять при беременности и болезнях сосудов и сердца, он имеет сильное влияние на почки и печень.
В целях облегчения состояния больного, а также ускорения выздоровления принято дополнительно назначать физиотерапевтические процедуры. Среди них наиболее часто прибегают к иглорефлексотерапии, дарсонвализации, ультрафиолетовому и инфракрасному излучению, ультразвуку, грязевым и парафиновым примочкам.
В особо тяжелых случаях, когда консервативное лечение оказывается неэффективным, специалист может назначить больному спиртоновокаиновую блокаду, а также рентгенотерапию.
Обратите внимание! Если классический подход к лечению тройничного нерва не приносит должного эффекта, остается один выход — хирургическое вмешательство. Проводится либо операция под названием Джанетта, направленная на отвод от нерва кровеносных сосудов, либо ризотомия — перерезание нерва.
Положительный эффект в ходе лечения тройничного нерва может дать прогревание. Для этого используют мешочки с горячей гречкой или солью, а также вареные яйца. Облегчить состояние больного и ускорить устранение воспаления путем улучшения кровообращения в пораженной зоне способен массаж. О правилах его проведения речь пойдет дальше. Сочетание массажа и ЛФК обязательно при частичном параличе, вызываеющем перекос в лице.
Отдельного внимания достойны советы народной медицины. При неврите и невралгии тройничного нерва в покрывающую его кожу втирают сок черной редьки, пихтовое масло, делают компресс из настоя алтея, а настоем алтея и ромашки полощут рот. Хорошо помогает употребление березового сока и умывания им.
Лечение нейропатии тройничного нерва
Лечение нейропатии тройничного нерва включает назначение противовоспалительных препаратов, витаминов группы B (рибофлавин, тиамин, цианокобаламин), по показаниям – антигистаминные, антибактериальные и противовирусные средства. Для улучшения нейрообменных процессов назначаются такие препараты как ноотропил, церебролизин, актовегин, сермион, никотиновая кислота. Хороший эффект отмечается при физиотерапевтическом воздействии: УФО, УВЧ, фоноферез с лидокаином, диатермические токи и др. Могут принести облегчение сеансы игло-рефлексотерапии. Для облегчения болевого синдрома, улучшения общего самочувствия больные получают анальгетики (анальгин, баралгин, кеторол), седативные препараты (феназепам, корвалол, пустырник, валериана и др.).
Читать также Анти-NMDA-рецепторный энцефалит — эпидемиология, симптомы, диагностика
Лечение в большинстве случаев проводится амбулаторно. При неэффективности консервативной терапии, необходимости стационарного лечения заболеваний, вызвавших нейропатию (невралгию) тройничного нерва, пациенты госпитализируются. При необходимости пациенты подвергаются оперативному вмешательству.
Устранение причины
Самая сложная задача лечащего врача — найти и устранить основную причину развития воспаления тройничного нерва. Для этого он применяет необходимые методы диагностики. Если удастся ее установить, будет назначена дополнительная терапия. Возможно, потребуется привлечение других специалистов. Что может включать такое лечение?
- Противовирусные препараты в случае если неврит имеет инфекционную природу.
- Препараты против вируса герпеса и для поднятия иммунитета, если будет обнаружен этот вирус.
- Лечение у стоматолога, если будет выявлена проблема с зубами или деснами.
- Седативные препараты и транквилизаторы при проблемах с нервной системой.
- Антибиотики, если нужно уничтожить бактерии.
- Вазоактивные препараты для восстановления сосудов.
- Кортекостероиды, если причина кроется в аллергической реакции.
- Хирургическое вмешательство в случае обнаружения опухолей или спаек.
Цели лечения
Если подытожить, то основные цели лечения неврита тройничного нерва это:
- обезболивание;
- снятие воспаления;
- борьба с приступами и предупреждение появления новых;
- расслабление нервной системы;
- повышение иммунитета;
- восстановление мышечных реакций и прохождения нервных импульсов.
Обратите внимание! При несвоевременном или неправильном лечении неврита возможны такие последствия: паралич нерва, непроизвольные движения лицевых мышц, проблемы с глазами (сухость, атрофия верхних век, потеря зрения).
Что это такое и код по МКБ-10
Неврит тройничного нерва — это неврологическое расстройство, характеризующееся воспалением и болью в области, которую иннервируют ветви V пары черепно-мозговых нервов.
Заболевание характерно для людей от 30 до 40 лет. В группу риска попадают люди с рассеянным склерозом.
В отличие от невралгии неврит всегда сопровождается отеком, тогда как невралгия тройничного нерва является раздражением нервных окончаний и может прогрессировать без симптомов воспаления. Кроме того, невралгия не вызывает изменений в структуре нейронных волокон.
При развитии неврита воспаление затрагивает внутреннюю часть тройничного нерва, что может привести к нарушению его целостности. Поэтому у больного наблюдается расстройство чувствительности и моторики.
Заболевание по классификации МКБ-10 получило код G50. Тройничный нерв парный, поэтому при развитии патологии у пациента возникает стреляющие приступы боли с одной стороны лица.
Когда болевой синдром стихает, больной ощущает онемение. В некоторых случаях наблюдается паралич или спазм мышц.
Массаж и гимнастика
Массаж при лечении неврита тройничного нерва улучшает кровообращение в проблемной зоне, ускоряя процесс восстановления клеток. Кроме того, посредством его добиваются приведения в норму тонуса мышц, нарушенного в процессе происходящих изменений. Как проводится массаж?
Пациент садится и отбрасывает голову назад. Важно, чтобы он был полностью расслаблен. Сначала легкими движениями массажист прорабатывает грудинно-ключично-сосцевидную мышцу. Затем постепенно поднимается, аккуратно воздействуя на околоушную область. И в конце массажируется лицо — сначала больная сторона, а затем здоровая. В данном случае массажист будет максимально воздействовать на точки выхода веток тройничного нерва. Весь сеанс занимает не более 15 минут. Обычно назначают 10 или 14 сеансов.
В восстановлении работы мышц после перенесенного неврита хорошо помогает гимнастика лица. Ее следует выполнять сидя перед зеркалом и тщательно следя затем, чтобы в каждом движении соблюдалась симметричность. Производить перечисленные упражнения необходимо ежедневно, возможно, по несколько раз.
- Делают наклоны головы вперед и назад.
- Голову наклоняют в стороны, при необходимости с участием другого человека.
- Голову поворачивают по сторонам.
- Слаживают губы трубочкой и разводят их в улыбке.
- Надувают и с усилием сдувают щеки.
- Втягивают обе щеки и расслабляют.
- Несколько раз перегоняют воздух из одной щеки в другую.
- Открывают и с усилием зажмуривать глаза.
- Прижимают ладонь ко лбу и, не двигая ее, пытаются поднимать брови.
Каждое упражнение повторяют по 6-8 раз. В паузах между выполнением каждого из них нужно полностью расслаблять мышцы лица.
Еще больному необходимо стараться класть голову во время сна на пораженную сторону. Несколько раз в день по 10 минут сидеть, наклонив голову в пораженную сторону и оперев ее рукой. Полезно периодически массажировать воротниковую зону.
Симптомы невралгии тройничного нерва у ребенка
В детском возрасте встречается преимущественно вторичная невралгия, поэтому боль часто локализуется в области одной из ветвей тройничного нерва:
- глазничный нерв дает боль в области глазного яблока, надбровия, лба и крыла носа с соответствующей стороны, может поражаться в результате механической травмы, после перенесенного фронтита или гриппа;
- верхнечелюстной нерв отвечает за болевую чувствительность зубов и десен верхней челюсти, верхней губы и подглазничной области с соответствующей стороны, может поражаться в результате механической травмы, после перенесенного гайморита, при хронических заболеваниях зубов и челюстей;
- нижнечелюстной нерв отвечает за боль в зубах и десне нижней челюсти, коже подбородка и нижней губы, повреждается при травмах и заболеваниях зубов.
Зоны иннервации тройничного нерва – 3 зоны, описанные выше
Дети грудного возраста в межприступном периоде беспокойны, легко возбудимы, плохо засыпают, часто капризничают. При появлении боли ребенок сильно плачет, замирает в одном положении или мотает головой и тянет ручки к лицу. Возможно покраснение в зоне болезненности.
Конечно, если ребенок плачет, неспокойный и даже постоянно ручками пытается трогать лицо – это еще не говорит о том, что у ребенка тройничная невралгия, т.к. этот вид заболевания встречается редко у детей дошкольного возраста
Ребенок школьного возраста может описывать боль как очень сильную, жгучую, невыносимую. Поскольку приступ может быть спровоцирован прикосновением к коже лица или слизистой оболочке рта, такие дети часто отказываются умываться, чистить зубы, неохотно и мало едят, испытывают сложности в общении. Они беспокойны, плохо спят, подвержены беспричинным страхам и депрессии.
Профилактические меры
Так как неврит тройничного нерва вызывают различные факторы, соблюдать все меры профилактики может быть довольно сложно. План-минимум в этом случае включает следование таким правилам:
- Следить за состоянием иммунитета. В этот пункт можно включить правильное витаминизированное питание, достаточный отдых, оздоровительные процедуры и курорты, отказ от вредных привычек, физическая активность, исключение стрессов, прием витаминов и т. д.
- Не переохлаждаться. Нельзя допускать сильного замерзания всего тела, выход без шапки на мороз; следует укрывать лицо от сильного пронизывающего ветра.
- Вовремя лечиться. Важно своевременно и полностью вылечивать инфекционные болезни, не затягивать с проблемами в ротовой полости, правильно лечить ЛОР-органы.
Судя по выраженности симптомов, сложности лечения и серьезности возможных последствий неврит лицевого тройничного нерва нельзя назвать простой патологией. Усложняет ситуацию и то, что причину ее возникновения определить крайне тяжело. Лечение этой болезни никогда нельзя откладывать, иначе могут произойти необратимые изменения.
Классификация неврита
Существует несколько классификаций неврита V пары черепно-мозговых нервов:
- в зависимости от места расположения;
- по характеру течения;
- по этиологии заболевания.
По локализации
Правый и левый тройничный нерв располагаются по обеим сторонам лица. Каждый из них разделяется на 3 ветви, поэтому считается смешанным волокном:
- Глазной нерв. I ветвь формируется из чувствительных нейронов, которые отвечают за восприятие окружающего мира: боль, температура, давление и другие факторы.
Эта часть тройничного нерва отвечает за иннервацию органов зрения, лоб, слезную железу и верхнее веко. - Верхнечелюстной нерв. II ветвь так же, как и глазная, образована из чувствительных волокон. Нейроны отвечают за иннервацию ноздрей, верхней губы, десен и нижних век.
- Нижнечелюстной нерв. В отличие от двух других III ветвь тройничной пары является смешанной — она сформирована из двигательных и чувствительных нейронов.
Это значит, что данное ответвление отвечает за внешнее восприятие и движения мышц. Последние отвечают за участие нижней челюсти в пережевывании пищи и мимике.
Воспалительный процесс способен затронуть каждую из 3-х ветвей. Боль может ощущаться по всему лицу или локализуется только в определенном участке.
Обычно болевой синдром появляется только с одной стороны лица. Двустороннее поражение тройничного нерва встречается редко.
По характеру течения
По течению патологического процесса неврит может быть острым и хроническим. Последний возникает у 50% пациентов и характеризуется развитием периодических болей, носящих пульсирующий, жгучий, или ноющий характер.
Если заболевание связано с повреждением структуры нервных волокон, то болевой синдром будет постоянным.
Острая патология развивается внезапно. При ее развитии наблюдается стреляющая боль, похожая на удар электрическим током.
По причинам возникновения
Классифицируют 2 типа патологии:
- Первичная. Возникает в результате повреждения тройничного нерва: сдавливания окружающими мягкими тканями, атрофии, травмы.
- Вторичная. Неврит развивается как осложнение других неврологических или инфекционных заболеваний.