В статье разберемся, есть ли нерв в зубе мудрости.
Эти зубы являются самыми дальними, они обычно прорезываются у человека уже во взрослом возрасте. Несмотря на то, что по своему виду они не отличаются ничем от других, их появление нередко может сопровождаться разными осложнениями, в связи с этим пациентам часто приходится их удалять.
Многим интересно, есть ли нерв в зубе мудрости.
Анатомия тройничного нерва
Тройничный нерв (5 пара) — крупный смешанный (чувствительно-двигательный), состоящий из трех ветвей:
- Глазничной (n. оphthalmicus).
- Верхнечелюстной (n. maxillaris).
- Нижнечелюстной (n. mandibularis).
Нижнечелюстная (НЧ) — третья ветвь тройничного, иннерующая кожу, слизистые оболочки органов нижней челюсти, мускулы нижней части лица. Расположение и параметры его в человеческом организме индивидуальны, обусловлены анатомическими особенностями. Нервный ствол состоит из 30-80 волокон, толщина находится в пределах 3,5-7,5 мм, длина — 0,5-2,0 см.
Корешки нижнечелюстного нерва передают информацию с нижней части лица и ротовой полости: зубов, десен, языка, наружной части уха. Двигательные — иннервируют жевательные и часть мимических мускул.
Три ветви тройничного нерва: 1) Глазничный; 2) Верхнечелюстной; 3) Нижнечелюстной
На выходе из черепа НЧ разделяется на две ветви:
1. Чувствительную (переднюю) — иннервирующую слизистые и кожные покровы:
- щеки, подбородка;
- дна ротовой полости;
- нижних зубов, челюсти;
- нижней губы, спинки языка;
- слюнных желез (подъязычных и поднижнечелюстных);
- части наружного уха.
2. Двигательную (заднюю) — обеспечивающую согласованную работу мышц:
- жевательных;
- челюстно-подъязычной;
- надподъязычной;
- небно-занавесочной;
- барабанной перепонки.
Международный неврологический журнал Головная боль (тематический номер)
Многие годы одним из самых тяжелых заболеваний нервной системы, проявляющихся болью, остается невралгия тройничного нерва (НТН). Первые упоминания об этом заболевании встречаются в литературе XVII века, хотя в XI–XII веках уже описывалось похожее страдание.
Однако и на сегодняшний день для врачей-неврологов встреча с пациентом, жалующимся на боль в лице, в большинстве случаев влечет за собой трудности. Интенсивность и нетерпимость боли связана с тем, что тройничный нерв (ТН) иннервирует мозговые оболочки, поэтому болевой приступ можно сравнить с электросудорожной терапией.
Недаром НТН занимает одно из первых мест среди болевых синдромов как причина суицида.
Распространенность НТН по данным разных авторов очень отличается. Это можно объяснить разницей подхода к постановке диагноза в разных странах. Так, нигде в иностранной литературе не рассматривается одонтогенный болевой синдром (НТН преимущественно периферического генеза) как одна из причин болей в лице. Тогда как советская неврологическая школа (В.Е. Гречко, В.А. Карлов, М.Н.
Пузин, Н.Н. Грицай) выделили эту патологию как самостоятельное заболевание, имеющее особенности клинического течения и радикально отличающееся по подходам к лечению. Если не диагностирован периферический генез боли, пациентам зачастую выполняют множество нейродеструктивных хирургических вмешательств, которые только на время облегчают страдания и требуют неоднократных повторений.
Мы уже более 10 лет занимаемся курацией пациентов с лицевой болью, имеем свои данные в отношении статистики, особенности клиники, дифференциальной диагностики и эффективности различных методов лечения. В этой статье мы хотим поделиться своим опытом и еще раз обратить внимание на дифференцированный подход к прозопалгиям.
Прежде всего необходимо отметить, что боль в лице обусловлена не только непосредственным вовлечением в патологический процесс волокон ТН.
Это может быть боль, связанная с патологией височно-нижнечелюстного сустава (болевая дисфункция сустава), жевательных мышц (миофасциальный болевой синдром лица), шейно-воротниковой зоны (зона сегментарной иннервации C1 захватывает угол нижней челюсти и подчелюстную область), патологией параназальных синусов, глаз, реже — ушей.
Каждый синдром имеет свои клинические и патогномоничные особенности. Однако в рамках данного сообщения мы остановимся на дифференциальной диагностике классической (центральной) НТН (КНТН) и НТН преимущественно периферического генеза — одонтогенного болевого синдрома.
Боль в лице обусловлена вовлечением в патологический процесс внечерепной порции ТН — периферических ветвей и внутричерепной — гассерового узла и корешка нерва в области мостомозжечкового угла.
При патологических процессах, которые затрагивают внутримозговые пути ТН, в лице болевых ощущений пациенты не испытывают. Практически единственным симптомом в данном случае будет онемение.
Таким образом, можно предположить, что центральный и периферический генез боли обусловлен разной миелинизацией поврежденных волокон, связью с мозговыми оболочками и разным вовлечением в патологический процесс системы анти- и ноцицепции.
Если при центральном (внутричерепном) процессе формируются очаги патологической доминанты в постцентральной извилине и лимбической системе, то при периферических патологических процессах прежде всего возникают местные демиелинизирующие нарушения в низкомиелинизированных мелких (чаще луночковых) нервах, а доминантный очаг в коре формируется только по прошествии нескольких лет (это и обуславливает название — НТН преимущественно периферического генеза). Поэтому применение противосудорожных препаратов, направленных на очаг доминантной активности, не дает результата на ранних этапах лечения периферической невралгии.
Классическая (центральная) невралгия тройничного нерва
Причиной раздражения внутричерепной порции ТН чаще всего являются аномалии сосудов, располагающихся в области мостомозжечкового угла, в частности верхней мозжечковой артерии, ствол которой непосредственно лежит на корешке ТН. В нашей практике встречались гемангиомы и мальформации.
Кроме того, гассеров узел и корешок вовлекаются в патологический процесс при арахноидитах, могут сдавливаться растущей опухолью VIII пары черепных нервов. По нашим данным, причиной КНТН чаще всего являются перенесенные арахноидиты (58 % случаев). Однако необходимо отметить, что в 24 % мы не смогли точно установить причину боли.
Во всех случаях это были пожилые пациенты, у которых мы предположили дисциркуляторный генез заболевания.
Клиническая картина КНТН
Боль носит приступообразный, кратковременный (несколько секунд) характер в виде удара электрического тока с наличием длительных светлых промежутков.
Иногда пациенты уменьшение боли периферического характера оценивают как светлые промежутки, однако для КНТН характерны периоды до нескольких часов, когда никаких неприятных ощущений пациент не испытывает. В большей мере боль иррадиирует не по ветвям ТН, а согласно сегментарной иннервации.
Во время приступа больной замирает на месте, зрачки расширяются от боли. Очень важным симптомом, дающим возможность различить КНТН и одонтогенный болевой синдром, является отсутствие приступов ночью, когда очаг патологической доминанты находится в неактивном состоянии.
Важным клиническим патогномоничным признаком КНТН является наличие триггерных точек, незначительное прикосновение к которым вызывает приступ боли. Эти точки чаще располагаются на коже носогубного треугольника, крыла носа, слизистой полости рта. В некоторых случаях имеется точка, при надавливании на которую приступ проходит, — анталгическая точка.
Характерно наличие триггерных факторов — условий или действий, которые провоцируют приступ (прикосновение к коже или слизистой полости рта, чистка зубов, прием пищи, умывание, открывание рта, наклоны вперед). Однако отметим, что наличие триггерных факторов характерно и для периферической невралгии.
При объективном обследовании определяются болезненные точки выхода ветвей ТН, гиперестезия на коже лица, иногда вегетативная окраска приступа.
Лечение классической невралгии тройничного нерва
Основной метод — патогенетическое лечение, для чего необходимо обследовать пациента и выявить возможную причину развития боли. Для купирования болевого синдрома применяются методы центрального обезболивания, направленные на очаг патологической доминанты в коре головного мозга.
Обращаем внимание, что эти препараты эффективны только при классической НТН в связи с особенностями ее патогенеза и клиники. Препараты купируют только пароксизмальную кратковременную боль. К центральному обезболиванию относят противосудорожные препараты: карбамазепин и его аналоги.
В инструкциях к применению этих препаратов указаны рекомендуемые дозы: начинать с 100 мг 2 раза в день, постепенно повышая дозу до минимально эффективной, максимальная суточная доза — 1200 мг/сутки. Мы столкнулись с тем, что пациенты принимают до 1000 мг/сутки — с минимальным терапевтическим эффектом, но с массой побочных реакций.
Нами разработаны схемы приема противосудорожных препаратов с рекомендованными дозами: 25 мг (1/4 табл.) через каждые 2–4 часа (1 табл. перед посещением стоматолога). Хороший центральный обезболивающий эффект дают инъекции витамина В12 в дозе 100 мг (2 ампулы 0,05% раствора).
Важным моментом является то, что местная анестезия и применение анальгетиков неэффективны, так как очаг находится в коре головного мозга.
Это осложняет проведение стоматологических манипуляций и дает нам возможность провести дифференциальную диагностику с периферическим генезом боли.
На триггерные участки используют 5% анестезиновую или лидокаиновую мазь, настойки прополиса, водного перца, меновазин.
В комплексном лечении также рекомендовано использование нейропротекторов, сосудистых препаратов, транквилизаторов и антидепрессантов, в особенности при длительности болевых приступов более 3 месяцев.
Из физиотерапевтических воздействий предпочтительнее диадинамическая терапия, низкочастотный лазер на триггерные участки. Форетические воздействия таким пациентам не показаны, так как могут участить болевые пароксизмы. Хороший эффект дает рефлексотерапия.
Алкоголизации — проведение спиртово-лидокаиновых блокад в места выхода нерва показаны только при наличии жизненных противопоказаний для проведения других радикальных методов лечения после точного установления этиологической причины развития заболевания.
Применяются различные методики хирургического лечения, проведение которых оправдано только в случае выявления механического давления на корешок ТН сосудом либо объемным образованием. Проводить нейродеструктивные операции необходимо только в случае четкого центрального механизма развития болевого состояния и отсутствия достаточного позитивного эффекта от консервативного лечения.
Это обусловлено тем, что часто с нейродеструктивных вмешательств начинают лечение боли в лице. Результатом такого лечения является развитие выделенной нами отдельной нозологической единицы — ятрогенной посттравматической невропатии, которая проявляется чувствительными, двигательными и трофическими нарушениями в зоне иннервации соответствующего нерва.
Под нашим наблюдением находится пациентка, которой проведены нейродеструктивные вмешательства на всех участках хода нервных волокон до мозгового ствола: микроваскулярная декомпрессия корешка ТН, криодеструкция гассерового узла, 28 алкоголизаций периферических нервов, нейроэкзерез нижнечелюстного нерва.
В итоге приступы боли видоизменились, на первое место выступил вегетативный компонент боли. Трофические изменения выразились в атрофии альвеолярного отростка, жевательных мышц, потере всех зубов на этой стороне верхней и нижней челюсти, возникновении дисфункции височно-нижнечелюстного сустава с развитием фибромиалгического компонента.
После нейроэкзереза остался грубый келоидный рубец, который затрудняет стоматологические ортопедические вмешательства, кроме того, не удается восстановить окклюзию в результате практического отсутствия альвеолярного отростка. Боли стали постоянными, мучительными, несколько уменьшаются только при иммобилизации нижней челюсти, что затрудняет пациентке жизнь.
При проведении анализа истории болезни этой пациентки выявлено, что заболевание началось после лечения зуба. Стоматолог предложил алкоголизацию, хотя боль явно носила периодонтитный характер.
Невралгия тройничного нерва преимущественно периферического генеза (одонтогенный болевой синдром)
Прежде всего необходимо определиться с терминологией.
Одонталгия — зубная боль, связанная с обострением очагов инфекции в зубочелюстной системе, которая проходит после их санации. Одонтогенный болевой синдром — боль в лице, связанная с наличием хронических одонтогенных очагов, которая не проходит после их санации и требует неврологического лечения. Такая боль и вызывает наиболее частые диагностические ошибки.
В пожилом возрасте частой причиной периферической невралгии может быть ущемление стволов нервов в каналах верхней или нижней челюсти — туннельный синдром.
Он возникает в результате возрастных склеротических изменений в костной ткани (у многих женщин анатомически каналы справа уже, чем слева), после частых обострений хронического гайморита с развитием спаечного процесса в инфраорбитальном канале.
Клиника одонтогенного болевого синдрома
Боль носит постоянный характер с волнообразным течением, пациенты могут описывать ее как приступообразную, в большинстве случаев с четкой локализацией; возникает в любое время суток, но усиливается вечером и ночью. Иррадиирует боль вдоль иннервации периферических ветвей тройничного нерва.
Триггерные участки отсутствуют, но можно отметить триггерные факторы, к которым относятся жевание, накусывание, открывание рта, обострение очагов инфекции в полости рта. Антиконвульсанты не оказывают эффекта, но возникает четкое обезболивание при проведении местной анестезии.
В анамнезе можно определить связь с патологией зубочелюстной системы в зоне локализации боли: лечение зубов, протезирование, удаление.
Поэтому для исключения периферического генеза боли необходимо провести не только поверхностный осмотр коронковых частей зубов, но и выполнить рентгенографию (лучше панорамную) для выявления периодонтальных очагов инфекции (гранулемы, локальные остеомиелиты, периоститы).
Часто причиной болевого синдрома могут быть погрешности эндодонтического лечения (недопломбирование каналов, выведение материалов через верхушку зуба, обламывание инструментария). Стоматологи чаще не считают подобные явления достаточно обоснованной причиной одонтогенного генеза боли.
Это суждение основано на том, что санация одонтогенного очага не приводит к купированию болевого синдрома (этот факт отражен и в самом определении). И на практике мы пришли к выводу, что санация, стоматологическое лечение в комплексе с неврологическим дают стойкий позитивный эффект. Причем, согласно нашим статистическим данным, среди плохо курабельных прозопалгий одонтогенный болевой синдром занимает превалирующее положение.
Для выявления туннельного синдрома поражения нижнего альвеолярного нерва (сдавление нерва в склерозированном канале нижней челюсти) достаточно проведения панорамной рентгенографии лицевого черепа.
Для визуализации инфраорбитального канала необходимо провести рентгенографию черепа в прямой проекции под наклоном вперед на 13º.
К сожалению, выполнение такой укладки часто вызывает технические трудности и не всегда выполнимо на уровне городских и районных больниц.
Лечение невралгии тройничного нерва преимущественно периферического генеза
Прежде всего необходимо санировать все одонтогенные очаги инфекции. С учетом положительного эффекта от применения местной анестезии эти процедуры не вызывают трудностей.
Неврологическое лечение включает в себя нестероидные противовоспалительные препараты, антидепрессанты, транквилизаторы, препараты оксибутирата натрия.
Хороший положительный эффект оказывают физиотерапевтические процедуры: при недлительном течении болевого синдрома или выявлении воспалительных одонтогенных изменений предпочтение отдают фонофорезу гидрокортизоновой мази, при развитии хронических гранулематозных процессов — электрофорезу йодида калия. Восстановительный период может длиться долго, поэтому в лечение резонно включить рефлексотерапевтическое и психотерапевтическое воздействие.
Источник: //www.mif-ua.com/archive/article/9012
Повреждение нижнечелюстного нерва
Установка дентальных имплантатов в нижнюю и верхнюю челюсть выполняется под мандибулярным обезболиванием, подавляющим чувствительность нервных окончаний на 3-5 часов. Онемение нижней части лица в этот период считается нормой.
Непроходящая потеря чувствительности, боли, неконтролируемое слюнотечение, предполагают травму ветви тройничного нерва, которая проходит по нервному каналу нижней челюсти.
Повреждением считается травма одного из его пучков:
- Подбородочного: n. Mentalis.
- Язычного: n. Lingualis.
- Альвеолярного: n. alveolaris inferior.
Повреждающее действие оказывает:
- растяжение;
- компрессия;
- раздавливание;
- разрыв (частичный, абсолютный).
Травмирование нервных пучков при постановке искусственного зубного корня нижнего ряда, приводит к снижению чувствительности иннервируемых органов. Проявляется в болезненности и онемении:
- щек, 2/3 языка;
- зубов, десен;
- нижней губы, части подбородка.
Утрата чувствительности этих органов затрудняет уход за ротовой полостью, кожей лица, осложняет прием пищи, иногда нарушает мимику лица.
Причины почему воспаляется зубной нерв
Иммунная система реагирует на инфекцию, поразившую внутренние ткани зуба, локальным воспалением. Причиной проникновения патогенов в пульпу может выступать:
- Запущенный кариес. Достигшая дентина кариозная полость нарушает целостность твердых тканей, защищающих пульпарную камеру. Пульпа оголяется, в результате чего становится возможным проникновение в нее бактерий из ротовой полости. Особенно велик риск развития пульпита при кариесе на фоне недостаточного соблюдения гигиены полости рта, когда на поверхности больного зуба скапливается налет. Выявить риск развития пульпита врач может при профилактическом осмотре – еще до того, как у пациента заболит зуб.
- Некачественное оказание стоматологических услуг. Инфекция может попасть в пульпу во время лечения стоматологических заболеваний. К примеру, при недостаточной антисептической обработке, нарушении технологии обточки коронки для установки ортодонтической конструкции, неполном заполнении корневых каналов пломбировочным материалом. Инфекция распространяется исключительно внутри пульпы, своевременная диагностика такого воспаления затрудняется отсутствием визуальных дефектов – коронка выглядит здоровой, пульпа не оголена. О том, что нерв в зубе воспалился, и с этим нужно что-то делать, пациент узнает по приступу сильной боли.
- Применение некачественных стоматологических материалов: антисептиков, прокладок, пломбировочных составов.
- Переохлаждение и перенесенное ОРВИ. Чтобы простудить нервные зубные волокна, не нужно долго находиться при минусовых температурах – достаточно нескольких часов в помещении с кондиционером или поездки в транспорте с открытыми окнами летом.
Если нервный пучок в пульпе воспалился от переохлаждения или после ОРВИ, высока вероятность распространения воспалительного процесса на лицевые нервные ветви и развития тригеминальной невралгии.
- Механические травмы, в результате которых воспаляются внутренние ткани зуба.
- Воспалительные заболевания пародонта: гингивит, пародонтит.
- Наличие кист и гранулем в челюстной области.
Почему возникает боль?
Причин, которые провоцируют боль, много, среди них:
- осложнения после или во время протекания простудных заболеваний горла, носа и ушей;
- осложнения после ОРЗ, ОРВИ, ангины – встречается чаще у детей, чем у взрослых;
- переохлаждения;
- менингит;
- сильная зубная боль;
- неправильный прикус;
- хронические заболевания носовых пазух;
- травмы: переломы, удары челюсти, сотрясение мозга;
- снижение иммунитета;
- гормональный сбой;
- нарушения обменов веществ в организме человека;
- рассеянный склероз;
- сахарный диабет;
- герпес;
- интоксикация организма;
- гипертония;
- стрессовые ситуации, переживания, депрессии;
- избыточные физические нагрузки.
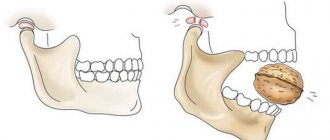
Причиной появления боли может стать удаление зуба мудрости, так как он имеет глубокие и асто извилистые корни. Во время удаления такого зуба задеваются мышцы и нервы.
Лицевые нервы и зубы
Тройничный нерв представляет собой узел, из которого образуются три «ветви», выходящие непосредственно из ствола головного мозга. Три «ветви» достигают непосредственно лица человека, снабжая его нервами и связывая с центральной нервной системой.
Тройничный нерв выходит из черепа через три различных отверстия. Первая «ветка» выходит через симметричные точки, которые находятся немного выше бровей человека (так называемый глазной отросток).
Вторая, выходя, проходит по обеим сторонам носа (чуть ниже области глаз и близко к щекам) и поэтому называется верхнечелюстной, третья «ветвь» выходит в области нижней челюсти (нижнечелюстная) по направлению от уголков рта к его центру.
При воспалении различных отростков тройничного нерва наблюдаются боли, локализированные в различных местах лица.
При воспалении первой «ветви» боль возникает выше или ниже надбровного дуги, в области лба и в передней части височной области головы.
При воспалении второй и третьей «ветки» тройничного нерва боли возникают соответственно в верхней и нижней челюстях, что, в свою очередь, становится причиной сильнейшей зубной боли.
Далее мы расскажем о видах невралгии, причинах возникновения и способах лечения. Но если вы прямо сейчас испытываете нестерпимую боль, запишитесь к нам на прием. Во время записи сообщите администратору о том, что вам нужна экстренная помощь, вам подберут ближайшее время для приема. Запись к стоматологу ведется по телефону 8 или через форму записи онлайн.
Виды невралгии тройничного нерва
Невралгия тройничного нерва подразделяется на два вида.
Первый – так называемая истинная невралгия тройничного нерва – представляет собой целостное заболевание, вызванное в большинстве случаев сдавливанием нерва или нарушением кровоснабжения.
Второй вид – вторичная невралгия тройничного нерва – является симптомом общего заболевания организма. Это может быть опухоль или серьезное инфекционное заболевание.
В большинстве случаев врачи диагностируют воспаление одного из отростков тройничного нерва, но в некоторых ситуациях случается воспаление сразу двух или трех отростков. Воспаление может поразить как одну сторону лица, так и обе, причем в различном сочетании.
Причины воспаления тройничного нерва
Врачи полагают, что основная причина воспаления тройничного нерва – сдавливание его либо внутри черепной коробки, либо вне её. Внутри черепа тройничный нерв может быть сдавлен в результате образования опухолей, в большинстве случаев возникающих как следствие каких-либо травм головы.
Также довольно распространенной причиной воспаления тройничного нерва является внутреннее венозное или артериальное смещение.
Среди других причин невралгии тройничного нерва можно назвать:
- наличие в организме хронического воспалительного процесса, вирусной или бактериальной инфекции;
- герпетическая инфекция (герпес);
- опухоль головного мозга;
- рубцевания в стволе головного мозга;
- неудачное проведение анестезии при лечении либо удалении зубов.
Чаще всего воспалением тройничного нерва заболевают женщины в предпенсионном и пенсионном возрасте (обычно от пятидесяти до семидесяти лет). Если невралгия тройничного нерва диагностирована молодому человеку или девушке, то, скорее всего, её причиной является изменение артерий склеротического характера либо сильное расширение сосудов.
Читать также: Когда вылазит первый зуб у ребенка
Как проявляется воспаление тройничного нерва
Главный симптом воспаления тройничного нерва – сильные боли, которые возникают в лицевой части. Боли действительно обладают мощной силой и стреляющим характером, поэтому пациенту очень тяжело спокойно переносить болевые приступы.
Боль усиливается при совершении малейших действий мышцами лица и челюстями – зевании, пережевывании, смехе, проведении ежедневной гигиены полости рта. При этом чувствительность кожного покрова на воспаленной стороне лица снижается.
Очередной болевой приступ сопровождается быстрым расширением зрачков пациента и таким же стремительным сокращением мимических мышц. Может начаться повышенное слезоотделение.
Боли при невралгии тройничного нерва имеют сильный, но не постоянный характер. Боль возникает на несколько секунд и прерывается на некоторое время. Но если промежутки между болевыми приступами короткие, то создается впечатление, что боль носит постоянный характер.
Невралгия тройничного нерва опасна тем, что перерыв между приступами может составлять и несколько недель, а иногда даже и несколько месяцев. Но по истечении этого срока боль непременно возвращается.
Долгий перерыв не означает, что заболевание прошло, поэтому если уже один раз вы заметили у себя симптомы невралгии, то необходимо незамедлительно обращаться к врачу.
Почему при воспалении тройничного нерва болят зубы
Как воспаление тройничного нерва связано с зубами? Связь здесь самая прямая. Во-первых, сильная боль во время приступов «отдает» в верхнюю либо нижнюю челюсти (в зависимости от того, какой отросток нерва воспален), а иногда и в обе челюсти. От этого возникает сильная и нестерпимая зубная боль.
Во-вторых, те нервы, которые находятся в верхних и нижних зубах и деснах, напрямую связаны с тройничным нервом. Второй отросток тройничного нерва иннервирует верхние зубы и десну, а третий, соответственно, нижнюю челюсть и десну.
Повредить тройничный нерв можно и при проведении ряда манипуляций с зубами. Неудачное удаление зубов или неграмотное проведенное пломбирование, хирургическое вмешательство в строение челюсти, окончившееся неудачно, и травмы могут стать причинами невралгии тройничного нерва.
Очень важно отличить воспаление тройничного нерва от других заболеваний полости рта, в частности пульпита – воспаления внутренних зубных тканей.
Характерным признаком воспаления тройничного нерва является то, что, несмотря на сильную боль, не повышается чувствительность зубов при их контакте с холодными и горячими блюдами, а переохлаждение или нагревание не провоцирует начала нового болевого приступа. Острая чувствительность зубов является симптомом пульпита.
При повреждении тройничного нерва в области челюсти возникает острая зубная боль, боль в подбородке, ушах и иногда – в нижней губе. Боль может становиться все более интенсивной, и часто после приступа пациент продолжает чувствовать тупые болевые ощущения.
Лечение воспаления тройничного нерва
Первый этап лечения воспаления тройничного нерва – медикаментозный. Он направлен на снижение силы и частоты болевых ощущений у пациента. Чаще всего врачи прописывают пациенту, страдающему невралгией тройничного нерва, противосудорожные препараты. Также применяются успокаивающие средства.
Читать также: Сколько растет зуб после молочного
Хороший лечебный эффект имеют физиотерапевтические процедуры, а также рассасывающая терапия для снятия воспалительного процесса. Далее врач может порекомендовать применение лазерного лечения, при котором лазер направляется накожно в области выхода отростков тройничного нерва из черепа.
Наша клиника расположена в одном здании с многопрофильной клиникой «Диамед на Щелковской», где для пациентов Стоматологии организованы особые условия получения физиотерапевтических процедур.
Физиотерапевтический кабинет клиники оборудован современной аппаратурой, в том числе и лазерным физиотерапевтическим аппаратом, с помощью которого вы почувствуете облегчение уже после первой процедуры. Уйдет боль, вы сможете вернуться к нормальному питанию.
Запишитесь на прием к стоматологу по телефону 8 (495) 221-21-18 или через форму записи онлайн. Врач поставит точный диагноз и направит вас на лечение.
Если вас сильно мучает боль, а к нам вы еще по каким-то причинам не записались, то её можно облегчить народными средствами. Возьмите одну столовую ложку тысячелистника, залейте стаканом кипятка, дайте настояться в течение одного часа и процедите. Настойку нужно принимать по одной столовой ложке перед едой три-четыре раза в день.
Лицевые нервы и зубы.
Невропатия лицевого нерва — это довольно серьезное и трудно излечимое заболевания при котором воспаляется лицевой нерв. Существует мононеврит при котором воспаляется один нерв и полиневрит при котором воспаляется несколько лицевых нервов. Еще одно похожее заболевание называется невралгия лицевого нерва или может быть тройничного нерва.
Невралгия лицевого нерва имеет в основном воспалительную природу, в то время, как невропатия может наступить при повреждении нерва, сдавливании опухолью или других расстройств нервной системы.
Причины невропатии: отит, заболевания зубов и стоматологические травмы, беременность, нервное истощение, стрессовые ситуации, депрессия, переохлаждение, диабет, инфекционные заболевания, ишемические заболевания и др.
Симптомы невропатии: иногда бывает острая боль, сильные головные боли. Но это не является типичной картиной для невропатии. Чаще всего наблюдается парез или парапарез лицевой мускулатуры. При помощи несложных тестов можно выявить признаки этого заболевания.
Человек может быть не в состоянии выполнить простейшие мимические движения, такие, как моргание, полное закрывание глаз, нет возможности закрыть лишь один глаз, нет возможности нахмурить брови, поднять брови, сморщить нос. Пациенты с невропатией лицевого нерва не могут полноценно улыбаться.
Еще глаза чаще всего начинают выделять слезы, отмечается непроизвольное слюноотделение, возможна потеря вкуса, острая реакция на звук.
Нужно немедленно обратиться к врачу при возникновении таких симптомов. Невропатия может иметь место после полиомиелита или при перенесенных заболеваниях типа энцефолопатии, нервно-моторных расстройств.
Но чаще всего невропатия может отмечаться после травмы лица. Есть у лицевого нерва места, где он неоднократно перегибается и может быть пережать об лицевую кость.
Нужно учитывать, что лицевой нерв один из самых уязвимых нервов на черепе человека, гематома или опухоль могут привести к его повреждению.
Лицевые нервы и зубы взаимосвязаны, так как при воспаление зубов может начаться невропатия лицевого нерва. также воспалительные процессы лица могут провоцировать невралгию тройничного нерва. Это может наступить после переохлаждения, после гайморита или после перенесенных вирусных заболеваний.
Невралгия характеризуются болью, похожей по характеру и локализации на зубную боль или на боль при гайморите. Это часто становится причиной неправильных диагнозов. Невралгия лечится физиотерапевтическими процедурами и специальными препаратами, включая антибиотики и спазмолитики. Чего не скажешь про невропатию.
ЕЕ лечение гораздо более сложное и требует однозначно госпитализации. Лечение невропатии примерно занимает двадцать дней.
Читать также: Средство от чувствительности зубов
Лечение: медикаментозное, прогревания, точечный массаж, фитотерапия, иглоукалывание, лазеротерапия, ультразвук, применение витаминых комплексов, возможно хирургическое вмешательство. Лечение длительный, но необходимый процесс.
Воспаление зубного нерва
В большинстве случаев воспаление зубного нерва является следствием запущенного кариеса. Именно после него зуб разрушается так сильно, что инфекция попадает в корень зуба, поражая нервные окончания.
Также воспаление может возникнуть, если стоматолог для лечения кариеса использовал некачественные пломбы или неправильно провел обточку зуба, ведь благодаря этому различные микробы свободно проникают в пульпу.
Симптомы воспаления зубного нерва
Основными симптомами воспаления зубного нерва являются:
- сильная непрерывная или прерывающаяся боль (особенно остро она проявляется ночью);
- повышение температуры;
- припухлость и покраснение десны.
Начальная стадия данного заболевания характеризуется нечастыми ноющими болями. В основном при воспалении зубного нерва болевые ощущения появляются при переохлаждении или от того, что человек выпил или съел что-то горячее.
Но со временем нерв поражается все больше и боли становятся длительными и пульсирующими.
При хроническом воспалении в области поражения может появиться гной, а во время постукивания зуба, находящегося над больным нервом, отмечается полная или частичная потеря чувствительности.
Лечение воспаления зубного нерва
Способ лечения воспаления зубного нерва зависит от стадии и сложности болезни. Если зуб разрушен не сильно, а пульпа не некротизирована, можно использовать консервативную терапию.
В этом случае под местной анестезией зуб будет вычищен до здоровых тканей, а в полость десны заложены специальные лечебные прокладки, которые пропитаны реминерализирующими составами, анестетиками или антисептиками. Во время консервативного лечения воспаления зубного нерва могут использоваться антибиотики.
Они уничтожат все бактерии. Длится данная терапия до 2-х месяцев, а далее устанавливается пломба, закрывающая корневой канал зуба.
На начальных стадиях развития воспаления зубного нерва можно провести лечение народными средствами. Для этого используют прополис. Возьмите немного данного вещества, положите на зуб и сверху накройте его ватным тампоном. Через 2 часа удалите прополис. Проводить данную процедуру нужно ежедневно, пока не исчезнут все симптомы заболевания.
Если пульпа некротизирована (частично или полностью), а зуб сильно разрушен, нерв необходимо удалить. Процедуру по удалению проводят, используя местное или общее обезболивание.
Симптомы поражения
Предположить, что задет нижнечелюстной нерв можно по признакам: Онемение лица и болевые симптомы — признаки поражения нижнечелюстного нерва
- онемение лица со стороны вживления: нижней губы, подбородка, языка, нижних зубов, щеки;
- болезненность в области импланта;
- появление обильного слюнотечения;
- поперхивание при приеме пищи, жидкости;
- возникновение мимических, артикуляционных нарушений.
Человек чувствует дискомфорт при уходе за кожей лица (неприятные ощущения во время бритья, наложении макияжа). Клинические проявления зависят от вида травмы и глубины поражения.
Причины появления невралгии тройничного нерва: симптомы и лечение, полезные советы специалистов
Невралгия тройничного нерва – тяжёлое заболевание с мучительными проявлениями. Боль в области челюсти или щеки зачастую настолько сильная, что жизнь человека превращается в постоянную борьбу с опасными симптомами.
Воспаление тройничного нерва плохо поддаётся лечению, заставляет отказаться от многих привычных дел. Приступы парализуют волю, заставляют искать спасение в любых, даже нетрадиционных методах, сильнодействующих препаратах, способных облегчить страдания.
Невыносимые боли пациент испытывает при сдавлении тройничного нерва сосудистой петлёй, венами/артериями задней черепной ямки. У некоторых больных при тригеминальной невралгии отмечено излишнее давление в костных каналах у основания черепной коробки, где находится часть нерва.
Основные причины:
- врождённые патологии;
- воспалительные заболевания хронического характера близлежащих зон. Чаще всего – гайморит, глубокий кариес, синусит.
Классификация и симптоматика болезни
Классификация патологии разделяет ганглионеврит на первичную и вторичную болезнь. Первичная невропатия случается после неудачного удаления зуба, при травмах и переохлаждении. Вторичная невропатия возникает на фоне специфического процесса. Неврит вызывают герпес, эпидпаротит, отит, онкологические процессы.
Рассмотрит основные виды болезни. При неврите, вызванным опоясывающим лишаем, происходит повреждение нерва в области раковины уха, глотки и языка. Симптомы основываются на классической клинической картине — это болезненность и отечность области лица. Герпетический ганглионеврит отличается присутствием сыпи в области рта, носа, ушной раковины.
Эпидемический паротит вызывает сильную отечность в области уха, что провоцирует передавливание нерва. Кроме симптомов боли, регистрируется клиника интоксикации. Поднимается температура тела, опухают слюнные железы, ухудшается самочувствие.
Схожие симптомы бывают и после удаления зуба. Поэтому, прежде чем лечиться в домашних условиях, нужно установить точный диагноз в больнице. Невропатия на фоне отита дополняется симптомами прострелов в области уха.
В целом неврит тройничного нерва симптомы проявляет двумя способами. Первый способ — это типичная боль, характеризующаяся приступами и периодами затихания. Ганглионеврит проявляется стреляющей болью, сравнимой с ударом током, при этом появляется в определенной области лица. Причинить такую боль может также стоматология после удаления зуба или при воспалении нерва.
Зубная боль при невралгии: характерные особенности
Зубная боль не всегда является симптомом стоматологического заболевания. Она может возникнуть у человека с совершенно здоровыми зубами и деснами. В этом случае придется посетить невролога, так как под зубную боль может «маскироваться» невралгия тройничного нерва.
Это состояние сложно поддается лечению, тем не менее проводить его нужно в обязательном порядке. Мучительные приступы боли при невралгии могут распространяться на весь ряд зубов и повторяться с высокой частотой.
Как отличить зубную боль при стоматологическом заболевании от болезненности, вызванной невралгией, какие методы терапии применяются сегодня и насколько они эффективны, вы узнаете из статьи.
Тройничный нерв – это один из 12 пар черепно-мозговых нервов. Анатомически он является продолжением спинного мозга. Его функции заключаются в обеспечении многих рефлексов, таких как моргание, движение бровями, чихание. Тройничный нерв вместе с другими нервами отвечает за обеспечение дыхания. Он состоит из 3-х ветвей:
- первая ветвь проходит на уровне глаз;
- вторая – в области носа над верхней челюстью;
- третья – в области нижней челюсти.
Расположение ветвей нерва обусловило их названия: первая называется глазничной, вторая – верхнечелюстной или скуловой, а третья – нижнечелюстной. Симптомом воспаления нерва является боль, а ее локализация уже зависит от того, какая из ветвей поражена.
Так, при невралгии второй и третьей ветви у человека возникает зубная боль. При воспалении второй ветви болезненность распространяется на нос, мышцы лица и все верхние зубы.
При поражении третей ветви человек ощущает болезненность в области шеи, подбородка, щек, болят зубы нижнего ряда.
Ветви тройничного нерва.
В зависимости от того, что стало причиной развития патологии, невралгия бывает истинной и вторичной. Истинная (ее второе название – первичная) является самостоятельно протекающим заболеванием.
Она возникает из-за защемления нерва или изменения кровоснабжения. Произойти это может из-за смещения артерий и вен, наличия спаек и опухолей.
Любые травмы в области лица могут стать провоцирующим фактором для развития невралгии.
Советуем прочитать, какие преимущества и недостатки имеют фарфоровые зубные коронки, и сколько стоит их установка.
Вторичная невралгия может быть осложнением других заболеваний. К числу стоматологических болезней, которые могут привести к развитию воспаления тройничного нерва, относится гингивит, пульпит, периодонтит, периостит. Кроме того, невралгия может развиться после удаления зуба.
Частой причиной развития вторичной невралгии становятся заболевания ЛОР-органов, к примеру, тонзиллит, воспаление носовых пазух. Патология может развиться при сильном переохлаждении организма. Так, у людей, не носящих зимой головной убор, риск развития невралгии выше. К причинам вторичной невралгии также относят нарушения обмена веществ в организме, подагру, бруцеллез.
Симптомы невралгии
Чаще всего поражается вторая и третья ветвь лицевого нерва, реже – глазничная. Основные симптомы невралгии – это боли в области зубов, отдающие вглубь костей. Боль при воспалении нерва сильная, режущая, стреляющая.
https://www.youtube.com/watch?v=ORg3v-CmleI
Она носит приступообразный характер, и нередко пациенты сравнивают ее с ударом электрическим током. Длительность болевого приступа составляет несколько секунд, после чего наступает облегчение.
В дальнейшем приступы могут повторяться неоднократно, причем промежутки между ними могут быть короткими. При этом будет создаваться впечатление, что приступ длится долго.
Боль при невралгии имеет приступообразный характер.
Большинство пациентов с невралгией обращаются к стоматологу, так как уверены, что причина боли заключается именно в зубе. Однако чаще всего пациенту не удается установить, какой именно зуб болит, так как зубная боль при невралгии распространяется на всю челюсть.
На заметку: из-за связи между нейронами боль из области лица может иррадиировать в отдаленные участки тела, к примеру, «отдавать» в грудную клетку или руку.
Отличить зубную боль при невралгии от болевых ощущений, связанных со стоматологическим заболеванием, можно по следующим признакам воспаления тройничного нерва:
- при невралгии боль приступообразная;
- без лечения частота и длительность приступов, а также интенсивность боли не меняется;
- вне приступа слизистая полости рта и кожа лица внешне не изменяется, на них нет отеков и покраснений.
Зубная боль при невралгии охватывает всю челюсть.
С невралгией не имеют ничего общего следующие симптомы:
- боль, ощущающаяся все время в одном зубе и распространяющаяся на всю челюсть: она указывает на остаточный пульпит, нужно обратиться к стоматологу для проведения рентгенографии и перелечивания каналов;
- боль в одном зубе, появление которой сопровождается отеком десны: она говорит о развитии воспаления, возможно, потребуется лечение пульпита или периодонтита;
- ноющая боль в области недавно пролеченного зуба, усиливающаяся при нажатии на него: она может указывать на нарушение технологии пломбирования каналов и выведение пломбировочного материала за пределы зуба.
Заподозрив, что зубная боль является симптомом невралгии, стоит незамедлительно обратиться к неврологу для назначения лечения. Стоит знать, что лечение будет сложным и комплексным. Однако полного выздоровления гарантировать невозможно.
Могут возникать поражения как основных (редко), так и более мелких ветвей тройничного нерва, из которых наиболее часто страдают альвеолярные нервы. Больные жалуются на постоянные боли, которые периодически усиливаются. Нередко жалобы на чувство онемения в зубах, деснах, коже лица.
При вовлечении в процесс язычной ветви тройничного нерва указанные ощущения возникают в передних 2/3 соответствующей половины языка, нередко больные прикусывают язык. Одновременно с язычной ветвью может поражаться щечная. Редко страдает передний нёбный нерв (боли, ощущение жжения в половине нёба). Выраженные нарушения чувствительности в зоне пострадавшего нерва (снижение всех ее видов или выпадение) могут выявляться лишь в определенной стадии заболевания.
Методом электродиагностики определяется снижение электровозбудимости зубов, иннервируемых пораженным нервом. При вовлечении в процесс альвеолярных нервов последний признак имеет особо важное значение. У больных с затянувшейся невропатией возникают трофические расстройства в соответствующей зоне иннервации: десквамация эпителия слизистой оболочки, рыхлость и кровоточивость десны и др.
При вовлечении 3-й ветви тройничного нерва, если процесс поражает до отхождения мышечных ветвей, возникает парез жевательной мускулатуры, нижняя челюсть при открывании рта отклоняется в сторону поражения. Возможно появление атрофии жевательных мышц (особенно височной и жевательной). Часто встречается феномен раздражения — спазм жевательной мускулатуры (тризм).
Виды повреждений челюстного нерва
- Невропраксия — незначительная травма: доброкачественное течение, благоприятный прогноз. При отсутствии повреждения целостности нервного пучка, самостоятельная регенерация наступает через месяц-полтора.
- Аксонотмезис — частичная дегенерация миелиновой оболочки: восстановление нервной ткани неполное, возможно через 1,5 месяца после повреждения. Требуется врачебная помощь.
- Невротмезис — полное повреждение: дегенеративные изменения биофизических, биохимических показателей нервной ткани. Прогноз неблагоприятный: высокий риск необратимой потери чувствительности.
Причины воспаления
Установка дентального имплантата должна проводиться с учетом параметров челюсти, размеров, особенностей альвеолярного отростка и костной ткани имплантируемой зоны. Досконально должен быть изучен рельеф канала, по которому проходит нижнечелюстной нервный пучок.
Отсутствие подготовки к имплантации, непрофессионализм — основная причина повреждения нижнечелюстной ветви.
Задеть или повредить сосудисто-нервный пучок можно:
- иглой во время выполнения анестезии;
- прямым давлением длинным имплантом;
- инструментом при формировании зубного ложа.
Повреждающими факторами являются длительный период ретракция лоскута и забор костного трансплантата. Восстановление чувствительности процесс длительный и проблематичный, задача имплантологов — свести потенциальные риски к минимуму.
Профилактика
Перед тем, как отправляться на прием к стоматологу для лечения или удаления зубов, следует соблюдать несколько простых правил, которые помогут перенести вмешательства без дальнейших осложнений:
- не употреблять алкогольные напитки (минимум 2 недели до анестезии);
- следить за уровнем сахара в крови и показателями артериального давления;
- ограничить количество выпитой жидкости.
Как правило, онемение после анестезии проходит в течение положенного времени. Осложнения возникают совместно с другими симптомами, которые сложно не заметить.
Категория Удаление зубов Опубликовал Mister stomatolog
Клинический случай
- Пациенту устанавливали имплант на верхней челюсти. Во время вкручивания он провалился вглубь кости. Стоматолог заверил, что это не страшно и все зарастет. После операции у пациента не проходили болевые ощущения и он обратился к другому стоматологу. После рентгеновского обследования стало ясно, что имплант значительно выступает в полость гайморовой пазухи. Заключение врача – удаление импланта. Через три месяца пациенту было проведено наращивание костной ткани и заново установлен имплант. Причина возникшего осложнения в том, что стоматолог, проводивший имплантацию, не верно оценил толщину костной ткани.
- В клинику обратилась пациентка, которой год назад были установлены пластинчатые импланты BOL. Жалобы сводились к тому, что все импланты шатались. Стоматологом было принято решение: удалить импланты, произвести наращивание кости, после чего установить новые импланты. Процесс удаления имплантов нанес ущерб челюстной кости. В результате были проведены две операции по наращиванию костной ткани, затем были установлены новые титановые стержни. В итоге лечение длилось достаточно долго: более девяти месяцев, пациентка измучилась и лечение ей обошлось намного дороже, чем было запланировано. К таким последствиям могут привести попытки сэкономить на процедуре.
- Пациенту был установлен имплант, толщина кости была достаточной для проведения процедуры, и все шло замечательно. Спустя пять месяцев после имплантации, во время установки постоянной зубной коронки имплант провернулся, что не является нормой. Стало ясно, что приживление имплантата не завершено. Стоматолог должен был сделать выбор: удаление импланта и весь процесс начинать сначала или оставить имплант. Врач решил оставить стержень и установил на него коронку, предупредив пациента о возможности неблагоприятного исхода и в случае чего, необходимости обратиться к врачу. Уже в течение трех лет пациент не предъявляет жалоб, имплант прижился.
- Имплант был установлен таким образом, что стержень повредил корень соседнего зуба. В результате пришлось заново ставить имплант и удалить поврежденный зуб. Это пример врачебной ошибки.
- Мне установили шесть имплантов на верхнюю челюсть. После операции все было нормально. Установили временный съемный протез из силикона. Он периодически натирал слизистую в том месте, где установлен имплантат. На месте импланта появилась боль, покраснение слизистой.
- Два года назад мне установили имплант. Больно не было, ни во время установки, т. к. операция проводилась под анестезией, так и после установки. Боль прошла на второй день. Немного была припухлость. Я прикладывала холод.
- Установили имплант. Операция прошла без боли и очень быстро.На следующий день ближе к вечеру началась адская боль. Сделали снимок, выяснилось, что рядом с имплантом в миллиметре от него находится корень здорового зуба. Удалили нерв у этого зуба, все равно боль не прошла. И теперь не знаю, то ли так должно быть, то ли это врачебная ошибка.
- С двух сторон вверху сделала имплантацию шестерок. Операция длилась час и прошла нормально. В первые три дня был сильный отек, поднялась температура тела, швы кровоточили, не могла открыть рот. На четвертый день стало полегче. Это на самом деле долгий процесс.
- Три месяца назад сделал имплантацию двух зубов нижней челюсти справа. Через десять дней стержни удалили в связи с онемением. После повторной имплантации опять началось онемение. Стоматолог сказал, что все нормально, просто нерв пережат гематомой.
Симптомы заболевания
Резкая интенсивная боль – главный симптом невралгии тройничного нерва. Боль обычно возникает с одной стороны лица, она может быть практически нестерпимой, стреляющей, сравнимой лишь с электрическим разрядом.
Приступы могут длиться от нескольких секунд до 2-3 минут. Иногда приступы сопровождаются усиленным слюноотделением и неконтролируемым слезотечением. На всем протяжении болезни боли не меняют своей локализации.
Приступ всегда возникает при определенных условиях, чаще – при раздражении какого-то участка лица. Больными были замечены следующие факторы, вызывающие очередную атаку невралгии:
- умывание, чистка зубов, бритье;
- прикосновение к лицу;
- удар по носу;
- нанесение макияжа;
- дуновение ветра;
- зевание;
- разговор;
- улыбка;
- пережевывание пищи.
В то время когда человек спокоен, например, во время сна, приступы никогда не возникают. Другими симптомами невралгии могут быть:
- Судороги или перекошенность лица. При остром приступе у больного можно наблюдаться сокращение мышц лица. Мимика искажена, мышцы подергиваются. Если приступы очень тяжелые, человек начинает вести себя во время них определенным образом – меньше двигается, отмалчивается, стараясь приуменьшить болевые ощущения.
- Головные боли.
- Умеренное повышение температуры тела, которое вызывает озноб, слабость, боли в мышцах или суставах.
- Постоянная раздражительность и усталость, которые связаны с частыми болевыми приступами.
- В редких случаях – сыпь на лице.
Поскольку больные невралгией часто испытывают боль в момент пережевывания пищи, они стараются жевать только на одной стороне рта. Это приводит к появлению мышечных уплотнений на другой стороне. Со временем это грозит дистрофией жевательных мышц, а также понижением чувствительности той стороны лица, которая подвержена болезни.
У тройничного нерва имеется несколько ветвей, каждая из которых может вызывать различную симптоматику при невралгии.
- Первая ветвь – боли возникают в области глаз, они могут отдавать в висок, лоб или переносицу.
- Вторая ветвь – боли локализуются в районе верхней губы или зубов. Боли могут перемещаться к височной области и обратно. Иногда такую невралгию путают с зубной болью.
- Третья ветвь – боль возникает возле подбородка, распространяясь к уху или к нижней челюсти.
Боли при невралгии бывают типичными и нетипичными. В первом случае боли возникают приступами, которые провоцируются определенными условиями. Между приступами человек чувствует себя нормально.
Во втором случае человек испытывает боль постоянно, при этом она может возникать в разных частях лица. Такой вид невралгии гораздо сложнее в излечении, чем первый.
Для невралгии тройничного нерва своейственна определенная цикличность. Некоторые люди испытывают приступы почти каждый час, у других же они могут возникать не чаще нескольких раз в неделю.
Невралгию можно спутать с таким заболеванием как височный тендеит, поэтому необходимо обязательно проконсультироваться с врачом при малейших подозрениях на эту болезнь.
Профилактика травмы
Профилактикой является качественная подготовка к операции, профессиональное выполнение манипуляций. Предупреждает неврологические осложнения доскональное изучение строения нижнечелюстного канала пациента, параметров альвеолярного отростка и топографическое положение нервного волокна.
Для этого назначаются:
- ортопантомограмма;
- компьютерная томография — 3-х мерное сканирование.
Проведение компьютерной томографии в качестве подготовки к имплантации
Осложнения позволит избежать:
- правильное формирование ложа для импланта;
- аккуратное вживление дентальной конструкции;
- латерализация (изменение положения нерва) при близком его расположении.
Способы диагностики
Для определения локализации и распространения патологического очага болевого синдрома проводится топическая диагностика. Чтобы поставить диагноз, в первую очередь необходимо опросить больного и выяснить характер, длительность, локализацию и время появления болевых приступов. Нужно определить первоначальную локализацию и места, в которых боль ощущается на данный момент. С помощью пальпации точек Балле, можно выявить чувствительные участки и степень их болезненности.
Также проводятся исследования различных видов чувствительности. Для точного диагностирования причин и осуществления полноценного и правильного лечения проводятся следующие обследования:
- Осмотр у невролога;
- Анализ крови;
- Компьютерная томография. С ее помощью можно определить сосудистые изменения и нарушения мозга;
- Рентген носовых пазух;
- Электромиография;
- МРТ.
Лечение воспаления зубного нерва
Прежде чем назначить лечение пульпита, врач-стоматолог проводит тщательный осмотр ротовой полости и больного зуба, чтобы определить причину заболевания и ее стадию. Для уточнения диагноза и определения степени разрушения нервного волокна в большинстве случаев назначается рентгенограмма.
После изучения рентгеновского снимка врач принимает решение о необходимости удаления нерва или целесообразности его сохранения и назначает лечебные процедуры. При необходимости врач убивает нервное волокно мышьяковистой пастой. После того как оно будет удалено, корневые каналы пломбируются, а на коронку зуба устанавливается пломба.
Независимо от принципа лечения пульпита назначается антибиотикотерапия, направленная на то, чтобы убить патогенную микрофлору и исключить вероятность развития воспаления в зубных каналах и корне зуба. Дополнительно врач выписывает больному препараты, которые снимут послеоперационную боль.
Схема лечения пульпита
Какую тактику лечения выбрать и что именно лучше делать, если решено не удалять нерв из зуба, врач решает исходя из стадии заболевания. Наиболее щадящим методом терапии является удаление пораженных тканей и наложение специальной антисептической пасты на здоровый участок нервного пучка. Убрать из пульпы пораженную ткань необходимо для того, чтобы не допустить распространения инфекции. Антисептическая паста обеспечивает скорейшее заживление и исключает риск рецидива воспалительного процесса.
Какие методики используют при лечении
Метод лечения зависит от степени поражения, проводится после оценки дефицита чувствительности. При невропраксии восстановление проходит самостоятельно в течение 4-6 недель. Врачебная помощь не требуется, поскольку структура нерва не нарушена.
При частичной дегенерации, симптомы ослабляются спустя два месяца после травмы. Для полного выздоровления понадобятся медицинские мероприятия. Онемение в течение 9-12 месяцев опасно необратимой дегенерацией нервных клеток. Микрохирургическое лечение бывает срочным (при открытой травме) и плановым (при закрытом повреждении).
Тактика лечения закрытой травмы
- При онемении, не проходящем три месяца — ушивание, трансплантация;
- При дизестезии (извращение чувствительности) более 3-х месяцев — ревизия, декомпрессия, невролиз, ушивание и пересадка нерва;
- При гипестезии (снижение чувствительности) более 3-х месяцев — показано частичное вывинчивание или удаление конструкции, ревизия, пересадка, ушивание.
Медикаментозное лечение
Показано при синдроме продолжительного воспаления нерва. Важным моментом является купирование болевого синдрома. Могут применяться:
Антиневралгические препараты для снятия воспалительного процесса нерва
- Антиневралгические препараты:
- Карбамазепин;
- Фенитоин;
- Баклофен.
- Антидепрессанты:
- Амитриптилин;
- Имипрамин.
- Средства местного назначения:
- мази с капсаицином;
- акупунктура;
- электростимуляция;
- физиотерапия.
Как лечат невралгию и неврит тройничного нерва?
Лечение неврита тройничного нерва осуществляется множествами методов. Некоторые совмещаются между собой, например, такие как медикаментозная терапия и физиотерапия. Радикальные методы применяются в том случае, если консервативное лечение не справляется с заболеванием.
Медикаментозная терапия
В медикаментозном способе лечения применяются разные группы лекарств: противосудорожные препараты, спазмолитики и миорелаксанты. Главным медикаментом при лечении невралгии является Карбамазепин. Он активирует процессы в нервных клетках.
Принимать лекарство необходимо в течении двух месяцев. Дозировку подбирает и назначает доктор, поэтому использовать препарат без назначения нельзя. Он токсичен и обладает побочными эффектами: сонливость, нарушения памяти. Принимать препарат беременным запрещено, так как он оказывает токсичное влияние на плод. Людям, страдающим заболеваниями крови, блокадами сердца и глаукомой, тоже нельзя принимать Карбамазепин.
Кроме Карбамазепина, чтобы купировать болевой синдром используют Баклофен, Амитриптилин, Габапентин, Ламотригин, Прегабалин и Вальпроевую кислоту. В момент острого периода заболевания в форме инъекций назначается витамин С и витамины группы В.
Хирургический метод
Если консервативная терапия не дает эффекта, появляется необходимость в проведении радикального лечения и применении хирургических методов. При таком виде лечения доктор устраняет сдавливание ствола нерва. Хирургическое лечение этого заболевания зачастую не требует серьезного вмешательства в организм.
3 вида операций, каждая из них назначается от индивидуального протекания заболевания. К таким операциям относятся:
- чрескожная операция,
- декомпрессия нерва,
- радиочастотная деструкция нервного корешка.
Проведение любой операции необходимо на первоначальной стадии заболевания. Это способствует высокой вероятности излечения.
Правила проведения массажа
Массажные процедуры при таком заболевании — полезный метод для избавления от болезненных ощущений и профилактика рецидивов. При выполнении массажа нужно следовать правилам.
Сначала идет поглаживание и растирание мышц воротниковой зоны, особенно места выхода затылочных нервов. После этого, осуществляется массаж лица по следующей схеме:
- поглаживание,
- растирание,
- разминание,
- легкое воздействие вибрацией на парализованные мышцы (при их наличии.).
Массажные процедуры проводятся 2-3 недели по 8 минут. Для восстановления мимических мышц накладываются повязки на лейкопластыре. На протяжении первых нескольких дней, повязка носится полчаса, постепенно время увеличивается до 4-6 часов в сутки.
Лечение народными методами
Вылечить болезнь с помощью народных средств можно только в начальной стадии, при этом, по большей мере, снимаются лишь симптомы заболевания, которые без должного лечения вскоре могут дать о себе знать. Однако народные средства очень хороши для профилактики и устранения боли и успокоения раздражений.
Перечень народных средств:
- настойка ромашки,
- настой из алтея,
- травяные примочки: ромашка, бузина, сирень,
- компресс с геранью,
- сухой компресс из гречки,
- компресс из картофеля, лука и огурца,
- настойки и примочки из ряски.
Важно! Любое народное средство следует принимать, посоветовавшись с врачом. Такой метод не в силах вылечить прогрессирующую невралгию тройничного нерва, могут быть осложнения.
Диагностика заболевания
Для уточнения диагноза невропатолог проводит внешний осмотр пациента, направляет на лабораторный анализ крови, на компьютерную и магнитно-резонансную томографию. Обследуются головной мозг, кости черепа, придаточные пазухи носа.
Проводится рентгенологическое исследование челюстей и отдельных зубов.
Применяется современный и эффективный метод диагностики – электронейрография, с помощью которой измеряется скорость электрического импульса, проходящего по нерву.
Лечение
Невролог, как правило, безошибочно ставит диагноз в результате опроса пациента и его наружного обследования. Значительно сложнее оказывается выявить первопричину заболевания. Для этого требуется комплексный подход.
Пациент направляется к целому ряду специалистов. Инструментальными методами проводится исследование сосудов головы, определяется наличие или отсутствие опухолей. При поражениях 2 или 3 веток обязательно требуется осмотр и, при необходимости, лечение в стоматологической клинике. Делается анализ крови (на вирус герпеса).
Если невралгия имеет вторичный характер, обязательно осуществляется лечение основного заболевания.
В медицинском сообществе нет единства в подходах к борьбе с коварным недугом. Заболевание трудно поддается врачебному вмешательству.
Почти треть пациентов не получает облегчения от терапевтических (консервативных) методов лечения. В таких случаях рекомендуют прибегнуть к помощи хирурга, однако положительные результаты после проведенной операции не гарантированы.
Консервативные методы
Главная задача проводимой терапии сводится к уменьшению болевых ощущений. Обычно используют следующие виды консервативного лечения:
Лекарственная терапия
Пациентам прописывают противосудорожные препараты. Также назначают спазмолитики, анальгетики, сосудистые и успокаивающие лекарственные средства.
Основным препаратом, как правило, является карбамазепин. Дозировки данного лекарства назначаются врачом. Прием осуществляется длительное время (до достижения полугодовой ремиссии).
Для снятия приступов используют новокаиновые и другие блокады.
Физиотерапия
Дополнительный вид терапевтического лечения, который может быть достаточно эффективным для многих пациентов. Применяют различные электротерапевтические процедуры, иглоукалывание, лечение лазером и др.
Витаминотерапия
Фото: лечение симптомов воспаления тройничного нерва с помощью витаминов
Данный вид является важной частью проводимой терапии. Насыщение организма витаминами группы В (которые являются наиболее важными), а также другими биологически активными веществами – необходимо для улучшения положительной динамики лечения.
Хирургические методы
Можно выделить 2 основных вида хирургического лечения:
Чрескожная деструкция
Применяется на ранних стадиях заболевания. При помощи радиочастотного воздействия или под влиянием химических веществ происходит деструкция (разрушение) необходимых участков тройничного нерва.
Как видно из названия, данное хирургическое вмешательство совершается через кожу пациента. Позитивный эффект после операции может проявиться не сразу, а по истечении нескольких месяцев.
Микрососудистая декомпрессия
Операция проводится в полости черепа с целью устранения сдавливающего действия кровеносных сосудов на тройничный нерв.
Если вам интересен вопрос «больно ли удалять зуб мудрости» — рекомендуем к прочтению нашу статью.
Мы расскажем о самых популярных народных средствах лечения пародонтоза.
Тут: https://www.vash-dentist.ru/ortodontiya/breketyi/ispravlenie-prikusa-pri-pomoshhi-chto-byilo-do-i-chto-stalo-posle.html — вы сможете посмотреть фото «исправленных» зубов после снятия брекетов.
Народные средства и методы
Методы народного целительства во многих случаях (но не во всех) могут существенно облегчать состояние больного. Средств от данного недуга очень много:
- Для внутреннего употребления готовят настои таких трав, как мелисса, ромашка, лопух, зверобой, герань.
- Свежий березовый сок используют для протирания лица, а также пьют (до 1 литра в день). Сок алоэ принимают внутрь по чайной ложке перед едой.
- Регулярно пьют чай из листьев герани и мелиссы.
- Втирают в места локализации боли масло пихты.
- Делают компрессы из листьев герани или настойки валерианы.
- Разрезают на две половинки теплое куриное яйцо (которое сварено вкрутую), прикладывают их на больные места и держат до полного остывания.
- Делают специальный точечный массаж.
В настоящее время существует обилие специальной литературы по народному целительству. Каждый заинтересованный человек методом проб сможет подобрать именно те рецепты, которые помогают лично ему.
Проявления воспаления тройничного нерва схожи с симптомами целого ряда других заболеваний, поэтому точный диагноз может поставить только специалист. Нельзя забывать, что болезнь могли спровоцировать другие, не менее опасные недуги.
Своевременно начатое комплексное лечение является главным залогом будущего успеха. Каким бы коварным не было заболевание, его можно одолеть. Было бы желание.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Теги лечение симптомы тройничный нерв
Понравилась статья? Следите за обновлениями
Предыдущая статья
Какие антибиотики можно принимать при флюсе?
Следующая статья
Типун на языке: причины появления и способы лечения
Результаты терапии
На прогноз микрохирургического и терапевтического лечения влияют:
- возраст, состояние здоровья пациента;
- мастерство, опыт хирурга;
- продолжительность периода между повреждением и операцией.
В 80% случаев невротмезиса, прооперированного в первые 5 месяцев после травмы, наблюдалось частичное восстановление функции нижнечелюстного нерва. Промедление с оперативным вмешательством планомерно снижает шанс выздоровления. Обращение к нейромикрохирургу через год и более после травмы, имеет шанс на успех всего 10%.
Причины возникновения воспалительного процесса
Заболевание поражает в основном людей среднего и преклонного возраста. От невралгии тройничного нерва страдают преимущественно женщины старше 50 лет.
Очень редко болевые ощущения возникают симметрично (и слева, и справа). Как правило, страдает правая часть лица. Первая ветвь нерва, в отличие от остальных, воспаляется достаточно редко (примерно в 5% случаев).
Болезнь, в зависимости от причин воспаления, подразделяют на два вида.
Первичная невралгия
Тройничный нерв в результате различных обстоятельств может сдавливаться как внутри, так и вне черепа. К такому результату чаще всего приводит смещение кровеносных сосудов — артерий или вен. Сдавливание и ухудшение кровоснабжения считается основной причиной первичной невралгии.
Какие антибиотики при флюсе рекомендуют принимать стоматологи?
Узнайте здесь — как можно дома убить зубной нерв.
По этому адресу: https://www.vash-dentist.ru/lechenie/bolezni-polosti-rta/vozmozhnyie-prichinyi-plohogo-zapaha.html — описаны причины возникновения плохого запаха изо рта у ребенка.
Вторичная невралгия
В данном случае имеется основное заболевание, которое вызывает невралгию. Спайки, образовавшиеся после травм, опухоли могут сдавливать тройничный нерв. К вторичному виду также могут приводить различные воспалительные процессы, затрагивающие, например, носовые пазухи или полость рта (гайморит, синусит, пародонтит, пульпит и др.).
Более подробно о невралгии тройничного нерва – узнаем из следующего видео:
https://www.youtube.com/watch?v=ELBz1rknXXI
Абсцесс после удаления зуба
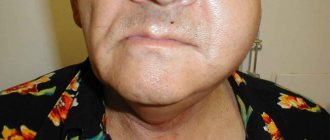
Абсцесс после удаления зуба — отдаленное осложнение операции удаления зуба, возникающее в результате контаминации микроорганизмами раневой поверхности. При удалении зубов могут травмироваться не только ткани, окружающие зуб, но и слизистая полости рта и щёк. Свежая рана — благоприятная среда и входные ворота для микроорганизмов. Поэтому при соответствующих обстоятельствах в мягких тканях или в лунке может образоваться абсцесс, который со временем и без лечения может «разлиться» с образованием флегмоны нескольких областей.
Причины абсцесса
Причиной абсцесса может стать несоблюдение правил асептики и антисептики непосредственно во время операции удаления зуба. В результате неправильных действий врача, происходит попадание инфекции в лунку зуба и последующим нагноением. Также инфицирование лунки и мягких тканей может произойти по вине самого пациента при невыполнении им всех рекомендаций стоматолога. Пациент должен строго выполнять назначенные процедуры, в противном случае повторного оперативного вмешательства не избежать.
Профилактика и лечение абсцесса зуба
Профилактикой появления абсцесса после удаления зуба является элементарная регулярная гигиена полости рта и выполнение всех рекомендаций врача-стоматолога. Также к профилактическим мерам можно отнести посещение стоматолога при наличии болезненных ощущений в течение нескольких дней после удаления зуба. Лечение абсцесса заключается во вскрытии и очищении полости абсцесса, удалении гнойных образований и назначении противовоспалительной терапии. Иногда абсцесс вскрывается самостоятельно, и болезненность исчезает. Но это не означает, что процесс купирован, поэтому необходимо дальнейшее лечение у стоматолога. В противном случае, возможно распространение инфекции на контактные области и усиление процесса.
Возможные осложнения
К таковым относят:
- Наличие сухой лунки, то есть на участке удаления зуба не сформировался сгусток крови, который бы препятствовал проникновению болезнетворных бактерий и инфекций в ранку.
- Появление опухоли, то есть после удаления десны отекают, а через несколько суток при надлежащем уходе отек, как правило, проходит.
- Развитие перфорации дна верхнечелюстной и гайморовой пазухи.
- Возникновение онемения губы, подбородка либо языка, которое происходит вследствие того, что в процессе удаления нервные окончания были травмированы.
Во всех вышеперечисленных случаях надо немедленно обращаться за помощью к стоматологу и ни в коем случае не заниматься самолечением.