Парестезия конечностей – это не заболевание. Это клинический симптом, свидетельствующий о происходящих трофических нарушениях в области прохождения того или иного нерва. Для того, чтобы понять, что это такое парестезия конечностей и какие симптомы она дает, необходимо совершить небольшой экскурс в анатомию и физиологию человеческого тела.
Итак, каждая клеточка человеческого организма управляется с помощью вегетативной нервной системы. Она связана с центральной нервной системой с помощью спинного мозга, расположенного в спинномозговом канале позвоночного столба. От спинного мозга отходят парные корешковые нервы. Они проходят через фораминальные отверстия в телах позвонков, разветвляются и направляются к разным участкам тела. Именно они лежат в основе всей системы иннервации человеческого тела.
Корешковые нервы содержат в себе два вида аксон: двигательные и чувствительные. С помощью первого типа к мышечному волокну передается сигнал о том, что требуется совершить какое-то действие в ответ на команду или внешнее раздражение. Чувствительные (или сенсорные) типы аксонных нервных волокон передают в структуры головного мозга информацию о состоянии тканей тела, результат их взаимодействия с окружающей средой таким образом головной мозг узнает о том, что к коже прикасается холодное или горячее вещество, происходит сдавливающее или ранящее воздействие.
В этой статье подробно описано, что это такое – парестезия конечностей, какие симптомы она дает и какое лечение можно применять для восстановления нарушенной чувствительности. Но для начала предлагаем определение. Парестезия – это тип нарушения кожной чувствительности, сопровождающийся ощущением ползающих мурашек, прострелов электрического тока, усилением болевых ощущений, неадекватных силе воздействия.
Парестезия верхних и нижних конечностей всегда связана с поражением исключительно сенсорного (чувствительного) типа аксонов. Причиной может быть компрессия нерва, воспаление, отек, нарушение микроциркуляции крови и лимфатической жидкости, травматическое нарушение целостности. Для того, чтобы проводить эффективное лечение парестезии конечностей, необходимо сначала исключить причины её возникновения и провести терапию основного заболевания, которое сопровождается подобным симптомом.
Лечить отдельно парестезию не имеет никакого смысла, поскольку справиться с симптомом болезни можно только устранив патологические изменения в тканях человеческого организма. Соответственно, любая терапия должна начинаться с проведения дифференциальной диагностики. Для опытного невролога зачастую бывает достаточно всего одного очного осмотра пациента с проведением ряда функциональных диагностических тестов для постановки точного диагноза. В случае затруднения может быть рекомендована рентгенография шейного и поясничного отдела позвоночника, МРТ крупных нервных сплетений, туннелей, ангиография и нейрография.
В Москве можно записаться на первичный бесплатный прием к неврологу в нашей клинике мануальной терапии. Здесь вам будет поставлен предварительный диагноз и назначено дополнительное обследование (если в этом возникнет необходимость). Доктор даст индивидуальные рекомендации по лечению выявленной патологии.
Причины парестезии рук и нижних конечностей
Все причины парестезии конечностей можно разделить на несколько больших групп: воспаление, травмы, компрессии, инфекции и опухоли. Давайте рассмотрим эти причины парестезии верхних и нижних конечностей более детально.
Начнем с самого распространённого варианта – компрессии. Это оказываемое давление на проходящее нервное волокно. Оно может быть вызвано следующими факторами негативного влияния:
- развитие остеохондроза позвоночного столба с развивающейся постепенно протрузией, экструзией и грыжей диска;
- смещение тел позвонков и ущемление корешковых нервов;
- спазм и тонической напряжение мышц в паравертебральной области при любых патологических процессах;
- нарушение осанки (сколиоз, кифоз, лордоз, круглая спина, сутулость);
- болезнь Бехтерева (анкилозирующий спондилит), при котором наблюдается нарушение проходимости нервного волокна;
- отложение солей кальция (остеофитов) на краях тел позвонков;
- нарушение проходимости туннелей, в которых располагаются крупные нервы (седалищный, срединный, локтевой, большеберцовый и т.д.);
- лимфаденит, оказывающий давление на регионарные нервные сплетения (например, плечевой).
Воспалительные заболевания, сопровождающиеся онемением и возникновением парестезий на отдельных участках верхних и нижних конечностей, включают в себя лимфаденит, миозит, неврит и т.д. Инфекционное воспаление может быть спровоцировано туберкулезной палочкой, стафилококком, стрептококком (при рожистом воспалении голени), гемофильной палочкой и т.д.
Среди вероятных причины развития парестезии верхних или нижних конечностей часто фигурируют травмы и их отдаленные последствия:
- переломы и трещины длинных трубчатых костей, в результате чего нарушается нервная проводимость;
- растяжения и разрывы связочной и сухожильной ткани (развивается отек и гематома, которые сдавливают проходящее рядом с ними нервное волокно);
- образование грубой рубцовой ткани, препятствующей нормальному процессу иннервации отдельных участков верхних и нижних конечностей;
- порезы и иные виды нарушения целостности непосредственно нервного волокна.
При росте опухоли оказывается давление на окружающие новообразование мягкие ткани. При попадании в эту зону нервного волокна наблюдаются выраженные парестезии. К другим потенциальным причинам можно также отнести:
- неправильно выбранную для ночного сна позу;
- нарушение правил эргономики рабочего места;
- занятия определёнными видами профессиональной деятельности (чаще всего на фоне этого возникает туннельных синдром запястного канала);
- привычка сидеть, закинув одну ногу на другую;
- развитие диабетической ангиопатии с нарушением кровоснабжения отдаленных участков рук и ног;
- атеросклероз мелких кровеносных сосудов на фоне высокого уровня холестерина в крови;
- развитие варикозного расширения вен нижних конечностей с нарушением оттока венозной крови и отечным синдромом;
- болезнь Рейно;
- неправильное наложение кровоостанавливающего жгута.
При первом обращении к доктору необходимо честно рассказывать обо всех существующих у вас факторах риска развития нарушения трофики нервного волокна. Если вы курите, употребляете алкогольные напитки, систематические грубо нарушается диету, то об этом следует сообщить лечащему врачу. Так, если вы в последнее время стали замечать за собой слишком большое количество употребляемой жидкости, то весьма вероятно, у вас существует риск развития нарушения толерантности к глюкозе и сахарного диабета. А эти заболевания могут спровоцировать появление систематических преходящих парестезий верхних (рук) и нижних конечностей.
Изменение слизистой оболочки рта при заболеваниях нервной системы — презентация
Изменение слизистой оболочки рта при заболеваниях нервной системы. Ананьев Александр Дмитриевич 4 курс, 5 группа
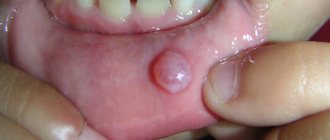
Глоссалгия. Стомалгия. Глоссалгия- парестезии языка (жжение, покалывание, пощипывание, онемение). Стомалгия заболевание, проявляющееся постоянной болью и парестезиями в области слизистой оболочки полости рта и языка.
Этиология и патогенез В настоящее время данные заболевания являются полиэтиологическими заболеваниями. В патогенезе главная роль принадлежит патологии вегетативной нервной системы, которая поддерживается раздражением нервно-рефлекторной цепи на различных ее уровнях. Глоссалгия и стомалгия наиболее часто развиваются на фоне заболеваний желудочно-кишечного тракта и печени, сосудистых поражений, заболеваний центральной и периферической нервной системы, эндокринных нарушений. Общие заболевания, ведущие к нарушению нервной системы, обусловливают снижение порога восприятия раздражений, что способствует развитию заболевания.
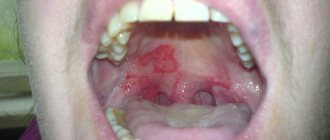
Клиническая картина стомалгии Жжение языка, которое иногда затрагивает всю слизистую полости рта, больные описывают симптом, «как будто посыпали острым перцем»; Возникновение непривычных ощущений, «кажется что во рту ползают мурашки «(покалывание, распирание, царапанье) во всех отделах полости рта или в отдельной ее части (боковая поверхность и кончик языка, десны, небо и глотка).
Клиническая картина У некоторых пациентов наблюдается уменьшение или усиление болевой чувствительности полости рта, изменяются вкусовые ощущения; Не редко встречается беспричинное повышение слюноотделения; У 1/3 пациентов может наблюдаться постоянная сухость во рту, при этом слюна становиться густой и тягучей, а внешне пенисто-белая.
Клиническая картина глоссалгии Жалобы 1. Постоянное или периодическое жжение 2. Пощипывание в языке 3. Сухость во рту 4. Чувство утомления после разговора 5. Боль в языке 6. Неприятные ощущения усиливаются от волнения, к вечеру
Клиническая картина Объективные изменения языка при глоссалгии отсутствуют или незначительны (отечность, незначительная атрофия сосочков языка). Болевые и неприятные ощущения чаще сосредоточены на кончике языка (передняя треть) и боковой поверхности, реже на спинке и корне (задняя треть) языка. Как правило, все неприятные ощущения исчезают во время еды.
Клиническая картина У страдающих глоссалгией отмечаются выраженные нервно-психические нарушения: неуравновешенное психоэмоциональное состояние со склонностью к депрессивным реакциям, тревожная мнительность, плохой сон.
Клиническая картина Определенное значение имеют местные раздражители: острые края разрушенных зубов, неполноценные протезы, дефекты зубного ряда, явления гальванического синдрома, снижение высоты нижнего отдела лица.
Дифференциальная диагностика Невралгия язычного нерва Сильная приступообразная боль в одной половине языка возникает внезапно во время еды, разговора, иррадиирует по ходу нерва. Часто сочетается с невралгией третьей ветви тройничного нерва. Нередко в анамнезе сильное переохлаждение. Вне приступов боли обычно нет.
Дифференциальная диагностика Неврит язычного нерва Боль односторонняя и локализуется в передних двух третях языка. В этой же области частично или полностью выпадает поверхностная чувствительность, что проявляется в чувстве онемения и парестезии, иногда понижении или извращении вкуса. Боль постоянная, интенсивная, усиливающаяся при еде, разговоре.
Дифференциальная диагностика Аллергия на пластмассу Жжение возникает вскоре после начала использования съемных протезов из акриловой пластмассы. Отек и гиперемия слизистой оболочки рта соответствуют границам протеза. Жалобы и гиперемия исчезают через несколько дней после прекращения пользования протезами. Положительные аллергические пробы на пластмассу.
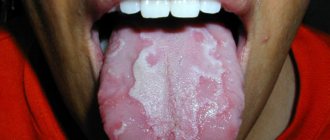
Дифференциальная диагностика Десквамативный глоссит Боль в языке появляется и усиливается при приеме раздражающей пищи. Характерные очаги десквамации нитевидных сосочков языка в виде пятен красноватого цвета, имеющих тенденцию к постоянной миграции.
Дифференциальная диагностика Кандидоз В анамнезе прием антибиотиков, глюкокортикостероидов, сахарный диабет. Слизистая оболочка полости рта гиперемирована, белый налет на спинке языка и в складках. Бактериоскопия выявляет обилие гриба Candida, мицелий, бластоспоры.
Дифференциальная диагностика Дефицит витамина В12 Жалобы на сильную боль при приеме раздражающей пищи. «Лакированный» язык малинового цвета, яркие малиновые полосы и пятна на слизистой оболочке щек.
Лечение Общее лечение Антидепрессанты Транквилизаторы (элениум, тазепам, феназепам и др.) Витамины группы В Стимуляция слюноотделения (1% раствор пилокарпина) Лечение выявленных сопутствующих заболеваний
Лечение Местное лечение Тримекаиновые блокады язычного нерва (610 блокад 1 % раствором тримекаина через день или ежедневно) Препараты железа (гемостимулин, ферроплекс, феррокаль и др.) Кератопластические средства Местноанестезирующие средства в виде аппликаций и ротовых ванночек Физиотерапия (1% раствор витамина РР, 25% раствор хлорида натрия)
Нарушение вкуса Нарушение вкуса или расстройство вкусовой чувствительности, может проявляться в его полной потере, понижении, повышении и извращении. Это касается всех видов вкусовой чувствительности или только некоторых из них. Нарушение вкуса может возникнуть при травмах, поражениях слизистой оболочки рта, авитаминозах, заболеваниях желудочно- кишечного тракта, периферических нервов, центральной нервной системы, при неврозах.
Нарушение вкуса Одностороннее нарушение вкуса на передних двух третях языка свидетельствует о поражении периферического нерва барабанной струны, язычного нерва, лицевого нерва, одиночного пучка. Вкусовые волокна почти на всем своем пути располагаются рядом с другими волокнами, поэтому одновременно с поражением периферических вкусовых нервов обычно нарушаются другие виды иннервации, что позволяет определить место поражения (например, при поражении язычного нерва нарушаются все виды поверхностной чувствительности языка).
Нарушение вкуса Двустороннее, реже одностороннее, полное выпадение вкуса возникает при органических поражениях центральной нервной системы (опухоли мозга, нейросифилис). Извращение вкуса или потеря его нередки при истерии.
Клиника 1. тотальная агевзия — неспособность различить сладкий, соленый, горький и кислый вкус; 2. частичная агевзия — нарушение способности воспринимать некоторые вкусовые ощущения; 3. специфическая агевзия — неспособность различать вкус некоторых веществ; 4. тотальная гипогевзия — понижение вкусовой чувствительности ко всем веществам; 5. частичная гипогевзия — понижение вкусовой чувствительности к некоторым веществам; 6. дисгевзия — извращение вкусовых ощущений, т. е. неправильное ощущение вкуса какого-то определенного вещества, или же вкусовые ощущения при отсутствии вкусового раздражителя.
Лечение Методы лечения больных с нарушениями вкуса немногочисленны. При изменении состава слюны эффективно использование искусственной слюны. В случае необходимости целесообразно лечение бактериальных и грибковых заболеваний ротовой полости. Если позволяет общее состояние больного, положительный эффект можно получить при отмене препаратов, затрудняющих регенерацию клеток. В некоторых случаях определенного улучшения добиваются, применяя препараты цинка и витамины. Специфического лечения сенсорно-невральных нарушений вкуса не существует.
Нарушение саливации 2 вида нарушения слюноотделения Гиперсаливация Гипосаливация
Гиперсаливация Длительная резкая гиперсаливация (увеличение количества слюны в 2 3 раза) наблюдается при некоторых органических поражениях вегетативных центров паркинсонизме, псевдобульбарном параличе, постинсультной гемиплегии. При паркинсонизме гиперсаливация может сочетаться с нарушением глотания. Это приводит к истечению слюны из полости рта, постоянному сплевыванию. Повышение тонуса блуждающего нерва (ваготония) различной этиологии, глистная инвазия также приводят к увеличению слюноотделения. Нередко встречается ложная гиперсаливация, когда больные жалуются на обильное выделение слюны, а при объективном исследовании это не подтверждается. Такое явление встречается при неврозе, сопровождаемом навязчивыми состояниями, а также при нарушении акта глотания в случае органических поражений центральной нервной системы.
Гипосаливация Гипосаливация и, особенно, ее крайнее проявление ксеростомия вызывают у больных ощущение сухости в полости рта, затруднение при приеме пищи и разговоре, боль от острой и твердой пищи, чувство жжения, шероховатости слизистой оболочки. Повышение тонуса симпатической нервной системы также может приводить к гипосаливации, например при гипертиреозе, в климактерическом периоде, при невротических состояниях. Как временное явление ксеростомия может возникать при острых инфекционных заболеваниях и при отравлении (ботулизм), после приема некоторых лекарственных средств (например, атропина).
Лечение Гиперсаливация Устранение основного заболевания, Временного снижения выделения слюны можно добиться путем применения препаратов атропина. Гипосаливация Устранение причины, вызвавшей гипосаливацию, Санация полости рта. Витаминотерапия (A, B1, В2, В6, В12, С, Е), Половые гормоны (по показаниям).
Преходящие парестезии в конечностях
Преходящие парестезии в конечностях – что это такое и чем опасно подобное состояние? Давайте развираться. Итак, парестезия – это нарушение чувствительности на фоне поражения нервного волокна сенсорного типа. Преходящие парестезии – это виды нарушения чувствительности, которые возникают внезапно и спустя несколько минут после устранения действия фактора негативного влияния бесследно проходят без медикаментозного вмешательства.
Наиболее часто преходящие парестезии в конечностях встречаются в случае, если неправильно выбрана поза для ночного сна или длительного сидения (например, в общественном транспорте). Если сразу же после ночного сна в неудобной позе встать на ноги, то можно почувствовать, что конечности не подчиняются. Человек в такой ситуации может даже упасть.
Если долгое время сидеть закинув одну ногу на другую, то в области голени можно почувствовать снижение кожной чувствительности, ползание мурашек и небольшие по интенсивности боли. После того как ноги спущены на пол, эти ощущения проходят. Это и есть преходящие парестезии в конечностях. Обычно они связаны с воздействием внешних патогенных факторов. Внутренних заболеваний при таких парестезиях не обнаруживается.
Изменение вкуса
Изменение вкуса, регистрируемое у 68% больных. Доказано что изменение вкуса имеет периферическое происхождение, т.к. после анестезии – ощущение проходит.
Как правило, речь идет о снижении вкусовой чувствительности, полной его потери или извращении, последнее характерно для горьких продуктов.
Изменения вкуса также характерны для многих заболеваний пищеварительного тракта, некоторых видов неврозов, травм языка, невралгии.
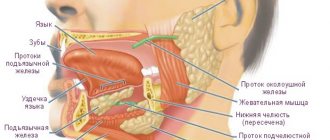
За счет того, что основные «датчики» вкуса расположены на языке – сосочки, различные инфекционные и неинфекционные заболевания могут провоцировать снижение чувствительности, но все же такой вид снижения чувствительности – обратим.
Изменение чувствительности передней трети языка указывает на поражение периферических нервов.
За счет того, что вкусовые сосочки располагаются рядом с нервами, поражение периферической иннервации провоцирует вовлечение в процесс и других видов нервов, что облегчит постановку диагноза.
Изменение вкусового восприятия задней трети языка – поражен языкоглоточный нерв. Двустороннее или одностороннее выпадение чувствительности указывает на поражение головного мозга – нейросифилис, опухолевые процессы. Извращение вкуса характерно и для истерических состояний.
Предлагаем ознакомиться: Чем обрабатывать полость рта при ветрянке
Симптомы парестезии конечностей при остеохондрозе
Остеохондроз (дегенеративное дистрофическое заболевание) позвоночного столба является ведущей причиной развития постоянно присутствующих парестезий в верхних и нижних конечностях.
Симптомы парестезии нижних конечностей при остеохондрозе заключаются в следующем:
- присутствуют острые боли в области того отдела позвоночника, который отвечает за иннервацию конечностей;
- сначала возникает онемение отдельных участков;
- затем появляется болевой синдром, иррадиирущий в руку или ногу;
- неприятные ощущения носят односторонний характер (на стороне пораженного корешкового нерва);
- парестезия не проходит при изменении положения тела.
Если при остеохондрозе появились парестезии, то это является негативным признаком для дальнейшего прогноза. Ка минимум, у пациента развивается протрузия межпозвоночного диска и выраженный корешковый синдром. Если не начать лечение, то возможна атрофия нервного волокна и полная утрата кожной чувствительности по ходу поражённого нерва.
Основные симптомы: стоматология
Самым типичным симптомом является глоссалгия – симптомокомплекс, объединяющий в себе следующие симптомы:
- Ксеростомия или, наоборот, повышенное слюноотделение;
- Жжение в языке и всей полости рта;
- Нарушение вкусового восприятия;
- Парестезии;
- Болевые ощущения различной степени интенсивности;
- И др.
Несмотря на длительные исследования, доктора не нашли точной причины возникновения этих симптомов и ксеростомии в частности.
https://www.youtube.com/watch?v=ytpressru
Как правило, проявление симптомов в полости рта начинается в возрастной группе после 40 – 50 лет, чаще у женщин.
Это обстоятельство позволило сделать предположение, что ксеростомия связана с менопаузой и снижением гормональной активности. Эта теория имеет своих сторонников и противников.
Нарушения трофики и передачи нервных импульсов в полости рта формируется чувство жжения – основное проявление патологии нервной системы.
Несмотря на длительность изучения этого вопроса. Ученые не смогли найти четкой причины возникновения этого синдрома, механизмом его развития.
Под медицинским термином синдром понимается целая группа симптомов, соответственно, синдром жжения полости рта будет проявляться болью, жжением в слизистой оболочке и языке, нарушением саливации и изменением вкуса.
Длительное изучение влияний патологий организма на работу и функции полости рта, позволил выделить основные симптомы, каждый из которых будет свойственен определенному заболеванию.
Стоматология – боль в полости рта, причем с трудным определением локализации.
Характеристики боли могут быть различными:
- поверхностная,
- глубокая,
- кончик языка или распространяться по всему органу,
- переходить на слизистую, глотку и даже губы,
- нередко стоматолгия сочетается в жжением в полости рта, ксеростомией, нарушением вкуса.
Этот комплекс неприятных ощущений провоцирует раздражительность, нарушает социальную адаптацию. Уровень болевых ощущений хоть и отличается по характеру, но по интенсивности равен зубной боли.
Именно это симптом характерен для большинства заболеваний нервной системы, которые связаны с нарушением кровообращения – нейросифилис.
Проведение стоматологических манипуляций и травмы слизистой осколками зуба, протезам могут усиливать симптомы заболевания.
Предлагаем ознакомиться: Исправление открытого прикуса у детей и взрослых
При отсутствии лечения, симптоматика может сохраняться длительное время, чередуя моменты ремиссии и обострения.
У пациентов со стоматолгией выясняется, что в болезненных зонах она снижена, у пациентов отмечаются психические проявления – скрытые депрессия.
https://www.youtube.com/watch?v=https:accounts.google.comServiceLogin
Сами пациенты склонны фокусировать свое внимание на малейшей болезненности и полностью погружаться в заболевание, преувеличивая свои ощущения.
Перед тем как лечить парестезию конечностей
Очень важно перед тем, как начинать лечить парестезию конечностей, провести дифференциальную диагностику и исключить вероятность развития опасных инфекций и злокачественных новообразований, которые сдавливают нервное волокно. Для диагностики заболевания, вызывающего парестезию конечностей как клинический симптом своего течения, применяется следующие методы обследований:
- рентгенографический снимок позвоночника (при парестезии верхних конечностей нужно сделать снимок шейного и шейно-грудного отдела, при поражении нижних конечностей – поясничного и пояснично-крестцового);
- ангиография и нейромиография – позволяют оценить проводимость нервного импульса и состояние сенсорных аксонов;
- допплерография кровеносных сосудов позволяет исключить атеросклероз, сужение просвета на фоне сахарного диабета и развития варикозного расширения вен;
- УЗИ мягких тканей для исключения риска развития очаговых инфекций и опухолей;
- МРТ и КТ в случае затруднения с постановкой точного диагноза.
Начать диагностику можно с посещения невролога. В Москве этот доктор ведет первичный бесплатный прием пациентов в нашей клинике мануальной терапии. Запишитесь на прием в удобное для визита время.
Лечение парестезии верхних и нижних конечностей
Для лечения парестезии конечностей важно выявить основное заболевание. Это состояние является лишь коническим симптомом и отдельной терапии не требует. Более того, лечение парестезии верхних конечностей (также как и нижних) в отдельности от основного заболевания не принесет положительного результата.
Так, если парестезия нижних конечностей связана с развитием межпозвоночной грыжи в поясничном отделе позвоночника, то лечение необходимо начинать с проведения процедуры тракционного вытяжения позвоночника. В ходе этого воздействия будут увеличены межпозвоночные промежутки и полностью устранится компрессия, оказываемая на корешковые нервы. Пройдет боль и снимется синдром парестезии. Затем врач разрабатывает индивидуальный курс лечения остеохондроза.
Он может включать в себя остеопатию и массаж, рефлексотерапию, кинезиотерапию, лечебную гимнастику и многое другое. Аналогичным образом происходит лечение парестезии верхних конечностей при плечевом плексите. Сначала врач находит причину поражения структуры плечевого нервного сплетения. Затем применяет методики, позволяющие восстановить физиологическую нервную проводимость. И только после этого начинает лечения выявленного заболевания.
Если вам требуется лечение парестезии нижних или верхних конечностей, то запишитесь на бесплатный прием к неврологу в наше клинике мануальной терапии в Москве. После проведённого обследования и постановки диагноза доктор расскажет вам обо всех возможностях и перспективах применения методов мануальной терапии в вашем индивидуальном случае.