Родственные методы обезболивания
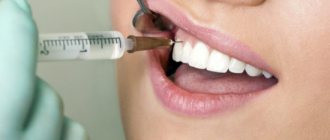
Основные виды местной анестезии, которые применяют в стоматологии – инфильтрационная и проводниковая. Инфильтрационная проводится непосредственно в зоне стоматологического вмешательства и ее действие длится не более полутора — двух часов. Ввод иглы осуществляют, как правило, в проекции верхушки корня зуба, подлежащего лечению.
При проводниковом способе обезболивания, раствор вводят на некотором расстоянии от оперируемых тканей – в место, где залегает нерв, передающий болевые импульсы в зону оперативного вмешательства.
Виды проводникового обезболивания отличаются друг от друга лишь расположением целевого пункта: при инфраорбитальной – это подглазничное отверстие, при других видах – иные анатомические зоны.
Анестетик вводят периневрально, то есть его выпускают из иглы вокруг нервного ствола. Эндоневральное введение, непосредственно в толщу нерва, возможно только по особым показаниям и может вызвать серьезные осложнения.
Подглазничный нерв, выходя из подглазничного отверстия, разделяется на несколько ветвей, имеющих название «малая гусиная лапка». Эти ветви проводят болевую чувствительность к участкам средней трети лица с соответствующей стороны.
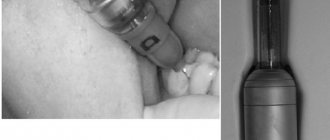
Внеротовой классический метод инфраорбитальной анестезии
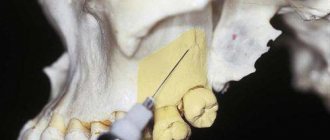
Инъекционный инструментарий: карпульный шприц или одноразовый пластмассовый шприц на 2 мл, игла длиной 25мм. Техника проведения анестезии1. Указательным пальцем левой руки фиксируют проекцию подглазничного отверстия к кости (рис. 76).
Рис. 76. Внеротовой классический метод инфраорбитальной анестезии (В.И.Заусаев с соавт., 1981)
2. Отступив от проекции отверстия вниз и ксредине на 5 мм, иглу вкалывают до кости, направляя ее вверх, назад и ксредине. 3. Впереди иглы выпускают 0,5-1 мл анестетика. Когда игла коснется кости, осторожно ищут вход в канал. Иногда игла сразу проваливается в канал. С опытом часто удается сразу же войти в канал. 4. Войдя в подглазничный канал, продвигают иглу на 3 мм и после аспирационной пробы выпускают 0,5 мл анестетика. Обезболивание наступает мгновенно. 5. Зона обезболивания — см. внутриротовой способ (рис. 77).
Рис. 77. Зона обезболивания при инфраорбитальной анестезии
Указанную анестезию применяют, как правило, для введения анестетика в подглазничный канал — для качественного и длительного обезболивания при травматических вмешательствах (операциях). При значительных воспалительных процессах (периостите, остеомиелите) верхней челюсти, когда воспалительный инфильтрат распространяется на всю подглазничную область, для обезболивания мы применяли модификацию внеротовой инфраорбитальной анестезии.
Область обезболивания
Инфраорбитальная анестезия блокирует болевую чувствительность в следующих зонах:
- угол глаза и нижнее веко;
- щека и подглазничная область;
- боковая стенка носа по всей длине, включая крыло носа;
- кость и слизистая гайморовой пазухи;
- верхняя губа;
- вестибулярная часть десны верхней челюсти;
- боковой резец, клык, премоляры и моляры верхней челюсти.
При данном типе анестезии часто не удается достичь эффективного обезболивания центрального резца и второго премоляра, ввиду того, что в эти области проводят болевую чувствительность также нервы противоположной стороны лица, так называемые анастомозы.
В этом случае следует применить также инфильтрационный метод анестезии – введение анестетика непосредственно в область зуба.
Область обезболивания при инфраорбитальной анестезии
При инфраорбитальной методике препарат вводится не в близлежащие ткани зуба, а непосредственно в место, где находится нерв, пролегающий вблизи области терапевтического воздействия. Данный метод анестезии обеспечивает обезболивание следующих зон:
- внешние зоны под глазом,
- щека под глазницей,
- передние и задние ткани верхней губы со стороны блокированного нерва,
- боковые резцы, моляры и премоляры, глазные зубы,
- крыло носа,
- костная ткань вокруг зубов,
- десна верхней челюсти со стороны щеки.
Показания и противопоказания
Показания к применению подглазничного обезболивания.
При длительных и травматичных операциях в области двух и более зубов:
- сложное удаление атипично расположенных (ретинированных и дистопированных) зубов;
- имплантация;
- кистэктомия (операция по удалению кисты);
- удаление новообразований на верхней челюсти.
При воспалительном поражении в области верхней челюсти:
- периостит;
- остеомиелит;
- дренирование гнойных очагов.
При лечебных манипуляциях на 2-3 и более зубах одновременно:
- множественное одномоментное удаление или лечение зубов;
- препарирование зубов под ортопедические конструкции.
В современной стоматологии показаний для проводниковой анестезии не так много, по сравнению с прошлым, когда такой метод обезболивания применялся в 75-80% случаев всех стоматологических манипуляций. Это связано с тем, что сейчас используются препараты нового поколения с гораздо более мощным обезболивающим эффектом, нежели раньше.
Противопоказания:
- аллергическая непереносимость или повышенная чувствительность к растворам анестетиков;
- травма челюстно-лицевой области, при которой изменено анатомическое положение тканей, что делает невозможным проведение анестезии;
- проведение травматичных операций длительностью более 2-3 часов;
- нарушение психики пациента или ее неустойчивость;
- ряд сердечнососудистых заболеваний, недавно перенесенный инфаркт;
- беременность.
Преимущества и недостатки
Преимущества подглазничного введения обезболивающего:
- позволяет блокировать проведение болевых импульсов на значительном участке челюстно-лицевой области;
- длительное действие данного вида анестезии – до 2-3 часов;
- мощный обезболивающий эффект достигается малым количеством раствора анестетика;
- возможность проведения обезболивания при наличии в тканях гнойных очагов.
К недостаткам относится сложность выполнения и высокий риск возникновения осложнений.
Используемые техники
Внеротовой (наружный) метод:
- в проекции инфраорбитального отверстия левым указательным пальцем необходимо прижать мягкие ткани к кости, чтобы предупредить их смещение и травматизацию глазного яблока;
- отступив от этой точки вниз по центру на 5 мм, вводят иглу, направляя ее вверх, назад и наружу до контакта с надкостницей, выпускают 0,5-1,0 мл препарата, затем с предосторожностью ищут иглой устье канала;
- войдя в канал, что подтверждается ощущением проваливания, иглу вводят на 7-10 мм и, осуществив аспирационную пробу, выводят 0,5-1,0 мл препарата, анестезирующий эффект проявляется спустя 3-5 минут.
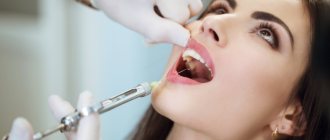
Внутриротовой метод:
- в проекции инфраорбитального отверстия левым указательным пальцем необходимо прижать мягкие ткани к кости, большим пальцем оттянуть губу наверх, к указательному пальцу;
- иглу вкалывают между клыком и первым премоляром на 5 мм над переходной складкой, продвигаясь кнаружи, вверх и кзади к подглазничному каналу;
- далее повторяются те же действия, что и при наружном методе.
Инфраорбитальная анестезия (внутриротовой метод)
Зона обезболивания Резцы, клык, премоляры и частично медиальный щёчный корень первого моляра, а также костные и мягкие ткани, прилежащие к этим зубам с вестибулярной стороны. Область мягких тканей, которая ограничена нижним веком, латеральной поверхностью носа и верхней губой. Анестезия этих тканей развивается вследствие анатомических особенностей расположения нервов. Тогда как при хирургических вмешательствах в области передних и боковых зубов подглазничной анестезии недостаточно. Дополнительно следует провести обезболивание мягких тканей с нёбной стороны.
Осложнения Ранения сосудов, гематома. Иногда ишемия участка кожи в подглазничной области. Реже диплопия и неврит подглазничного нерва при несоблюдении техники анестезии. Внеротовой метод Техника анестезии По указанным ориентирам определяют проекцию подглазничного отверстия на кожу. Указательным пальцем левой руки фиксируют ткани в этой точке к кости с целью профилактики случайного ранения глазного яблока. Кроме того, это помогает быстрее отыскать вход в канал. Затем, отступя от проекции отверстия на кожу вниз и кнутри на 1 см, делают вкол иглы. Придав игле правильное положение, продвигают её вверх, кзади и кнаружи по направлению к подглазничному отверстию. При этом иглу погружают до кости. В области подглазничного отверстия выпускают 0,5-1 см анестетика и, осторожно перемещая иглу, отыскивают вход в канал, определяя это по характерному проваливанию её или по болевой реакции. Войдя в подглазничный канал, продвигают иглу на глубину 7-10 мм и впрыскивают ещё 0,5-1 мл раствора анестетика. Анестезия наступает через 3-5 мин.
Возможные осложнения
При несоблюдении правил и правильной техники возможно возникновение следующих осложнений:
- кровотечение;
- гематома;
- посттравматический неврит;
- повреждение иглой глазного яблока;
- блокада мышц глаза;
- диплопия (двоение в глазах);
- отек нижнего века;
- ишемия (снижение кровоснабжения) изолированного участка ниже глазницы.
Чтобы избежать осложнений, необходимо строго соблюдать методику проведения обезболивания, придерживаться анатомических ориентиров, в обязательном порядке осуществлять аспирационную пробу.
Аспирационная проба проводится для того, чтобы убедиться, что игла не попала в кровеносный сосуд и что раствор анестетика будет выпущен в ткани, окружающие нерв. Для этого, прежде чем вводить раствор, поршень шприца оттягивают на себя. Появление в шприце крови свидетельствует о том, что игла находится в сосуде.
Инфраорбитальная методика анестезии является эффективным способом обезболивания, обладающим многими преимуществами. Однако, следует помнить, что проводить ее должен лишь специалист, обладающий соответствующими знаниями и опытом.
Инфраорбитальная анестезия
Инфраорбитальная анестезия
При инфраорбитальной анестезии выключают периферические ветви нижнеглазничного нерва (малой гусиной лапки), передние верхние альвеолярные ветви и среднюю верхнюю альвеолярную ветвь. Анестетик вводят в подглазничный канал. Для отыскания подглазничного отверстия, ведущего в канал, используют следующие анатомические ориентиры:
1. При пальпации нижнего края глазницы определяется костный выступ или желобок, соответствующий месту соединения скулового отростка верхней челюсти со скуловой костью. Он находится, как правило, на 0,5 см кнутри от середины нижнего края глазницы. На 0,5—0,75 см ниже этого ориентира расположено подглазничное отверстие.
2. Подглазничное отверстие находится на 0,5—0,75 см ниже точки пересечения нижнеглазничного края с вертикальной линией, проведенной через середину второго верхнего малого коренного зуба.
3. Подглазничное отверстие определяется на 0,5—0,75 см ниже места пересечения нижнего края глазницы с вертикальной линией, проведенной через зрачок глаза, смотрящего вперед.
Следует помнить, что ось переднего отрезка канала направлена вперед, внутрь, вниз и пересекает ось канала противоположной стороны несколько выше десневого сосочка между верхними центральными резцами (рис. 15).
Направление иглы во время анестезии будет противоположным оси канала (кзади, кнаружи и вверх). Инфраорбитальную анестезию можно провести внеротовым и внутриротовым методами.
Внеротовой метод. По указанным выше ориентирам определяют проекцию подглазничного отверстия на кожу. Указательным пальцем левой руки фиксируют к кости ткани в этой точке для предотвращения случайного ранения глазного яблока. Кроме того, это помогает быстрее отыскать вход в канал. Затем, отступя от проекции отверстия вниз и кнутри на 0,5 см, вкалывают иглу. Придав ей правильное положение, продвигают вверх, назад и кнаружи по направлению к подглазничному отверстию. При этом иглу погружают до кости. В области подглазничного отверстия вводят 0,5—1 мл анестетика и, осторожно перемещая иглу, отыскивают вход в канал, определяя это по характерному «проваливанию» иглы или по болевой реакции. Войдя в подглазничный канал, продвигают иглу на глубину 7—10 мм и впрыскивают еще 0,5—1 мл раствора анестетика (рис. 16).
При некотором опыте часто удается сразу войти в канал. Анестезия наступает через 3—5 мин.
Обезболивание верхних передних альвеолярных ветвей в подглазничном отверстии (инфраорбитальная анестезия)
Внутриротовой метод. Отыскав проекцию подглазничного отверстия на кожу, указательным пальцем левой руки фиксируют мягкие ткани в этой точке к кости. Большим пальцем верхнюю губу отводят вверх и вперед. Иглу вкалывают на 0,5 см кверху от переходной складки, на уровне промежутка между центральным и боковым резцом. Иглу продвигают назад, вверх и кнаружи по направлению к подглазничному каналу, вводят при этом небольшое количество анестетика для обезболивания тканей на пути иглы (рис. 17).
Последующие этапы анестезии не отличаются от таковых при внеротовом методе. Если нельзя ввести иглу между боковым и центральным резцами, то можно вводить ее на уровне клыка, первого или второго малого коренного зуба. Однако эффект обезболивания будет хуже, так как попасть иглой в канал при этом не удается. Анестезия наступит лишь за счет диффузии части анестетика из области подглазничного отверстия в одноименный канал.
Зона обезболивания: резцы, клыки и малые коренные зубы, костная ткань альвеолярного отростка, десна с вестибулярной стороны в области этих зубов, слизистая оболочка и костная ткань передней, задненаружной (частично), нижней и верхней стенки верхнечелюстной пазухи, кожа подглазничной области, нижнего века, крыла носа, перегородки носа, кожа и слизистая оболочка верхней губы. Следует помнить о наличии анастомозов с противоположной стороны и с задними верхними альвеолярными ветвями. Их выключают в случае надобности, вводя по переходной складке 1—2 мл анестетика в области центральных резцов или второго малого коренного — первого большого коренного зубов.
Иногда зона обезболивания уменьшается от середины центрального резца до середины первого малого коренного зуба, реже — увеличивается, включая область первого большого коренного зуба.
Осложнения. Возможно образование гематомы при ранении иглой сосудов в подглазничном канале или вне его, появление ишемии ограниченного участка кожи в подглазничной области. При попадании анестетика в глазницу можно блокировать нервы, иннервирующие мышцы глазного яблока, что проявляется диплопией. При прободении нижней стенки подглазничного канала раствор анестетика может попасть в верхнечелюстную пазуху, В случае травмы иглой нервного ствола может развиться неврит нижнеглазничного нерва. Профилактика осложнений — правильная техника анестезии. Для предотвращения гематомы после анестезии следует прижать пальцем на 2—3 мин место выхода сосудистого пучка из канала.