Основные методы диагностики воспалительных поражений головы и шеи
Классификация воспалительных заболеваний челюстно-лицевой области включает разделение болезней на три основные категории:
- Острые одонтогеные болезни. В эту группу патологий входят воспаления пульпы, связочного аппарата и мягких тканей ротовой полости.
- Гнойно-воспалительные поражения в виде абсцессов, флегмон, актиномикоза, фурункула и карбункула. В данных случаях у больного образовывается ограниченный или разлитой участок нагноения.
- Реактивно-дистрофические заболевания слюнных желез и тяжелые осложнения воспаления тканей челюстно-лицевой области (сепсис, тромбоз).
Стоматологическая инструкция оказания медицинской помощи населению включает следующий комплекс диагностических процедур:
- сбор анамнеза заболевания и составление истории болезни;
- визуальный и инструментальный осмотр лица и ротовой полости больного;
- лучевая диагностика воспалительных заболеваний челюсти и мягких тканей посредством рентгенографии, компьютерной и магнитно-резонансной томографии;
- ультразвуковое исследование;
- биопсия, которая выполняется при наличии у врача подозрений на онкологическое происхождение воспалительного отека;
- общий и развернутый анализ крови.
Рентгенографический снимок верхней и нижней челюсти
Цена диагностики при этом зависит от распространенности и сложности патологического процесса.
Материалы и методы
Исследование проводилось ретроспективно на выборке из 44 пациентов, обратившихся в больницу Сан-Раффаэле (Милан) в период с января 2008 по январь 2020 года с острой тяжелой синоназальной/глубокой цервикальной ОИ, требующей госпитализации в ЛОР-отделение. Исходная выборка включала 60 пациентов, но мы исключили пациентов, чья одонтогенная этиопатология не могла быть точно определена из истории болезни или тех, кто впоследствии был потерян для наблюдения (минимальное наблюдение: 6 месяцев). Записи были собраны из Объединенной стоматологической базы данных учреждения.
Все выполненные процедуры соответствовали этическим стандартам институционального и / или национального исследовательского комитета и принципам, изложенным в Хельсинкской декларации «Этические принципы медицинских исследований с участием человеческих субъектов», принятой 18-й Всемирной медицинской Ассамблеей (Хельсинки, Финляндия, июнь 1964 года), и с поправками, внесенными совсем недавно 64-й Всемирной медицинской Ассамблеей (Форталеза, Бразилия, октябрь 2013 года). Одобрение Комитета по этике не требовалось, из-за чисто ретроспективного характера исследования. Все пациенты были обследованы как стоматологами, так и ЛОР-врачами. В выборку вошли 21 мужчина (47,7%) и 23 женщины (52,3%) со средним возрастом 51,27 ± 18,72 года (диапазон: 10-85) на момент госпитализации (53,38 ± 18,70 года для ОИ верхнего отдела, 44,42 ± 17,85 года для нижнего).
Распространение заболевания и лежащие в его основе стоматологические патологии во всех случаях оценивались с помощью синусовой (для верхних ОИ) или шейной с контрастированием (для нижних ОИ) компьютерной томографии (КТ) и ортопантомографии (ОПГ). Глубокое вовлечение шеи также оценивали с помощью УЗИ шеи или магнитно-резонансной томографии (МРТ), если требовалось установить точную связь с шейным нервно-сосудистым пучком или верхней апертурой грудной клетки. Переоценка верхней ОИ проводилась с помощью конусно-лучевой КТ, когда это возможно.
Патологические образцы (т. е. образцы гноя), асептически отобранные из хирургического дренажа инфекционных очагов, анализировали на предмет микробиологии и гистологии. Эта последняя оценка была необходима для дифференциации грибкового синусита от бактериального.
Всякий раз, когда медикаментозная терапия была неэффективной из-за устойчивости симптомов, и возникала необходимость в оперативном лечении (остеомиелит, вывих имплантата, ороантральный свищ, подозрение на грибок, абсцессы шеи), пациентам проводилась функциональная эндоскопическая хирургия околоносовых пазух (ФЭХ), в сочетании с трансоральным или внешним (по Caldwell-Luc) доступом для ОГ, и шейным хирургическим дренажом для шейно-фасциальных одонтогенных инфекций. ФЭХ, как правило, выполнялся с минимально инвазивным подходом: нижняя частичная унцинэктомия, передняя этмоидэктомия, антростомия среднего носового хода, увеличенная кзади до вертикального отростка небной кости, промывание гайморовой пазухи, дренаж/удаление гноя и инфицированных трансплантационных материалов. Фронтальная синусотомия, задняя этмоидэктомия или сфеноидотомия не выполнялись. Пероральные подходы к верхнему отделу использовались для лечения критических зон (а именно альвеолярного углубления верхнечелюстной пазухи, которое эндоскопически трудно достичь), узких ороантральных коммуникаций (ОАК) с удалением пораженной слизистой оболочки и кости, и пластикой местным лоскутом без натяжения, удаления вывихнутых/несостоятельных имплантатов и лечения сопутствующей стоматологической патологии. Все оперативные вмешательства проводились под общим наркозом с интубацией.
Независимо от выбранного хирургического подхода все пациенты получали послеоперационную антибактериальную терапию в течение 8-10 дней. В некоторых случаях вводили стероиды (обычно внутривенно метилпреднизолон, от 40 до 80 мг/сут), особенно у пациентов с выраженной симптоматикой.
Среднее время пребывания в стационаре составило 4,76 ± 6,31 дня (3,64 ± 7,27 дня для верхних ОИ, 6,92 ± 3,06 дня для нижних). Случай парафарингеального абсцесса с последующим распространением на средостение был исключен из подсчета, так как требовал 93-дневного пребывания. Пациенты, как правило, наблюдались через 7, 20 и 60 дней после выписки; те, кто подвергался более интенсивной хирургии, первоначально требовали еженедельных обследований в течение более длительного периода. Средняя длительность наблюдения составила 10,7 ± 4,3 месяца (диапазон 6-15).
Периостит челюсти
Специфические воспалительные процессы в челюстно-лицевой области, преимущественно, протекают в виде ограниченного гнойного поражения надкостницы в зоне 1-3 зубов. Одонтогенный периостит по сути является осложнением воспалительного поражения десен и зубов.
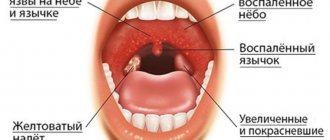
Заболевание проявляется следующим образом:
- покраснение десны в зоне воспаленного корня зуба;
- прогрессирующий отек мягких тканей;
- увеличение температуры тела;
- патологическая подвижность и болезненность причинного зуба.
Лечение периостита исключительно хирургическое. Хирург-стоматолог под местной анестезией выполняет разрез десен и дренирование гнойного очага.
Затем пациенту рекомендуют в домашних условиях регулярно полоскать полость рта солевыми растворами. Резиновую полоску (дренаж) специалист удаляет на 3-4 день.
Периостит верхней челюсти
Иногда полностью сформированный зуб не прорезывается и остается в толще костной ткани. В таких случаях врачи их называют ретинированными.
Воспалительное поражение, как правило, вызывают полуретинированные зубы. Патологический процесс при этом развивается в инфицированной или травмированной слизистой оболочке, которая покрывает полупрорезанный зуб.
Лечение воспалительных заболеваний челюстно-лицевой области в таких случаях направлено на удаление причинного зуба. Радикальное вмешательство осуществляется в условиях стационара под местной проводниковой анестезией.
Ретинированный зуб мудрости нижней челюсти
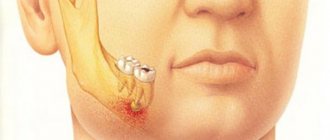
Остеомиелитом в стоматологии принято называть гнойно-некротическое поражение костной ткани челюсти. Возникновение заболевания связано с инфицированием кости и системным снижением иммунитета.
К основным симптомам остеомиелита можно отнести:
- интоксикация организма, которая сопровождается значительным увеличением температуры тела, общим недомоганием и хронической усталостью;
- нагноение отдельных участков челюсти и выделение некротических масс из свищевых ходов;
- подвижность одного или нескольких зубов;
- периодические приступы интенсивной боли.
Лечение гнойно-воспалительных заболеваний челюстно-лицевой области осуществляется с помощью медикаментозного и хирургического воздействия.
Терапия остеомиелита начинается с устранения причины воспаления. В таких случаях причинный зуб подвергается удалению. Затем стоматолог назначает пациенту курс антибиотиков и проводит хирургическое очищение поврежденной костной ткани.
Однтогенный остеомиелит верхней челюсти
Воспалительное поражение верхнечелюстной пазухи, во многом, обусловлено ее строением и расположением. Одонтогенный синусит вызывают патологические микроорганизмы ротовой полости, которые проникают в полость через вросшие корни зубов.
Синусит проявляется следующей клинической картиной:
- чувство «распирания и давления» в области гайморовой пазухи;
- частая односторонняя заложенность носа;
- периодические приступы боли;
- выделение гноя из одного носового хода.
Лечение гнойных воспалительных заболеваний челюстно-лицевой области в таких случаях проводится двумя основными методиками: консервативное и хирургическое воздействие. Суть терапии заключается в ликвидации причины болезни, купирование воспалительного процесса и восстановления дренажной функции гайморовой полости.
Одонтогенный синусит верхней челюсти
Подчелюстные лимфатические узлы воспаляются при распространении гнойной инфекции из первичного очага воспаления. Заболевание начинается с постепенного увеличения и болезненности региональных лимфоузлов. Температура тела, как правило, находится в пределах субфебрильных показателей.
Острый лимфаденит
Поскольку воспаляются подчелюстные лимфатические узлы из-за проникновения в них патологической микрофлоры, то лечение направлено на устранение негативного воздействия первичного очага инфекции. Местная терапия лимфоузлов осуществляется в виде приема антибиотиков, дезинтоксикации организма и физпроцедур.
СПЕЦИФИЧЕСКИЕ ВОСПАЛИТЕЛЬНЫЕ ПРОЦЕССЫ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
АКТИНОМИКОЗ
Общие сведения
Больные с актиномикозом челюстно-лицевой области (лица, полости рта, челюстей) и шеи составляют около 60-80% общего числа больных, страдающих этим заболеванием.
По данным Т. Г Робустовой и В. В. Ро-гинского (1976), актиномикоз среди воспалительных процессов челюстно-лицевой области составляет от 6 до 8%, по данным Л. А. Луцик, Е. В Гоцко и И. Я Ломницкого (1980), — 7.8%. Мужчины заболевают примерно в 2-3 раза чаще, чем женщины Возраст больных бывает различным (от 3 до 83 лет), но наиболее часто болеют люди в возрасте 40-50 лет. Раньше считали, что чаще всего заболевают актиномикозом жители сельской местности, связанные с сельскохозяйственными (полевыми) работами В настоящее время установлено, что заболеваемость эта не связана ни с родом занятий больных, ни с местом жительства
Этиология и патогенез
Открыт возбудитель актиномикоза в 1877 г Bollinger у животных, а в 1878 г Israel впервые обнаружил в воспалительных опухолях человека аналогичные образования, назвав их «лучистым грибком человека». Эти грибы постоянно
веге-тируют в полости рта человека, в его верхних дыхательных путях, пищевом канале. В полости рта человека возбудитель можно найти у шеек зубов, в десневых карманах, в ретромолярных капюшонах, в кариозных зубах. Для стоматолога важно знать, что в соскобах с зубов здоровых (в отношении актиномикоза) людей можно регулярно выделять аэробные лучистые грибы, среди которых обнаруживаются культуры, обладающие способностью к лизису, аналогичному лизису лучистых грибов, выделяемых при акти-номикозе Это свидетельствует о потенциальном значении анаэробных лучистых грибов полости рта в этиологии актиномикоза. Вместе с тем следует учитывать и факт наличия актиномице-тов на
колосьях злаков и стеблях трав,
откуда они могут легко проникать в организм человека.
Раньше считалось, что заражение происходит главным образом экзогенным путем. Теперь установлено, что заражение челюстно-лицевой области и шеи актиномицетами происходит обыч
но эндогенно, а иногда и экзогенно — из полости рта (через капюшон над зубом мудрости, гангренозные зубы, десневой карман, разрывы слизистой оболочки, операционные разрезы в полости рта) или через поврежденную кожу.
Однократного попадания лучистых грибов в ткани недостаточно для возникновения заболевания Только после повторного проникновения их, когда развивается состояние сенсибилизации, возникает картина актиномикоза. Инкубационный период длится 1-3 недели после внедрения актиномицетов. Иногда лучистые грибы, попав в челюстно-лицевую или другую область, прорастают в стенку кровеносных сосудов и рассеиваются по всему организму — в почки, легкие, головной мозг, кожу, кости, суставы и т. д., вызывая картину генерализованного
актиномикоза. ‘Постоянное присутствие актиномицетов в полости рта человека и относительная редкость заболевания актиномикозом объясняются врожденным иммунитетом к подавляющему большинству микробов, обитающих на коже и слизистых оболочках, который, однако, может нарушаться в зависимости от таких местных неблагоприятных факторов, как воспаление и травма, а главным образом — от общих причин, снижающих реактивность организма и повышающих его чувствительность к возбудителю. В связи с этим следует всегда настороженно относиться к банальному хроническому одонтоген-ному воспалительному процессу,
слишком долго
продолжающемуся и вызывающему как местные, так и общие изменения. К банальному воспалению может присоединиться актиноми-котическое. Значение не только специфической, но и неспецифической сенсибилизации доказано в опытах на животных Т. Г. Робустовой.
Путями распространения инфекции
при акти-номикозе являются: контактный, лимфогенный и гематогенный. Распространяясь
контактным путем,
актиномикотические друзы проникают в рыхлую клетчатку и соединительнотканные прослойки органов и тканей; образуя специфические гранулемы, поражают прилежащие ткани и разрушают их.
Особенно большое значение имеет лимфогенный путь
распространения друз. Меньшее значение имеет гематогенный путь, однако возможность прорастания лучистых грибов в стенку сосуда я метастазирование их в другие органы по кровеносному руслу вполне вероятна.
Часть IV. Воспалительные заболевания
Рис. 53 Шейно-лицевая форма актиномикоза-а, б —
неосложненная форма, в — тот же больной в период осложненного актиномикоза
Патологическая анатомия.
Различают две формы морфологического проявления актиномикоза гнойно-некротическую и фиброзную На месте внедрения лучистого гриба появляются характерные плотные, малоподвижные или совсем неподвижные гранулемы и инфильтраты, воспалительные опухоли. В центре их содержатся друзы грибов — шаровидные сплетения множества отдельных грибов-актиномицетов, образующих плотные крупинки желтовато-серого цвета, размером с просяное зерно и меньше Вокруг друз скапливаются лимфоциты или плазматические клетки, а также ксан-томные клетки, то есть соединительнотканные клетки, в протоплазме которых имеются капельки жира — липоидов Специфические гранулемы-узелки со временем подвергаются некробиозу и расплавлению, но рядом с ними появляются новые гранулемы, расплавившиеся гранулемы разрушают кожу и образуют свищевые ходы на коже или слизистой оболочке Если периферический слой гранулем, состоящий из соединительной ткани, разрастается и уплотняется, воспалительный инфильтрат приобретает деревянистую плотность (фиброзная форма)
Описанные две морфологические формы (гнойно-некротическая и фиброзная) в различных сочетаниях встречаются у человека, отчего клинические проявления актиномикоза отличаются большим разнообразием.
Классификация актиномикоза головы и шеи
Актиномйкоз головы и шеи разделяют на три группы в зависимости от глубины поражения:
1) глубокая,
или мышечная, форма, локализующаяся в толще мышц и межмышечной клетчатке, 2)
подкожная
форма — локализуется в подкожной основе; 3)
кожная
форма — захватывает только кожу. К. И. Бердыган (1958) классифицировал актиномикоз челюстно-лицевой и шейной областей следующим образом:
1) кожная форма; 2) кожно-мышечная форма;
3) костно-мышечная, которая в свою очередь делится на: а) деструктивную и 6) неопластическую; 4) генерализованная форма, захватываю
щая кожу, мышцы, кость, слизистую оболочку полости рта.
По нашим наблюдениям, наиболее всеобъемлющей следует признать классификацию, предложенную Т. Г. Робустовой (1992): кожная (встречается у 0.3% больных актиномикозом челюстно-лицевой области), подкожная (у 16.9%), подслизистая (0 6%), слизистая (0.3%), одонто-генная актиномикозная гранулема, локализующаяся в коже и подкожной клетчатке, подсли-зистой ткани и поднадкостнично (8.9%), под-кожномышечная (28.9%), актиномикоз лимфатических узлов (30.7%), актиномикоз периоста челюсти (0.9%), актиномикоз кости челюсти (6.9%), актиномикоз органов полости рта и других отделов челюстно-лицевой области (язык, слюнные железы, миндалины верхнечелюстные пазухи, придатки глаз) — 36.5% Классификация эта предусматривает выделение среди кожных форм — пустулезной, бугорковой и смешанной, а среди подкожных форм — абсце-дирующей, гуммозной и смешанной.
К числу осложнений подкожномежмышечной формы
актиномикоза относят: вторичное акти-номикотическос поражение костей лицевого скелета, а также метастазирование и генерализацию актиномикотического процесса.
Клиника
По клиническому течению следует различать актиномикоз, неусложненный
вторичной инфекцией, и актиномикоз,
осложненный
вторичной инфекцией. Кроме того, в зависимости от выраженности клинических симптомов и их тяжести, нужно различать легкую, среднюю и тяжелую формы актиномикоза.
Клиника неосложненного актиномикоза.
Чаще всего в мягких тканях ретромолярного треугольника, лица, шеи, подчелюстной области (рис. 53 а, б) появляется безболезненный или
Ю. И. Вернадский. Основы челнжтт-лицевой хирургии и хирургической стоматологии
малоболезнснный инфильтрат, в пределах 1-2 лимфоузлов. На первых порах он имеет вид ограниченного узла, плотного, подвижного, не спаянного с окружающими тканями. В более поздней стадии процесс не имеет резких границ, становясь разлитым, нс контурированным. Пальпаторно выявляют «деревянистой* плотности инфильтрат, безболезненный или слабоболезненный
при надавливании. Локализуясь в около-ушной, зачслюстной областях, ретромолярном треугольнике, воспалительный процесс распространяется на жевательную мускулатуру и вызывает сравнительно ранний симптом —
безболезненный
тризм челюстей; позже появляется отечность половины лица, век, нарушение мимической мускулатуры. Значительный инфильтрат шеи затрудняет повороты головы Попытка открыть рот не вызывает, как правило, болевой реакции Температура тела субфебрильная, общее состояние больного удовлетворительное, но постепенно больные худеют из-за невозможности нормально питаться. Через различные сроки от момента появления инфильтрата наступает размягчение его, а кожа над ним приобретает красно-синюшно-фиолстовый оттенок, появляются множественные кожные и внутриротовые свищи, через которые наружу или в полость рта выделяется своеобразный гной с крупинками друз. Кожа вокруг свищей истончена. Количество гноя то значительное, то скудное, то совершенно исчезает, после чего свищи закрываются, но через некоторое время они рецидивируют, возникая рядом. Если процесс локализуется под кожей и не вовлекает жевательную мускулатуру, тризм отсутствует, но подкожные шаровидные инфильтраты быстрее размягчаются и быстрее осложняются свищами.
Клиника осложненного актиномикоза
(рис. 53 в). Если к актиномикозу присоединяется вторичная инфекция, заболевание протекает более тяжело, с высокой температурой тела и интоксикацией. После проводимых разрезов или самопроизвольного вскрытия абсцессов и флегмон остаются незаживающие стойкие свищи. Осложненной формой актиномикоза следует считать и такую, при которой в процесс вовлекаются челюсть, кость орбиты, скуловая кость, височная и лобные кости, а также более отдаленные участки организма, т. е. когда наступает генерализация процесса (актиномикотический сепсис). С 1970 года участились случаи
мета-стаэирования
актиномикоза в мозг и органы брюшной полости.
Тяжелым и грозным осложнением актиномикоза челюстно-лицевой области и шеи является амилоидоз
внутренних органов, развивающийся обычно на фоне тяжелых сопутствующих заболеваний; очевидно, актиномикоз и снижение иммунобиологичсской сопротивляемости этих больных обусловливают постоянное всасывание
в их организм продуктов тканевого распада, что влечет за собой глубокие нарушения обмена веществ в организме, а прежде всего — белкового. Следовательно, даже без присоединения вторичной инфекции они представляют собой очень тяжелое хроническое заболевание.
Диагноз и дифференциальный диагноз
Только около 8% больным актиномикозом устанавливается правильный диагноз вне клиники. Это объясняется тем, что многие врачи ошибочно представляют себе актиномикоз как заболевание, начинающееся и заканчивающееся однотипно.
Однако, актиномикоз проявляется весьма разнообразно, что выходит далеко за пределы трафаретных представлений, обычных для практического врача. Поэтому каждый практический врач обязан научиться отличать актиномикоз от банальных (неспецифических) воспалительных процессов — ретромолярного периостита в связи с затрудненным прорезыванием нижнего зуба мудрости, острого и хронического одонтогенного остеомиелита, одонто-генной подкожной мигрирующей гранулемы, туберкулеза челюсти, языка, лимфоузлов, верх-нечелюстных пазух и др.
Для этого следует прежде всего всегда твердо помнить, что все острые одонтогенные процессы
отличаются особым анамнезом, наличием гангренозного зуба, высокой температурой тела, болью, изменениями картины крови, быстро идущими на убыль после операции и медикаментозного лечения.
Для хронического остеомиелита
челюсти характерны следующие симптомы: одиночный свищ, наличие остеопороза и секвестра или грануляций, выпирающих из свища; кожа не имеет синюшного оттенка, а инфильтрат не имеет деревянистой плотности и множества свищей. Секвестрэктомия и кюретаж приводят к выздоровлению.
Одонтогенная подкожная гранулема
(см. гл. XVIII) всегда имеет тяж, ведущий к «причинному» — гангренозному зубу, удаление зуба приводит, как правило, к излечению.
Туберкулез челюсти
(см. ниже) также характеризуется рядом специфических симптомов, как и поражение им лимфоузлов (см. гл. XVII).
Несмотря на довольно определенную четкость клинической симптоматики перечисленных заболеваний, во многих случаях точное обоснование диагноза актиномикоза представляет значительные трудности, а потому врачу приходится прибегать к ряду специальных исследований (микробиологических, иммунологи-ческих, гистологических и др).
Данные микроскопирования.
Если имеется свищ, в гное можно обнаружить друзы актино-мицетов; если же еще нет свища, добывают гной пункцией или через разрез. В гное видны
Часть IV Воспалительные заболевания
зернышки желтовато-серого цвета. Их кладут на предметное стекло, придавливают покровным стеклом; под предметное стекло опускают 1-2 капли 5% раствора едкого кали, растворяющего белые и красные кровяные шарики,или дистиллированной воды (Т. Г. Робустова, 1958). Под микроскопом видны друзы, то есть колонии гриба; они округлой формы, бесструктурные в центре и ветвисто-радиальные по периферии. Под большим увеличением в центре колонии видны ветвящиеся тонкие нити мицелия в виде войлочного клубка, от которого отходят булавовидные образования с колбообразными вздутиями на концах.
Опытный глаз может заметить и характерные для актиномчкоза ксантомные клетки.
При этом необходимо учитывать, что в отдельных случаях обнаружение лучистого гриба не является основанием для установления диагноза актиномико-за, так как у некоторых больных с наличием челюстной кисты, хронического остеомиелита, рака и других заболеваний иногда можно обнаружить в отделяемом актиномикотические друзы В этих случаях наличие гриба следует рассматривать как вторичную инфекцию.
Данные биопсии:
под микроскопом видны характерные актиномикотические гранулемы.
Данные кожно-аллергической реакции • иммунодиагностики
Кожно-аллергическая реакция по Д. И. Аснину: 0.3 мл актинолизата (фильтрат лизированных культур лучистых грибов, выделенных из актиномикотических очагов человека) вводят в толщу кожи на сгибательной поверхности предплечья. Рядом, на расстоянии 10 см, вводят 0.3 мл мясопептонного бульона. Вскоре в местах инъекции появляются волдыри, которые через 1—2 ч исчезают Сменяющая их эритема держится до 12 ч и также исчезает. Если человек болен, эритема на месте введения актинолизата исчезает только через 36-48 ч.
Отчетливые результаты этой пробы получаются, по Д. И. Аснину, у 92.1% больных. При этом у 13.5% отмечается не только местная аллергическая реакция на месте инъекция актинолизата, но и общая, сопровождающаяся повышением температуры тела до 37.5—40°С. Однако и при других заболеваниях эта Кожно-аллергическая реакция может быть положительной. Так, при туберкулезе легких она бывает положительной у 122% больных, при туберкулезе кожи — у 25.6%, при раке и других -заболеваниях — у 12% больных. Н. В. Гарифу-лина (1966) обнаружила положительную кожно-аллер-гическую реакцию у 80.77% бальных с различными воспалительными процессами в области лица и шеи. Наряду с этим только у 68.7% больных из числа действительно болевших актиномикозом кожно-аллергическая реакция оказалась положительной, а у остальных — отрицательной. В свете этих данных есть основания сомневаться в строгой специфичности кожно-аллергичес-кой реакции с актинолизатом при актиномикозе лица и шеи. Более специфичным диагностическим антигеном, чем акгинолизат, является созданная в 1959 г. в Институте медицинской паразитологии и тропической медицины специальная актиномицетная поливалентная вакцина (АПВ).
Серологическая или иммунологическая реакция ставится с поливалентным актинолизатом (в качестве антигена) и сывороткой крови больного. Эта реакция впервые предложена в 1922 г. Walker, а затем разработана С. Ф. Дмитриевым, М. Ф. Фирюковой, Г. О. Сутеевым, Д. И. Лениным и др. Оценка результата этой реакции связывания комплемента происходит тотчас же после наступления гемолиза в контрольной пробирке Отчетливые и точные данные эта реакция даст в 92-80% случаев актиномикоза. Наибольшее количество положительных серологических реакций можно получить у больных со значительной давностью актиномикоза, что характеризует эту реакцию как особенно ценную для диагностики запущенных форм данного заболевания. Кожно-аллергическая реакция у этих бальных часто бывает отрицательной, а микробиологическая диагностика затруднительной.
Следовательно, идеально точной пробы на актиномикоз пока еще нет. Поэтому необходимо в ряде случаев прибегать к серии диагностических способов: иммунодиагностической кожной пробе, серологической реакции с актинолизатом (в качестве антигена), к посеву патологического материала (гноя, мокроты) на соответствующие питательные среды. При помощи такого комплекса исследований можно установить диагноз актиномикоза даже в ранних, скрытых и стертых его формах
Учитывая большое число диагностических ошибок при актиномикозе, столь многогранном по своей симптоматике и локализации, С. А. Бурова (1983) вместе с 28 специалистами-стоматологами подвергла математической обработке 125 симптомов и выделила из них 35 симптомов, наиболее весомых для диагноза «актиномикоз», т. е. являющихся наиболее информативными для дифференциальной диагностики актиномикоза с другими заболеваниями челюстно-лицевой области. Среднее значение весомости основных из них характеризуется следующими цифрами (М±т): течение заболевания хроническое — у 12.8±0.89%; кожа над очагом поражения синюшная — у 12.04±0.85%;
наличие в анамнезе одного или нескольких обострении — 12.00±0.96%; давность заболевания 3-4 месяца — 11.68±0.99%; начало заболевания постепенное — 11.07±0.93%; незначительная боль в очаге поражения — 11.54±0.95%; течение болезни рсцидивирующее, инфильтрат плотный, множество свищей на коже — 11.68±0.99%;
причина заболевания — перелом нижней челюсти или удаление зуба — 11.04±1.04%; после вскрытия очага инфильтрат уменьшается незначительно — у 10.93±1.06%; кожа над очагом поражения: фиолетовая — 10.571:1.01%, плотная — 10.07±1.07%, бугристая — 9.04±1.24%, валико-образно складчатая — 10.43±1.13%; флюктуация в виде мелких очагов (10.25±1.10%) поверхностная — 9.89±1.12%; причина заболевания — пе-рикоронит — 10.89±1.08%; давность заболевания 1-2 месяца — 9.43±1.15%, а 10 месяцев -9.04±1.24%; сохранение трудоспособности при наличии очага поражения — 9.25±1.19%; затруд-
Ю И Вернадский Основы челюстно-лицевой хирургии и хирургической стоматологии
ненное открывание рта — 9.61± 1.11%; инфильтрат глубокий — 907±1.23% и безболезненный — 9 86±1 20%, наличие одного свища — 907±2.15%; выделения из свища крошковидные — 11 04±1 11% или гнойные — 896±1.10%, обнаружены друзы лучистого гриба — 11.86±0.92%, границы инфильтрата четкие — 964±1 10%.
Как видно, ни один симптом не является строго обязательным, а потому и патогномо-ничным для актиномикоза Следовательно, диагноз актиномикоза можно ставить лишь на основании наличия совокупности нескольких симптомов
Лечение
Лечение актиномикоза должно быть комбинированным, то есть необходимо сочетать следующие консервативные и хирургические мероприятия
Внутрикожная актинолизатотерапия по Ленину
20-25 инъекций с интервалами в 2-3 дня Во время первой инъекции (производимой, как и последующие, через тонкую иглу туберкулинового шприца) вводят 0 5 мл; второй — 0.7 мл, третьей — 0 9 мл актинолизата. Доза каждой следующей инъекции повышается на 0 1 мл, к 14 инъекции она достигает 2 мл и такой остается до конца лечения
А И Евдокимов и Г. А Васильев (1959) приводят другую, более интенсивную схему ак-тинолизатотерапии. После первого курса — перерыв 1-2 месяца
Внутрикожные инъекции показаны при кожной форме актиномикоза, а внутримышечные и подкожные введения актинолизата — при более глубоком поражении; вводят актинолизат по 3 мл 2 раза в неделю, всего 15-20 инъекций. После клинического выздоровления показан курс профилактического актинолизатного лечения.
Актинолизатотерапия при челюстно-лицевом актиномикозе дает хороший результат. В основе воздействия актинолизатов лежит повышение иммуногенной деятельности организма, чем объясняется наибольший процент стойкого выздоровления.
Кроме актинолизата, в качестве специфического иммунотерапевтического средства можно применить и актиномицетную поливалентную вакцину
(АЛ В), которая по своему лечебному действию не уступает актинолизату, а по сокращению сроков лечения даже превосходит его АПВ можно применять в условиях стационара и поликлиники, изолированно либо сочетанием с другими методами лечения
Методике. АПВ вводят в толщу кожи сгибательных поверхностей предплечий в возрастающих дозах- при первом введении — 0 1 мл, при каждом последующем добавляют по 0 1 мл, доводя дозу до 1 мл (в I мл АПВ содержится 1 млрд микробных тел) В дальнейшем эту
дозу не меняют до конца курса лечения В каждую точ ку вводят по 0 1 мл вакцины, каждый раз — в новое место, 10-ю дозу вводят в 10 точек, отстоящих друг от друга на 4—5 см (по 5 точек на каждом предплечье) Через несколько часов на месте инъекции появляется плотная папула темно-красного цвета, рассасывающая ся в течение 4-7 дней АПВ вводят 2 раза в неделю (с интервалом в 3-4 дня) Курс лечения составляет 20-25 инъекций Если после этого лечения не наступило вы здоровление, лечение возобновляется через месяц по той же схеме При достижении клинического выздоров ления проводят профилактический курс иммунотерапия АПВ (10 инъекций)
Антибиотикотерапия
направлена против вторичной инфекции и актиномицетов Дело в том, что вторичная инфекция может понижать реактивные способности, сопротивляемость организма, а этим самым — ухудшать течение акти-номикотического процесса Антибиотики воздействуют на вторичную инфекцию, этим мобилизуются сниженные резервные силы организма для борьбы с актиномицетами. Кроме того, антибиотики широкого спектра действия способны еще и угнетать рост актиномицетов. Поэтому хирурги с успехом проводят интенсивную комплексную антибиотикотерапию как вторичных воспалительных наслоений при актиномикозе, так и основного заболевания Назначать следует антибактериальные препараты только
широкого
спектра действия, т. к кроме актиномицетов в ране обычно присутствуют
самые разнообразные
микроорганизмы
Назначение фтивазида
Этот препарат обычно назначают при туберкулезе, однако ввиду биологического родства актиномицета с туберкулезной палочкой фтивазид обладает хорошим противоактиномикозным действием Назначают его по 0 3 г 3 раза или 0.5 г 2 раза в день, постепенно увеличивая дозы (до 2 г в сутки), следя за состоянием больного Курс лечения — от 3 до 8 месяцев.
Рентгенотерапию
назначают в сочетании с иммунотерапией и антибиотиками либо в сочетании с калия иодидом, который вводится, по К. И. Бердыгану, в виде 4-5% раствора (per os) по 1 столевой ложке 4-6 раз в день, можно назначать и натрия йодид, но внутривенно — 10% раствор в восходящих дозах от 10 до 50 мл ежедневно. Назначают лучевое лечение (0 4-0 5 Гр), после ликвидации острого процесса — по 1-15 Гр Общая доза — до 15 Гр на поле
Стимулирующая терапия
проводится в виде аутогемотерапии, гемотрансфузии, усиленного питания и т. п. Как указывают Т. Г. Робустова и соавт. (1983), при лечении актиномикоза включать физиотерапевтические компоненты в комплексе лечебных мероприятий необходимо
строго по показаниям.
Они показаны при нор-мо- и гиперэргическом воспалении, но противопоказаны при гипоэргическом воспалении и анергии у больных с другими сопутствующими
Часть IV. Воспалительные заболевания
заболеваниями. Кроме того, не рекомендуется применять физметоды у детей при актиноми-козном периостите, костном продуктивно-деструктивном актиномикозе.
УФ-облучение
показано (в качестве десенсибилизирующего, общеукрепляющего, противовоспалительного и стимулирующего средства) на стадии формирования поверхностных акти-номикозных очагов, а также при абсцедирую-щем лимфадените поверхностных лимфатических узлов.
Флюктуорчзация
показана при подслизистой форме, одонтогенной актиномикозной гранулеме, поражении периоста челюстей, языка и миндалин
Ультразвук
(5-10 процедур) ежедневно по стабильной методике (импульсный режим, интенсивность 0.05-0.5 Вт/см2 в течение 10 мин) целесообразно использовать для рассасывания остаточных вялотекущих инфильтратов, при упорных актиномикотических лимфаденитах
Лечение гелий-неоновым лазером
дает хорошие результаты при одонтогенной подкожной гранулеме, подкожно-межмышечной форме, поражении лимфатических узлов и слюнных желез. Обычно достаточно 5-10 ультразвуковых процедур по 3 мин при плотности воздействия 0.3 мВт/см2, с использованием препаратов йода, гидрокортизона.
Электрофорез с
хлоридом кальция, димекси-дом, димедролом (5-10 процедур) полезно завершать 10-15 сеансами электрофореза с йодом или лидазой при большей выраженности рубцо-во-продуктивных изменений в подкожных и кожных слоях поражения актиномикозом При гиперпластическом актиномикозном лимфадените лучшие результаты получаются после ио-нофореза с хлоридом кальция, димедролом, ди-мексидом (5-10 сеансов), а затем йодом, лидазой или другими ферментами. Плотные кожные рубцы, периоститные утолщения после костного актиномикоза у взрослых хорошо подвергаются рассасыванию после 5-10 сеансов ионо- и фо-нофореза с гидрокортизоном. При остаточных внутрикостных очагах нужно сочетать ионофо-рез с димексидом, лидазой (10-15 сеансов), фо-нофорезом с гидрокортизоном (10-15 сеансов).
Хирургическое лечение
состоит в эвакуации содержимого затеков и абсцессов, лучше это делать путем отсасывания, а не разрезов, так как через разрез возможно присоединение вторичной инфекции. Нагноившиеся лимфоузлы лица вскрывают и выскабливают. При обширном и запущенном актиномикозе головы и шеи нередко приходится одновременно проводить комплекс мероприятий, чтобы снять наслоение банального воспалительного процесса, подавить основной — актиномикотический процесс, повысить сопротивляемость и регенераторные способности организма.
Лечебная физкультура
показана как элемент комплексного лечения в течение всей болезни, исключая периоды обострения на почве присоединения вторичной инфекции. Методист и сам больной должны проводить упражнения, схема и комплекс которых представлены в табл. 11, 12 В числе активных и активно-пассивных физических упражнений в комплексах лечебной гимнастики и при самостоятельных занятиях по заданиям систематически выполнять по 4—5 раз в день специальные упражнения для мимических и жевательных мышц в соответствии с рекомендуемой темой занятия и содержанием примерного комплекса лечебной гимнастики Применение специальных упражнений для мимических мышц рекомендуется проводить симметрично для здоровой и пораженной половин лица. Допускается по медицинским показаниям комплексное применение лечебной физической культуры с физиотерапией, лечебным массажем и другими терапевтическими методами лечения.
Профилактика
Профилактика актиномикоза заключается прежде всего в санации полости рта и осуществлении комплекса общеукрепляюших мероприятий, гигиене полости рта, где всегда имеется возбудитель актиномикоза.
⇐ Предыдущая28Следующая ⇒
Абсцессы и флегмоны лица и шеи
Специфические воспалительные процессы челюстно-лицевой области в виде абсцессов и флегмон представляют собой участки разлитого или локального нагноения мягких тканей. Такие поражения проявляются резким отеком, гипертермией, ограниченным открыванием ротовой полости, нарушением глотания пищи и приступами интенсивной боли.
Такие заболевания требуют незамедлительного хирургического вмешательства, которое выполняется в такой последовательности:
- местная проводниковая анестезия;
- радикальное рассечение мягких тканей в зоне отека;
- вскрытие гнойника и дренирование его;
- фиксация специальной трубки для оттока гноя.
При лечении абсцессов и флегмон врач параллельно назначает больному антибиотикотерапию в течение 7-8 дней.
Этиология и особенности клинического течения и лечение одонтогенных заболеваний головы и шеи
Одонтогенные воспалительные заболевания челюстей и мягких тканей лица, как правило, развивается в результате инфицирования пациента патологическими микроорганизмами ротовой полости и кожного покрова. В эту группу болезней входят:
Воспаление связочного аппарата зуба, который находится в периодонтальной щели, преимущественно имеет инфекционное происхождение. В таких случаях источником инфекции служит пульпа зуба.
Клиническая картина заболевания представлена следующими симптомами:
Лечение заболевания предвидит создание оттока гнойных масс через полость и последующее пломбирование корневых каналов.
Терапия периодонтитов преимущественно консервативная. Радикальное вмешательство врачи проводят только при наличии сопутствующей кисты корня или гнойного воспаления мягких тканей ротовой полости.
Негативные последствия воспалительных процессов мягких и твердых тканей головы
Осложнения воспалительных заболеваний челюстно-лицевой области протекают в таких основных формах:
- Сепсис – тяжелое генерализированное инфекционное поражение, которое сочетается с проникновением патологических микроорганизмов в кровеносную систему. Эта патология нередко становиться причиной летального исхода.
- Медиастенит – гнойное воспаление средостения, причина которого кроется в одонтогенном распространении инфекции.
- Тромбоз и тромбофлебит лицевых вен. Воспалительное поражение кровеносных сосудов является осложнением абсцессов и флегмон мягких тканей лица.
Прогноз воспалительных поражений преимущественно благоприятный. Исключение составляют запущенные случаи, когда у ациента наблюдаются признаки сепсиса или медиастенита.
У 9 из 10 пациентов, которые обращаются за помощью в отделения хирургической стоматологии, врачи диагностируют воспалительные заболевания челюстно-лицевой области. Если в 50-х годах прошлого века летальность полностью исключили массовым приемом антибиотиков, сегодня патогенная микрофлора стала менее восприимчивой к антибиотикотерапии. Из-за этого проблема гнойных внутричерепных осложнений вернулась к уровню 30-40-х годов, когда частота смертельных исходов составляла более 20%.