Основные причины перелома челюсти
Подобные патологии возникают под влиянием на кость механического воздействия, сила которого превышает ее прочность. Чаще всего переломы челюстно-лицевой области (ЧЛО) возникают в следующих случаях:
- Дорожно-транспортные происшествия.
- Экстремальные виды спорта.
- Выраженное физическое воздействие.
- Огнестрельное оружие.
Не каждый, кто попадает в такие неприятные ситуации, получает перелом челюсти. Кости черепа очень крепкие, поэтому происшествие должно быть действительно серьезным. Правда, есть люди, которые больше других подвержены неогнестрельным переломам нижней и верхней челюсти.
При наличии следующих предпосылок кости черепа ломаются чаще и проще:
- Онкологические заболевания.
- Воспалительные процессы в костной ткани.
- Инфекционные болезни, в особенности туберкулез.
- Прием некоторых лекарственных препаратов.
- Нарушение минерализации костей.
- Проблемы с метаболизмом.
- Острый дефицит витаминов и микроэлементов.
Почему случается перелом нижней челюсти
К расколу нижнечелюстной кости приводит действие силы, способной преодолеть механическое сопротивление костного вещества. В основном это обычно имеет место в таких ситуациях, как:
- нанесение фронтальных либо боковых ударов нижнечелюстную зону лица;
- удар нижней областью лица о твердую поверхность при падении;
- попадание в челюсть летящих массивных предметов.
При сильном механическом воздействии раскол кости происходит там, где плотность костной ткани минимальна. Чаще всего страдают область подбородка, челюстной угол, а также отростки челюстной ветви.
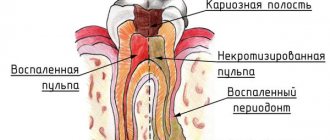
Причиной перелома челюстной кости может стать и не слишком большое механическое воздействие. Это происходит тогда, когда челюстное костное вещество поверглось сильной резорбции по причине, например, остеомиелита, радикулярного кистозного образования либо развития опухолевого процесса. Переломы такого рода называются патологическими, и могут случиться даже во время разжевывания чересчур жесткой пищи.
Симптомы перелома челюсти
Перелом кости – это всегда больно, поэтому не заметить его невозможно. И все же люди иногда путают признаки перелома челюсти и вывиха и, не осознавая серьезность ситуации, пытаются решить проблему в домашних условиях. Чтобы правильно определить травму, нужно знать ее основные симптомы:
- Боль, которая усиливается при касании к подбородку и любом движении челюстью.
- Неестественная подвижность костей.
- Нарушение прикуса. Во многих случаях человек и вовсе не может сомкнуть челюсть.
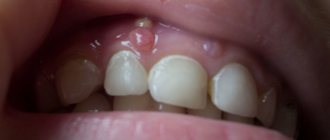
Фото: промежутки между зубами при переломе челюсти
В зубном ряду практически всегда образуются промежутки.- В большинстве случаев зубы ломаются или выпадают.
- Изменение рельефа костей, в особенности в области подбородка. Травма заметно его смещает.
- Появляются гематомы и кровоподтеки на лице и в полости рта.
- Повышенное слюноотделение.
- Западание языка.
- В большинстве случаев пациент совершенно не может нормально разговаривать, есть и двигать челюстью.
- Возникает общее недомогание. Пациента мучает головная боль и головокружение. Иногда повышается температура, и появляется сонливость.
Все эти симптомы можно считать общими. Они характерны для любых типов подобной травмы, но есть и более узкие признаки, от которых зависит классификация переломов нижней и верхней челюсти.
Сравнительная оценка эффективности трех методов щадящей иммобилизации нижней челюсти при переломах
Г. А. Хацкевич д. м. н., профессор, завкафедрой стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
В. Г. Аветикян к. м. н., доцент кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
И. Г. Трофимов к. м. н., доцент кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
Чжан Фань врач, аспирант кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова (Санкт-Петербург)
И. Юань к. м. н., преподаватель Университета Шанхая (Шанхай, Китай)
В. Б. Некрасова д. м. н., профессор СПб МАПО (Санкт-Петербург)
Больные с травмами челюстно-лицевой области составляют около 30 % всех пациентов, находящихся на лечении в стационарах челюстно-лицевой хирургии, при этом переломы нижней челюсти составляют около 70—85 % от всех переломов костей лица (Ивасенко П. И., Журко Е. П., Чекин А. В., Конвай В. Д. и соавт., 2007; Инкарбеков Ж. Б., 2009; Bakardjiev A., Pechalova P., 2007).
Анализ опубликованных в научной литературе данных показал, что частота осложнений переломов нижней челюсти достигает от 10 до 41 % (Мубаркова Л. Н., 2008; Мирсаева Ф. З., Изосимов А. А., 2009), что не позволяет говорить об эффективности существующих методов лечения.
Важным патогенетическим звеном в развитии воспалительных осложнений при переломах нижней челюсти является нарушение местной иммунной защиты, регионального кровообращения и иннервации в зоне перелома, ухудшение гигиены полости рта и нарушение жевательной функции (Тимофеев А. А., 2004; Берхман М. В., Борисова И. В., 2007; Магомедгажиев Б. Г., 2008; Инкарбеков Ж. Б., 2009). Причем эти изменения может спровоцировать не только сама травма, но и неадекватные методы фиксации. Это особенно относится к круглым алюминиевым или к ленточным назубным шинам. Их наложение чрезвычайно травматично для пациента и опасно для хирурга в связи с возможностью ранения рук и инфицирования.
Кроме того, назубные шины, используемые в среднем в течение 30 суток, затрудняют гигиену ротовой полости и травмируют зубодесневую кайму. Это приводит к развитию резко выраженных воспалительных изменений в пародонте. Достаточно часто встречаются переломы нижней челюсти, при которых отсутствует смещение отломков, а подвижность невелика. В этом случае иммобилизация, которую обеспечивают назубные шины, оказывается избыточной. В связи с этим особую актуальность приобретает разработка щадящих методов иммобилизации.
Материал и методы исследований
Работа основывается на опыте лечения 90 пациентов с переломами нижней челюсти. Из них у 48 пациентов в качестве основного и вспомогательного (при операции остеосинтеза) метода фиксации использовался метод щадящей иммобилизации — межчелюстная фиксация с помощью несъемной ортодонтической техники (рис. 1).
Рис. 1а. Этап приклеивания назубных кнопок-брекетов Protekt. Иммобилизация нижней челюсти с помощью эластичных колец (наименее травматичный метод).
Рис. 1б. Этап приклеивания назубных кнопок-брекетов Protekt. Иммобилизация нижней челюсти с помощью эластичных колец (наименее травматичный метод).
В качестве методов сравнения использовались: иммобилизация отломков обвивными трансмаксиллярными швами — 18 пациентов (рис. 2).
Рис. 2а. Иммобилизация нижней челюсти с помощью двух проволочных обвивных швов.
Рис. 2б. Иммобилизация нижней челюсти с помощью двух проволочных обвивных швов.
Интермаксиллярное подвешивание с использованием ортодонтических мини-имплантатов — 24 пациента (рис. 3).
Рис. 3. Иммобилизация нижней челюсти с помощью внутрикостных имплантатов фиксаторов и эластичных колец.
Контрольная группа включала 16 лиц мужского пола (22,9 ± 1,2 года), практически здоровых.
В основной группе пациентов, где использовали брекеты Protekt и лингвальные кнопки, в качестве средств профилактики инфекционно-воспалительных осложнений связанных с травмой и с иммобилизацией нижней челюсти использовали биологически активные добавки (БАД) «Лесмин» для приема внутрь и индивидуальную гигиену полости рта с использованием зубной пасты «Фитолон».
Для диагностики и оценки результатов использовали клинико-рентгенологические иммунологические, индексно-гигиенические методы, электромиографию и допплеровскую флоуметрию для оценки сосудистой микроциркуляции.
Показания к выбору метода иммобилизации с помощью несъемной ортодонтической техники (Protect) следующие. Самостоятельный метод иммобилизация нижней челюсти, как альтернатива шинированию, применяли в следующих случаях: односторонние переломы без смещения или с незначительным смещением; двусторонние переломы без смещения или с незначительным смещением; перелом мыщелкового отростка без клинически определяемого и функционально значимого смещения (незначительное ограничение движений в височно-челюстном суставе вследствие болевых ощущений, прикус не нарушен). При двусторонних переломах нижней челюсти в ряде случаев, когда осуществляли остеосинтез титановыми пластинами, использовали брекет-фиксацию в качестве дополнительного метода (рис. 4).
Рис. 4. Двусторонний перелом нижней челюсти. Осуществлена иммобилизация с помощью остеосинтеза и брекет-фиксаторов.
В анализ были включены только те случаи, когда метод щадящей иммобилизации использовался в качестве основного метода фиксации отломков и пациентами в полной мере выполнялись предложенные авторами рекомендации по гигиене полости рта. Всего проанализировано 66 клинических случаев. Варианты переломов в процентах и их соотношение представлены на рисунке 5.
Рис. 5. Варианты переломов нижней челюсти при щадящих методах иммобилизации.
Результаты исследований
Больные всех 3 групп наблюдались в сроки от начала лечения и в течение 3 месяцев. Окончательная оценка результатов лечения проводилась через 3 месяца после травмы. Воспалительные осложнения учитывались на протяжении всего лечения.Консолидация отломков произошла у всех пациентов вне зависимости от метода щадящей иммобилизации. Нарушение прикуса выявили лишь у одного пациента, иммобилизация челюсти у которого осуществлялась с использованием ортодонтических мини-имплантатов. В данном случае восстановить прикус удавалось путем избирательной пришлифовки зубов. Эффективность лечения рассматриваемыми методами оказалась одинаковой.
Воспалительные осложнения отмечались при всех методах щадящей иммобилизации, при этом в случае использования несъемной ортодонтической техники (1-я группа) только у одного пациента (4,2 %) выявлен ограниченный остеомиелитический процесс за счет оставленного в щели перелома зуба с некрозом пульпы против 12,6 % при фиксации с помощью мини-имплантатов и 16,6 % при фиксации обвивными трансмаксиллярными швами (рис. 6).
Рис. 6. Частота (%) воспалительных осложнений при разных методах щадящей иммобилизации.
Во второй группе (использование мини-имплантатов) у 1 пациента произошло нагноение гематомы, а у 2 выявлен ограниченный остеомиелитический процесс. В третьей группе (обвивные трансмаксиллярные швы) у 2 пациентов отмечалось нагноение послеоперационных гематом в тканях дна полости рта и у одного пациента хронический травматический остеомиелит. Таким образом, в группе пациентов, у которых щадящая иммобилизация проводилась с использованием несъемной ортодонтической техники, количество воспалительных осложнений минимально, что обусловлено не только меньшей дополнительной травматизацией при процедуре иммобилизации отломков, но и системным применением БАД.
Анкеты для изучения самооценки качества жизни заполнялись пациентами через 1 месяц после травмы при снятии фиксирующих конструкций. Сравнительный анализ результатов исследования проводился в выборках по 12 пациентов от каждой группы. Изучение профилей «качества жизни» у пациентов при разных методах щадящей иммобилизации показало, что в меньшей степени качество жизни снижается у пациентов с переломами нижней челюсти при фиксации с использованием несъемной ортодонтической техники и мини-имплантатов (рис. 7).
Рис. 7а. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. ОТМШ — обвивные трансмаксиллярные швы.
Рис. 7б. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. ОМИ — ортодонтические мини-имплантаты.
Рис. 7в. Сравнительная оценка относительно здоровых респондентов профилей КЖ при разных способах щадящей иммобилизации. НОТ — несъемная ортодонтическая техника.
Через месяц после травмы самооценка качества жизни у пациентов с переломами нижней челюсти при щадящем методе иммобилизации с использованием несъемной ортодонтической техники по всем шкалам физического компонента здоровья и одной шкале психического компонента (жизнеспособность) выше, чем у пациентов при фиксации с использованием обвивных трансмаксиллярных швов.
При определении уровня гигиены полости рта регистрировали индекс гигиены Федорова — Володкиной (ИГФВ) и выраженность воспаления пародонта по состоянию папиллярно-маргигально-альвеолярного индекса (РМА), на первичном осмотре статистически значимых отличий у пациентов трех групп не установлено.
Наибольшие значения РМА установлены в группе пациентов, где фиксация отломков проводилась с применением обвивных трансмаксиллярных швов — 43,3 ± 2,4 %
В дальнейшем при исследовании через 7 дней уровень гигиены полости рта ухудшился вне зависимости от метода щадящей иммобилизации и был оценен во всех группах как неудовлетворительный. При исследовании через месяц во всех группах отмечен дальнейший рост ИГФВ, однако в группе с использованием несъемной ортодонтической техники повышение ИГФВ установлено в меньшей степени — 2,4 ± 0,03 против 2,64 ± 0,07 балла (р < 0,01) в группе, где фиксация проводилась с использованием ортодонтических мини-имплантатов.
Относительно исходных значений увеличение воспаления в динамике лечения отмечалось во всех группах пациентов. При этом наибольшие значения РМА установлены при заключительном исследовании в группе пациентов, где фиксация отломков проводилась с применением обвивных трансмаксиллярных швов — 43,3 ± 2,4 %, а наименьшие при предложенном нами щадящем методе иммобилизации с использованием несъемной ортодонтической техники — 26,4 ± 0,8 % (табл. № 1).
Таблица № 1. Сравнительный анализ динамики стоматологических индексов при щадящих методах иммобилизации нижней челюсти, используемых в качестве основных.
| № | группы | n | ИГФВ (баллы) | РМА (%) | ||||
| 1 раз | 2 раз | 3 раз | 1 раз | 2 раз | 3 раз | |||
| 1 | НОТ | 24 | 2,08±0,04 | 2,3 ±0,06 ** | 2,4±0,03 *** | 22,0±0,8 | 27,5 ±1,0 *** | 26,4±0,8 ** |
| 2 | ОМИ | 24 | 1,98±0,07 | 2,32±0,07 ** | 2,64±0,07 *** | 22,2±1,0 | 26,9±1,36 ** | 34,9±1,3 *** |
| 3 | ОТМШ | 18 | 2,17±0,04 | 2,35 ± 0,09 | 2,5±0,09 ** | 25,1±2,1 | 32,2±1,75 * | 43,3 ±2,4 *** |
| Р1-2 | >0,05 | >0,05 | <0,01 | >0,05 | ||||
| Р1-3 | >0,05 | >0,05 | >0,05 | >0,05 | ||||
Примечание: различия относительно первичного обследования статистически достоверны: * — р<0,05; ** — р<0,01; *** — р<0,001; 1-й раз при первичном осмотре; 2-й раз через 7 суток (при выписке); 3-й раз через 1 мес. (при снятии конструкций).
Такой результат связан с применением в группах сравнения хирургического вмешательства, стимулирующего воспалительную реакцию. На менее выраженное воспаление при заключительном исследовании могло оказать влияние и применение пациентами экспериментальной группы БАД «Лесмин» и использование зубной пасты «Фитолон».
Изучение факторов неспецифической защиты и местного иммунитета в ротовой жидкости пострадавших с переломами нижней челюсти при первичном обследовании выявило, что во всех группах отмечается достоверное по сравнению со здоровыми лицами снижение активности лизоцима на фоне активации мукозального иммунитета (повышение уровня иммуноглобулинов) при выраженном дисбалансе про- и противовоспалительных цитокинов (повышение ИЛ-8 и снижение ИЛ-4). При обследовании через неделю снижение активности лизоцима относительно исходных данных установлено только у пациентов с обвивными трансмаксиллярными швами (65,5 ± 2,1 против 73,1 ± 2,3 % при р < 0,01). В этой же группе установлены наиболее низкие показатели активности лизоцима и через месяц (63,6 ± 2,2 %), хотя при поступлении именно в этой группе активность лизоцима была наиболее высокой (рис. 8).
Рис. 8а. Динамика активности лизоцима и sIgА в группах пациентов. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
Рис. 8б. Динамика активности лизоцима и sIgА в группах пациентов. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
При исследовании через 7 дней в 1 и 2 группе уровень sIgА незначительно снизился, а в 3-й группе столь же незначительно повысился. Заключительное обследование через месяц показало незначительное снижение (нормализацию) sIgА в 1-й группе, где использовался предложенный нами метод щадящей иммобилизации с помощью несъемной ортодонтической техники — 56,1 ± 3,8 против 72,5 ± 5,78 мкг/мг белка (р < 0,01) и 77,7 ± 11,4 мкг/мг белка.
Исследования показали, что при использовании несъемной ортодонтической техники в качестве основного метода фиксации воспалительные, осложнения в зоне перелома выявляются в 4,2 % случаев
При исследовании через 7 дней IgG во всех группах все еще оставался на высоком уровне. На этом фоне только в экспериментальной группе пациентов было отмечено снижение IgМ до уровня контроля (с 2,3 ± 0,2 до 1,37 ± 0,1 мкг/мг белка, при р < 0,001). Исследование через месяц подтвердило нормализацию уровня IgМ только в экспериментальной группе, где использовался предложенный нами метод щадящей иммобилизации с использованием несъемной ортодонтической техники (1,38 ± 0,1 против 1,9 ± 0,13 и 2,49 ± 0,26 мкг/мг белка в группах сравнения). При этом через месяц в экспериментальной группе наиболее значительно снизился и IgG (3,77 ± 0,3 против 4,6 ± 0,45 и 5,0 ± 0,4 мкг/мг белка в группах сравнения).
При первичном обследовании уровень ИЛ-8 превосходил показатели контрольной группы в 9 раз, у отдельных пациентов он был более 5000 пг/мл, а ИЛ-4 в ряде случаев вообще не обнаруживался. На фоне столь масштабных изменений в регуляторах иммунного ответа наименьшие установлены у пациентов экспериментальной группы. Так, уже через 7 дней у них отмечается снижение ИЛ-8 (с 2707,9 ± 198,7 до 1916,3 ± 199,0 пг/мл, при р < 0,01), а при исследовании через месяц именно в этой группе отмечается наиболее низкий уровень ИЛ-8 (1488,2 ±183,3 против 1953,3 ± 202,1 и 2247,1 ± 304 пг/мл в группах сравнения) (рис. 9).
Рис. 9. Динамика ИЛ-8. Примечание: НОТ — 1-я группа, ОМИ — 2-я группа, ОТМШ — 3-я группа.
Динамика ИЛ-4 менее выраженна. В экспериментальной группе его количество в процессе лечения практически не меняется, оставаясь в 2 раза ниже, чем в контрольной группе, а в группах сравнения происходит его дальнейшее снижение. Через месяц у пациентов 1-й группы уровень ИЛ-4 составляет 2,7 ± 0,2 против 1,12 ± 0,4 и 1,0 ± 0,5 пг/мл в группах сравнения.
Таким образом, изучение активности лизоцима, мукозального иммунитета и уровня цитокинов в ротовой жидкости показало, что в ответ на перелом нижней челюсти организм отвечает реакцией острофазового воспаления, сопровождающейся снижением активности лизоцима на фоне активации мукозального иммунитета и выраженного дисбаланса про- и противовоспалительных цитокинов. При использовании разработанного нами метода щадящей иммобилизации на фоне системного приема БАД «Лесмин» нормализация нарушений протекает быстрее (в ряде случаев улучшение наступает уже через 7 дней), а при обследовании через месяц она более выраженна, что обусловлено менее травматичной методикой фиксации и системным приемом биомодулятора БАД «Лесмин».
Выводы
- В качестве опоры для мандибуло-максиллярной фиксации предлагается использовать несъемную ортодонтическую технику: назубные брекеты и лингвальные кнопки, что исключит хирургическое вмешательство, осложняющее течение восстановительного процесса в тканях пародонта, упростит и повысит эффективность лечения пациентов с переломами нижней челюсти.
- При использовании несъемной ортодонтической техники в качестве основного метода фиксации воспалительные осложнения в зоне перелома выявлены в 4,2 % случаев. При использовании зубной пасты «Фитолон» и БАД «Лесмин» зарегистрированы лучшие показатели в сравнении с контролем. ИГФВ 2,4 + 0,03 против 2,65+0,1 балла при Р<0,05, и снижение интенсивности воспаления пародонта РМА 26,4+ 0,1 против 36,8 + 2,0 % при Р < 0,001.
- Полученные нами данные подтверждают регулирующее действие цитокинов в развитии воспаления. Изначальное повышение ИЛ-8, как следствие травмы, физиологически обусловлено и стимулирует систему мукозального иммунитета, не оказывая отрицательного влияния на такой фактор неспецифической защиты полости рта, как лизоцим. Однако высокие значения ИЛ-8 через месяц отрицательно сказываются на восстановлении активности лизоцима. При этом снижение уровня противовоспалительного цитокина ИЛ-4, установленное на всех этапах исследования, сопровождается повышением активности лизоцима.
- Восстановление активности лизоцима на фоне снижения повышенных иммуноглобулинов ротовой жидкости и уменьшения степени дисбаланса между про- и противовоспалительными цитокинами приводит к уменьшению воспалительной реакции в пародонте и улучшению гигиенического состояния полости рта, что подтверждает эффективность использования зубной пасты «Фитолон» и системного применения БАД «Лесмин» у пациентов с переломами нижней челюсти на фоне щадящего метода иммобилизации с использованием несъемной ортодонтической техники.
- Сравнительный анализ в трех группах пациентов при щадящей иммобилизации показал, что в случае использования несъемной ортодонтической техники количество воспалительных осложнений минимально, что, видимо, обусловлено не только меньшей дополнительной травматизацией при процедуре иммобилизации отломков, но и системным применением БАД. При этом через месяц после начала лечения у этих пациентов самооценка качества жизни выше, чем при других методах щадящей иммобилизации.
- При разработанном нами методе щадящей иммобилизации нормализация выявленных нарушений местной неспецифической и иммунной защиты протекает быстрее — в ряде случаев улучшение показателей наступает уже через 7 дней (снижение sIgА, IgМ и ИЛ-8), а при обследовании через месяц нормализация более выраженна (снижение sIgА, IgМ и ИЛ-8 при повышении активности лизоцима), что обусловлено как менее травматичной методикой фиксации, так и системным приемом биомодулятора БАД «Лесмин», повышающего неспецифическую резистентность полости рта и обладающего антиоксидантным действием.
Классификация переломов челюсти
Специалисты различают более десятка разных видов переломов, а лечение пациента полностью зависит от принадлежности травмы к тому или иному типу. В первую очередь можно выделить переломы нижней и верхней челюсти, но и эти группы делятся на несколько более мелких в зависимости от ряда признаков.
Виды переломов челюсти по тяжести травмы
- Закрытый перелом. При нем повреждается кость, но мягкие ткани вокруг остаются целыми. Этот вид патологии является менее опасным, так как лечение длится сравнительно недолго. Неогнестрельный закрытый перелом нижней челюсти без осложнений заживает за 3–4 недели.
- Открытый перелом. Осколки кости могут сместиться в сторону и повредить мягкие ткани, сосуды и суставы. Такую патологию можно узнать по сильному кровотечению. Чаще встречаются открытые переломы нижней челюсти.
Открытая травма опасна вдвойне, поскольку при ней высок риск бактериального поражения и сильной потери крови. Медицинская помощь должна быть оказана незамедлительно.
Виды переломов челюсти по смещению обломков
- Перелом без смещения. При такой травме кость может быть поделена даже на множественные фрагменты, но они находятся в стандартном положении и не смещаются по отношению друг к другу. Трещина может быть неполной. Травма легче подвергается лечению и несет за собой минимум последствий.
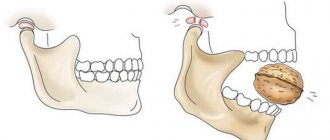
Перелом со смещением. В этом случае обломки челюсти меняют свое положение, что причиняет дополнительную боль и усложняет лечение. При открытых повреждениях кость всегда смещена. Перелом нижней челюсти со смещением встречается чаще, чем такая же травма верхней части черепа. Узнать повреждение можно по сильному отеку и асимметрии лица.- Оскольчатый перелом. Кость раскалывается на отдельные фрагменты разного размера, которые располагаются в хаотичном порядке. В большинстве случаев патология сопровождается повреждением мягких тканей, требует незамедлительной медицинской помощи и длительного лечения. Часто после стационара пациентам приходится обращаться еще и к пластическому хирургу.
Виды переломов челюсти по локализации травмы
Виды перелом нижней и верхней челюсти определяются не только симптомами, но и расположением:
- Средний перелом находится посередине кости.
- Если травма дислоцируется у боковых резцов, ее определяют, как резцовую.
- Клыковым переломом называется травма в области третьих зубов верхней или нижней челюсти.
- Трещина в районе подбородка обозначается как ментальная. Она является одной из самых распространенных челюстных травм из-за того, что подбородок у человека заметно выпирает.
- Ангулярный перелом может быть только на нижней челюсти. Он находится в углах этой кости, ближе к основанию черепа.
Врачи могут использовать и более обширную классификацию подобных травм. Сколько именно существует типов патологии, даже сложно представить – каждый случай индивидуален по-своему.
Диагностика
Перелом челюсти можно диагностировать на основании одного визуального осмотра. Однако дальнейшее обследование необходимо, чтобы выявить тип, характер повреждения, наличие осложнений.
Для постановки окончательного диагноза применяются:
- простое рентгенографическое исследование;
- ортопантомография;
- КТ;
- МРТ.
Важно! Если пострадавший сломал челюсть в результате патологических состояний кости, диагностику необходимо дополнять другими лабораторными и радиографическими исследованиями. Это нужно для выявления истинной причины травмы.
Так проводится МРТ челюсти.
Так как переломы нижней челюсти могут сопровождаться повреждениями других органов, необходима консультация невропатолога, отоларинголога, офтальмолога. Во время обследования постоянно наблюдают за уровнем артериального давления, частотой сердечных ударов.
Первая помощь при переломе челюсти
Самое первое, что нужно делать, если человек сломал челюсть, – звонить в скорую помощь. Уже после этого можно принимать меры для облегчения состояния пострадавшего:
- Поскольку повреждения чаще всего появляются в случае ДТП, драк, падений, в первую очередь нужно убедиться, что жизни человека ничего не угрожает.
- При наличии нескольких неогнестрельных травм, сначала нужно заняться именно челюстью. Исключением являются открытые переломы других костей, если травма головы закрытая.
- Если идет кровь, к ране нужно прижать чистую, желательно стерильную ткань. Если повреждение небольшое, подойдет и вата.
Если пациент без сознания, аккуратно переверните его набок. Очистите ротовую полость от сгустков крови и рвотных масс. Делать это нужно предельно осторожно, обмотав палец чистой тканью.- Затем следует уложить больного в удобную позу и постараться больше его не двигать. Если пациент в сознании, на сломанную челюсть накладывается пращевидная повязка, как на фото справа.
- Для уменьшения боли прикладывается лед. Если есть возможность, стоит дать пострадавшему обезболивающее. Эффективней всего в таком случае подействует инъекция внутримышечно. Из таблеток подойдут Анальгин, Напроксен, Ревалгин.
Поскольку пациент не в состоянии глотать, обезболивающую таблетку нужно растолочь и растворить в воде. Если человек без сознания, можно закачать жидкость в шприц без иглы и аккуратно вылить лекарство прямо в горло.
Компенсация за сломанную челюсть в двух местах, со смещением.
22.1. Хоть миллион просите это же ваше право как тут посоветуешь у каждого свои запросы.
22.2. Минздрава и Соцразвития от 24.04.08 г. Согласно Правилам, медицинские критерии травм утверждены и отражены в специальном Приложении к обозначенному Приказу. Согласно выводам, полученным при освидетельствовании эксперта, устанавливается степень тяжести полученной травмы. Если при побоях травмирована челюстная область лица, тяжесть наступивших последствий определяется как средняя. То есть в течение длительного периода времени организм пострадавшего способен к восстановлению. Если нарушения оказались обратимыми – в силу вступает действие статьи 112 УК РФ, отражающая нормы ответственности за ущерб здоровью средней тяжести. Вы вправе требовать сумму понесенных расходов на лечение — должно быть подтверждено документально. Вправе требовать утраченный заработок, если официально трудоустроены и находились на больничном. В вашей ситуации, например, к тому кто обвиняется по 112 УК РФ — 200 000, к тому кто по 116 — 30 000. Суд скорее всего взыщет меньше, но если заявлять небольшую сумму, хотя будут основания взыскать больше, суд не сможет этого сделать, так как не вправе выйти за пределы заявленных вами требований.
Лечение перелома челюсти
Шинирование
Как только пациент попадает в больницу, его отправляют на рентген, чтобы узнать, сломана ли челюсть, и определить точное расположение и степень опасности травмы. От классификации перелома зависят этапы лечения. В большинстве случаев будет сделано шинирование, но могут назначаться и дополнительные методы терапии.
На челюсть со стороны повреждения накладывается специальное пластиковое устройство или конструкция из проволоки. При травме с обеих сторон кости используется более сложное и жесткое изделие. После установки конструкции в области улыбки формируется череда петель. Крючки на верхней и нижней челюсти соединяются резинками.
Основная задача шинирования – сохранить неподвижность костной ткани ровно на столько времени, сколько будет заживать перелом челюсти. Обычно лечение длится от 3 недель до полугода.
При ангулярных травмах со смещением требуется наложение костного шва. Для этого трещину обнажают от мягких тканей, во фрагментах кости делают небольшие отверстия по всей длине разлома. Затем части соединяют между собой специальной проволокой и закрывают мягкой тканью.
После основной операции начинается реабилитация. Для более быстрой регенерации тканей используются магнитная терапия, ультрафиолетовое облучение, электрофорез кальция в месте перелома или другие лечебные процедуры.
Лечение перелома челюсти в домашних условиях
Через 3–4 недели, если перелом несложный, и человеку уже ничего не угрожает, его могут выписать из стационара. Обычно к этому моменту кость зарастает не полностью, поэтому специалист дает ряд рекомендаций для продолжения лечения в домашних условиях:
- При открытом переломе челюсти прописывают антибиотики, после выписки из больницы нужно продолжить принимать их дома.
- Для ускорения заживления назначаются поливитаминные комплексы, богатые кальцием и веществами, которые улучшают его усвоение.
- Лечить трещину в челюсти можно и народными средствами, но перед их применением нужно проконсультироваться с врачом. Больше всего специалисты одобряют парафинотерапию.
- После снятия шины придется носить в течение нескольких месяцев специальную фиксирующую повязку – сначала она надевается на весь день, а потом только на ночь.
- Если шину уже сняли, челюсть нужно разрабатывать. Ежедневно по несколько минут человек должен делать несложные упражнения: двигать челюстью из стороны в сторону, широко открывать и закрывать рот.
Все перечисленные рекомендации можно применять только в качестве дополнения к основному лечению, которое проходит в больнице. Вылечить перелом без медицинской помощи невозможно.
Питание при переломе челюсти
Из-за травмы усложняется процесс принятия пищи, ведь пациенту больно даже открывать рот, не говоря уже о жевании. И все же человек должен получать достаточное количество полезных веществ. От этого зависит, сколько времени будет заживать трещина в челюсти. При дефиците полезных веществ увеличивается срок лечения, и появляется больше осложнений, поэтому кормление пациента проходит по определенным правилам:
- Прямо в горло пациента вставляется резиновая трубка, через которую будет вводиться питательный раствор или жидкая пища. Обычно трубку ставят через участок, где отсутствует один или несколько зубов, что при повреждениях костей черепа бывает довольно часто. Если просвета нет, то трубка помещается в рот через щель после зуба мудрости. Такое питание удобно тем, что оно возможно даже в домашних условиях.
- Если пациент с переломом челюсти находится в реанимации, врачи делают капельницы со специальным раствором, богатым питательными веществами, витаминами и минералами. Если и это невозможно, используется питательная клизма.
- Основу рациона составляет перетертое мясо, смешанное с молоком или бульоном, детское питание, пюреобразные супы, блюда из фруктов и овощей, жидкие каши.
- Пациенту потребуется большее количество калорий, чем ему нужно обычно. Вдобавок повышается витаминно-минеральная ценность питания.
Особенности питания
Заживает перелом челюсти, как минимум 30 суток.
В этот период пациент не должен делать большие нагрузки на челюсть.
Ежедневное меню должно быть представлено бульончиками и супами, мягкими овощами и фруктами, тщательно перемолотыми или перетертыми.
Наличие молочных блюд в рационе -.
После снятия шины переходить моментально на любимую пищу не рекомендовано. Требуется некоторое время посидеть на щадящей диете. Это нужно для нормализации работы желудка.
Последствия перелома челюсти
Такая сложная травма не может пройти бесследно, даже при правильном лечении присутствуют определенные осложнения:
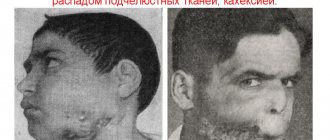
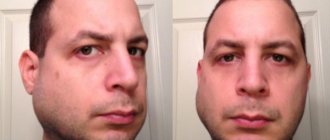
- Деформация черт лица. Возникает асимметрия, иногда очень заметная (смотрите фото). Обычно такое последствие проявляется при переломе челюсти со смещением. При менее опасных патологиях, такое изменение практически незаметно.
- Потеря зубов и их искривление. Во многих случаях образуются просветы между зубами, нарушается прикус.
- Оставшиеся зубы могут шататься при жевании, чаще всего такое явление наблюдается после ангулярного перелома.
- У подавляющего большинства пациентов после лечения перелома хрустит челюсть. Причем это может длиться до конца жизни.
- Из-за жидкого питания возникают проблемы с желудочно-кишечным трактом.
Нужно понимать, что травмирование головы – это всегда опасно. Только правильная и своевременная медицинская помощь сведет количество последствий к минимуму.
Как правильно лечить перелом челюсти?/Семейный доктор/АСЫЛ АРНА
Президент БК Красные Крылья Владислав Капустин говорит, что не принимает участия в процессе: Клуб не имеет никакого отношения к ночной драке между американским защитником Аароном Майлзом и студентом местного университета Максимом Борзовым, — заявил президент. — Это личное дело самого Майлза. Все, что произошло, случилось не на баскетбольной площадке, а в личное время баскетболиста.
Мы знаем, что наш американский легионер нанял адвоката, который ведет его дело и отстаивает его интересы.
Последствия неправильного заживления
Неблагоприятные следствия неверного сращивания повреждений мыщелкового отростка височно-нижнечелюстных суставов:
- деформация прикуса различной степени сложности;
- неполной закрывании нижней челюсти;
- нарушение жевательной функции;
- ухудшение артикуляционных возможностей сустава;
Типы неправильного заживления повреждений с вывихом обоих суставов, при которых есть возможность обойтись без применения операций:
- Возникновение соединительных тканей в месте перелома между головкой отростка и нижней челюстью;
- То же образование, но уже с основанием черепа;
- Сращивание суставной головки с отломком нижней челюсти в нефункциональном положении;
- Образование ложного сустава в месте перелома;
- Костное сращивание суставной головки с височной костью черепа и возникновение псевдоартроза на лини излома кости;
Необходимо отметить альтернативное лечение таких последствий вероятно только при своевременном вмешательстве на ранних стадиях развития перечисленных патологий.