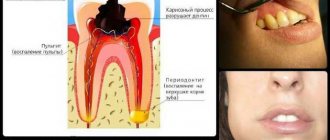
Анестезирующий препарат, как правило, применяют в стоматологической практике и других отраслях медицины. Без обезболивающих средств невозможно провести операцию и иные лекарственные манипуляции. Такая группа лекарств имеет несколько видов. Также необходимо отметить, что некоторые пациенты страдают от аллергии на обезболивающие средства.
Для того чтобы анальгезировать определенный участок мягких тканей, применяют местные анестезирующие препараты. Они хорошо уменьшают возбуждение сенситивных нервных окончаний. Как правило, такие медикаменты используют в стоматологической практике. Нужно отметить, что первым анестетиком был «Кокаин». Его использовали в разных видах для местного и общего обезболивания.
В основном, анальгетик для местного наркоза применяют в виде уколов. Одним из самых популярных медикаментов этой группы считается «Лидокаин». Не таким сильным и токсичным выступает «Прилокаин».
Поколения препаратов для анестезии
Для проведения наркоза использовать препараты можно разными способами. В фармакологии классификация местных анестетиков по применению будет следующая:
- Ингаляционные средства — «Севоран», «Пропофол», «Диприван», «Фторотан», «Эфир». Такие анестезирующие лекарства помогают расслабить скелетную мускулатуру, подавить болевой синдром. При этом человек теряет сознание на некоторое время.
- Внутривенные препараты — «Кетамин», «Гексанал», «Фентанил», «Реланиум», «Седуксен», «Дроперидол», «Оксибутират натрия». Эти медикаменты обладают быстрым действием. Больной теряет сознание примерно спустя двадцать минут.
Перед применением доктор должен исключить наличие аллергических реакций у пациента на определенный компонент.
Требования к анестезирующим медикаментам
Любой препарат имеет определенные требования, которым он должен соответствовать. Вот некоторые из них:
- Наличие повышенной избирательности действия.
- Такие препараты должны оказывать резорбтивное действие. Это уменьшает вероятность появления побочных эффектов.
- Отсутствие раздражающего влияния.
- Анальгезирующий препарат должен мгновенно и длительно действовать.
- Медикаменты должны быть растворимыми и не поддаваться разрушению при стерилизации и хранении.
Производить наркоз можно только теми препаратами, которые соответствуют всем вышеперечисленным пунктам.
Фармакология: классификация анестетиков местного действия
Все группы препаратов нужно классифицировать. Медикаменты для поверхностного обезболивания называют местными. Они подавляют сенситивность нервных окончаний в определенной части организма. При этом пациент находится в сознании. Местные анестетики:
- «Лидокаин».
- «Дикаин».
- «Анестезин».
- «Пиромекаин».
Такой вид анестетика частично блокирует и ослабляет нервные окончания. В связи с этим его применяют только местно, как правило, в стоматологии. Какой механизм действия у местных анестетиков?
Местная инфильтрационная анестезия по Вишневскому.
Местная инфильтрационная анестезия по Вишневскому.
Показания: Используется как метод обезболивания при хирургических обработках ран; на начальных этапах проводниковых анестезий и блокадах клетчаточных пространств; при пункциях серозных полостей и патологических объёмных образований; при вскрытии постинъекционных абсцессов, фурункулов и нагноившихся атером; при удалении доброкачественных опухолей кожи и подкожно-жировой клетчатки (папиллом, липом, фибром), удалении различных видов гранулём. Данный метод может применяться также как способ «гидравлической препаровки» тканей (например, при выделении грыжевого мешка).
Противопоказания: разлитое гнойное воспаление, нервно-психические заболевания и расстройства.
Патогенетическое обоснование: В основе метода инфильтрационной анестезии по Вишневскому лежит учение Н. И. Пирогова о футлярном строении человеческого тела.В своих трудах А. В. Вишневский пишет «При операции строго послойное и анатомическое введение слабых растворов новокаина в виде ползучего инфильтрата под кожу, фасциальные футляры, апоневрозы, предбрюшинную клетчатку, а также дубликатуру брюшины преследует цель блокировать нервные окончания непосредственным соприкосновением с ними анестетического раствора, что ускоряет наступление обезболивающего эффекта».
Техника выполнения: Послойная инфильтрационная анестезия предполагает чередование во время операции скальпеля и шприца с анестетическим раствором.Сначалапо линии предполагаемого разреза анестезируется кожа путём образования внутрикожного новокоинового желвака (создание «лимонной корки» — рис. 1), затем создаётся тугой новокаиновый инфильтрат в подкожно-жировой клетчатке. При этом необходимо соблюдать принцип «конец иглы следует за струёй новокаина».
Рис. 1. Анестезия кожи по типу «лимонной корки».
Интрадермальное положение иглы позволяет изменять её направление в пределах 360˚ и веерообразно вводить анестетик. При необходимости повторного заполнения шприца новокаином не следует извлекать иглу, достаточно только снять шприц с иглы. При правильном выполнении обезболивания больной ощущает только первый вкол. После обезболивания подкожно-жировой клетчатки производят при необходимости анестезию глубжележащих фасциальных футляров также путём тугого ползучего инфильтрата и, как правило, после рассечения кожи и подкожной клетчатки.
Инструментальный набор и медикаменты, необходимые для выполнения практического навыка:антисептик для обработки кожи; 0,25% раствор новокаина; шприц; стерильные перчатки.
Анестезия (блокада) места перелома трубчатой кости.
Показания:закрытые переломы длинных костей.
Метод относится к местной инфильтрационной анестезии, при этом блокируются периферические болевые анализаторы.
Техника выполнения:Проводят анестезию кожи над местом закрытого перелома по типу «лимонной корочки». Место введения иглы должно быть в стороне от проекции магистральных сосудов и нервных стволов и только через неповреждённые кожные покровы. Иглой пунктируют гематому, о чём свидетельствует поступление крови в шприц при обратном ходе поршня, и вводят 10-50 мл 1-2% раствора анестетика. Нельзя вводить иглу в том месте, где костные отломки располагаются непосредственно под кожей. При множественных переломах каждый сегмент обезболивают отдельно, учитывая общее количество анестетика, снижая соответственно его концентрацию.
Инструментальный набор и медикаменты, необходимые для выполнения практического навыка:антисептик для обработки кожи; шприц; стерильные перчатки; ампулы с 1-2% раствором анестетика для инфильтрационной анестезии (новокаин, лидокаин, прилокаин, тримекаин, хлорпрокаин).
Спинномозговая анестезия.
Показания:Спинномозговая анестезия используется при оперативных вмешательствах на нижней половине туловища: нижний этаж брюшиной полости, промежность, нижние конечности (например, при грыжесечениях, эндопротезировании тазобедренного сустава, аппендэктомии, ампутации матки, венэктомии нижних конечностей и др.).
Противопоказания: Существуют абсолютные и относительные противопоказания к спинномозговой анестезии:
Абсолютные противопоказания: повышенное внутричерепное и спинальное давление; заболевания ЦНС; инфицирование кожи в месте пункции; выраженная гиповолемия; выраженная артериальная гипотензия (ниже 90 мм. рт. ст.); сепсис.
Относительные противопоказания: предшествующие операции на позвоночнике; деформации позвоночного столба; боли в спине, психоэмоциональная лабильность больного; гипертонический криз .
Патогенетическое обоснование: При этом необходимо вспомнить некоторые вопросы анатомии. Спинной мозг находится в позвоночном канале, образованным задней поверхностью тел позвонков и их дужками и окружен оболочками. Между паутинной оболочкой, непосредственно предлежащей к спинному мозгу, и твердой оболочкой образуется пространство, заполненное спинномозговой жидкостью (ликвор). Твердая мозговая оболочка непроницаемая для жидкости и выполняет защитную функцию спинного мозга. В краниальном направлении твердая мозговая оболочка спинного мозга переходит в твердую оболочку головного мозга, образуя общее замкнутое пространство для головного и спинного мозга.
Спинномозговая анестезия основана на введении в субарохноидальное (субдуральное) пространство анестетика после люмбальной пункции. Избранный анестетик (новокаин, лидокаин, тримикаин) смешивается с цереброспинальной жидкостью (ликвор) и воздействует на спинной мозг: блок задних его корешков приводит к утрате болевой, тактильной, температурной чувствительности, а передних ¾ двигательного паралича (миорелаксации). Уровень блокады зависит от места спинальной пункции, распространения анестетика по субарохноидальному пространству в зависимости от положения больного, количества анестетика, давления ликвора.
Впервые спинномозговая анестезия описана Биром в 1899 г. За столетний период, данный метод регионарного обезболивания пережил, как периоды полного забвения, так и всплески популярности, что связано с появлением новых малотоксичных местных анестетиков и усовершенствованием методики спинальной пункции.
Техника выполнения:Процедура спинномозговой анестезии начинается с премедикации. Основой этого является доступное для больного разъяснение характера самой процедуры и возможных осложнений. В качестве лекарственной премедикации могут быть использованы седативные препараты (седуксен, реланиум), а при операциях на брюшной полости атропин. После получения согласия больного на данный вид обезболивания приступают и его выполнению.
Больной принимает вынужденное положение на операционном столе (сидя или лёжа на боку) с приведенными к животу коленями и опущенной головой («поза эмбриона»), что создает выпуклость позвоночного столба с увеличением расстояния между остистыми отростками. Определяют место пункции (рис. 2.). Оптимальным является межпозвоночная щель между L IV – L V, что соответствует горизонтальной линии между задними остями подвздошных костей.
Рис. 2. Положение больной на операционном столе и
определение уровня спинальной пункции.
Операционное поле обрабатывается антисептиком и защищается стерильными простынями. Необходимо помнить, что при обработке операционного поля йодистыми препаратами необходимо перед пункцией их удалить. Попадание йодистых препаратов в субарохноидальное пространство недопустимо. На уровне выбранного межпозвоночного, строго по средней линии между остистыми отростками производят обезболивание кожи и глубжележащих слоев анестетиком (новокаин, лидокаин). После выполненной местной инфильтрационной анестезии приступают непосредственно к пункции субарохноидального пространства. Это осуществляется специальной иглой с мандреном (рис. 3), которую вводят строго в сагиттальной плоскости между остистыми отростками поясничных позвонков под углом не более 5-10˚ в соответствии с наклоном остистых отростков.
Рис. 3. Иглы с мандреном для спинальной анестезии
При продвижении иглы ощущается сопротивление за счет прохождения через межостную и желтую связку, после чего игла проваливается в суборохноидальное пространство, о чем свидетельствует выделение из павелиона иглы прозрачной жидкости (ликвор) после удаления мандрена (рис. 4).
Рис. 4. Появление ликвора в павелионе иглы.
После удаления 5 мл ликвора вводится адекватное количество избранного анестетика. Анестезия наступает через 10-15 минут, продолжительностью до 2- 2,5 часов.
Осложнения спинномозговой анестезии связаны с техникой выполнения процедуры:
1. Повреждение спинного мозга иглой при высоких пункциях.
2. Инфицирование ликвора с исходом в миелит и менингит.
3. Воздействие анестетика на высокие сегменты спинного или продольного мозга (падение артериального давления, остановка дыхания).
Все осложнения спинномозговой анестезии можно избежать при строжайшем соблюдении правил асептики и антисептики, правильном выборе места спинальной пункции и строгой дозировки анестетического вещества.
Инструментальный набор и медикаменты, необходимые для выполнения практического навыка:Спинномозговая анестезия проводится в условиях операционной при строгом соблюдении правил асептики и антисептики. Для спинальной пункции необходима специальная игла, особенность которой заключается в тупо скошенном конце и наличии мандрена; длинна иглы 10-12 см, диаметром не более 5 мм. В качестве анестетика используется 4 мл 5% раствора новокаина; 5 мл 2% раствора тримекаина, 5 мл 2% раствора лидокаина, 5 мл 1% раствора ропивакаина, 5мл 0,5% маркаина. Обязательно наличие средств для купирования возможных осложнений: сосудосуживающие препараты, дыхательные аналептики (лобелин, кардиамин, цититон, кофеин) атропин, аппарат ИВЛ. Для предупреждения гипотензии за 15 мин до спинномозговой анестезии вводят в/м эфедрин.
Паравертебральная блокада.
Показания:межрёберная невралгия различной этиологии, дегенеративно-дистрофические заболевания поясничного отдела позвоночника с корешковым синдромом.
В лежачем или сидячем положении больного, определяют линию остистых отростков. Отступя на 3-3,5 см ниже и 1-1,5 см каудально соответствующего остистого отростка, делают вкол иглы и проводят ее вертикально по отношению к кожным покровам, производя инфильтрацию анестетиком. На глубине 4 см игла упирается в поперечный отросток. Изменив слегка направление, иглу проводят по верхнему или нижнему краю поперечного отростка еще на глубину 1 см и вводят 10-15 мл 0,5 — 1% раствора новокаина. Таким образом, блокируются веточки задней ветви спинномозгового нерва, иннервирующие дугоотросчатые суставы, мыщцы и связки дорсальной поверхности туловища.
Межрёберная новокаиновая блокада.
Показания: одиночные и множественные переломы рёбер, ушибы грудной клетки, межрёберная невралгия.
Техника выполнения:Положение больного на здоровом боку или сидя. В наиболее болезненную точку или отступя 3-4 см от места крепитации костных отломков в сторону позвоночника, вводят иглу до упора в нижний край ребра, инфильтрируя мягкие ткани 1% раствором новокаина. Затем, наклоняя кончик иглы каудально и соскальзывая с нижнего края ребра, проводят аспирационную пробу и вводят ещё 5-10 мл анестетика. Для усиления действия анестетика к нему может быть добавлен медицинский спирт в соотношении 4:1.
Местная инфильтрационная анестезия по Вишневскому.
Показания: Используется как метод обезболивания при хирургических обработках ран; на начальных этапах проводниковых анестезий и блокадах клетчаточных пространств; при пункциях серозных полостей и патологических объёмных образований; при вскрытии постинъекционных абсцессов, фурункулов и нагноившихся атером; при удалении доброкачественных опухолей кожи и подкожно-жировой клетчатки (папиллом, липом, фибром), удалении различных видов гранулём. Данный метод может применяться также как способ «гидравлической препаровки» тканей (например, при выделении грыжевого мешка).
Противопоказания: разлитое гнойное воспаление, нервно-психические заболевания и расстройства.
Патогенетическое обоснование: В основе метода инфильтрационной анестезии по Вишневскому лежит учение Н. И. Пирогова о футлярном строении человеческого тела.В своих трудах А. В. Вишневский пишет «При операции строго послойное и анатомическое введение слабых растворов новокаина в виде ползучего инфильтрата под кожу, фасциальные футляры, апоневрозы, предбрюшинную клетчатку, а также дубликатуру брюшины преследует цель блокировать нервные окончания непосредственным соприкосновением с ними анестетического раствора, что ускоряет наступление обезболивающего эффекта».
Техника выполнения: Послойная инфильтрационная анестезия предполагает чередование во время операции скальпеля и шприца с анестетическим раствором.Сначалапо линии предполагаемого разреза анестезируется кожа путём образования внутрикожного новокоинового желвака (создание «лимонной корки» — рис. 1), затем создаётся тугой новокаиновый инфильтрат в подкожно-жировой клетчатке. При этом необходимо соблюдать принцип «конец иглы следует за струёй новокаина».
Рис. 1. Анестезия кожи по типу «лимонной корки».
Интрадермальное положение иглы позволяет изменять её направление в пределах 360˚ и веерообразно вводить анестетик. При необходимости повторного заполнения шприца новокаином не следует извлекать иглу, достаточно только снять шприц с иглы. При правильном выполнении обезболивания больной ощущает только первый вкол. После обезболивания подкожно-жировой клетчатки производят при необходимости анестезию глубжележащих фасциальных футляров также путём тугого ползучего инфильтрата и, как правило, после рассечения кожи и подкожной клетчатки.
Инструментальный набор и медикаменты, необходимые для выполнения практического навыка:антисептик для обработки кожи; 0,25% раствор новокаина; шприц; стерильные перчатки.
Анестезия (блокада) места перелома трубчатой кости.
Показания:закрытые переломы длинных костей.
Метод относится к местной инфильтрационной анестезии, при этом блокируются периферические болевые анализаторы.
Техника выполнения:Проводят анестезию кожи над местом закрытого перелома по типу «лимонной корочки». Место введения иглы должно быть в стороне от проекции магистральных сосудов и нервных стволов и только через неповреждённые кожные покровы. Иглой пунктируют гематому, о чём свидетельствует поступление крови в шприц при обратном ходе поршня, и вводят 10-50 мл 1-2% раствора анестетика. Нельзя вводить иглу в том месте, где костные отломки располагаются непосредственно под кожей. При множественных переломах каждый сегмент обезболивают отдельно, учитывая общее количество анестетика, снижая соответственно его концентрацию.
Инструментальный набор и медикаменты, необходимые для выполнения практического навыка:антисептик для обработки кожи; шприц; стерильные перчатки; ампулы с 1-2% раствором анестетика для инфильтрационной анестезии (новокаин, лидокаин, прилокаин, тримекаин, хлорпрокаин).
1Следующая ⇒
Классификация по длительности действия
Это важно учитывать при планировании операции. Обезболивающий препарат имеет разную степень действия. Классификация местных анестетиков:
- Короткого действия — до 30-50 мин – «Новокаин».
- Средней продолжительности действия — до 45-90 мин – «Мепивакаин», «Лидокаин».
- Длительного действия — до 90 мин и более – «Бупивакаин».
Необходимо отметить, что чем сильнее анестезирующее средство, тем более оно токсичное.
«Артикаин», а также «Лидокаин», «Мепивакаин» — гидролиз этих препаратов идет хорошо, действие наступает быстро (спустя пять минут в зависимости от метода анестезии.
Эти обезболивающие средства считаются слабыми основаниями, они плохо растворимы в воде, применяются в виде водорастворимых солей, которые удобны для использования. Для проявления местного анестезирующего влияния в тканях на месте введения должен осуществиться сольволиз с водой с формированием обезболивающего препарата, хорошо растворимого в липидах.
Существует классификация местных анестетиков по строению химическому. Об этом речь пойдет далее.
Местная анестезия
Большая заслуга в разработке местной анестезии принадлежит русским ученым: В. К. Анрепу, открывшему в 1880 г. местноанестезирующие свойства кокаина, А. И. Лукашевичу, начавшему с 1886 г. проводить операция под проводниковой анестезией, и особенно А. В. Вишневскому (1874— 1948). Это был замечательный хирург, много сделавший для развития общей и военно-полевой хирургии. Он разработал самый безопасный метод местного обезболивания, благодаря которому сотням тысяч раненых во время войны была оказана в полном объеме необходимая хирургическая помощь.
МЕХАНИЗМ МЕСТНОЙ АНЕСТЕЗИИ
Основными отличиями местной анестезии от общей являются сохранение сознания и создание препятствия на пути болевых импульсов ниже головного мозга или, точнее, не выше грудного отдела спинного мозга. На этом пути можно достичь как обезболивания, так и устранить и другие ощущения — тепла и холода, прикосновения и давления.
Анестезию можно осуществить на следующих участках: 1) поверхности слизистой гортани. трахеи, бронхов, мочеиспускательного канала и мочевого пузыря (это поверхностная, или терминальная, анестезия); 2) выключив рецепторы боли в коже и других органах (инфильтрационная и регионарная анестезия); 3) по ходу крупного нерва или нервного сплетения (проводниковая анестезия); 4) по ходу нервных корешков за пределами твердой мозговой оболочки (эпидуральная анестезия); 5) на уровне нервных клеток, проводящих чувствительность в самом спинном мозге (спинальная, или спинномозговая анестезия).
ПРЕПАРАТЫ ДЛЯ МЕСТНОЙ АНЕСТЕЗИИ
Мы остановимся на нескольких наиболее часто используемых веществах.
Новокаин (прокаин). Белый порошок горького вкуса, хорошо растворимый в воде и спирте. Новокаин избирательно поглощается нервной тканью и последовательно выключает чувство холода, тепла, боли и, наконец, давления. Активен при щелочной реакции тканей. При воспалении (кислая реакция в тканях) его активность снижается.
В виде 5—10% раствора применяют для анестезии слизистых, 1—2% раствора для проводниковой анестезии. Для эпидуральной и спинномозговой анестезии практически не используется ввиду недостаточной эффективности.
Наиболее часто новокаин используют для инфильтрационной анестезии по А.В.Вишневскому.
Дикаин (пантокаин). Он в 15 раз сильнее, но почти во столько же раз токсичнее новокаина. Его применяют для анестезии слизистых в виде 0,25; 0,5; 1 или 2 % растворов, реже — для эпидуральной анестезии: 0,3 % раствор дробными дозами по 3—5 мл (но не более 20 мл). Максимальная разовая доза 0,07 г.
Лидокаин(ксилокаин). Препарат в 2 раза токсичнее, но в 4 раза сильнее и действует более длительно (до 5 ч), чем новокаин. Для анестезии слизистых оболочек используют 4—10% растворы, в глазной практике — 2 % раствор, для проводниковой анестезии — 0,5—2-% раствор (до 50 мл), для эпидуральной анестезии — 2% раствор (до 20 мл), для инфильтрационной анестезии — 0,5—0,25 % растворы (соответственно 500 и 1000 мл). Максимальная доза 15 мг/кг.
Тримекаин (мезокаин). В 1,5 раза токсичнее и в 3 раза сильнее новокаина. Для инфильтрационной анестезии используют 0,25 % и 0,5 % растворы соответственно по 800 и 400 мл. Для проводниковой анестезии — 1 % (100 мл) или 2% (не более 20 мл в связи с резким потенцированием!) растворы. В виде 2,5-3 % раствора в количестве 7—10 мл его применяют для эпидуральной анестезии, а для спинномозговой анестезии достаточно 2—3 мл 5 % раствора. Максимальная доза 10—12 мг/кг.
Бупивакаин (маркаин, анекаин). Является самым мощным и длительно действующим анестетиком из рассмотренных выше (в 2-3 раза превосходит лидокаин). Для эпидуральной анестезии обычно используется в виде 0,5% раствора. Основная доза составляет 40-50 мг, поддерживающая 15-40 мг. выпускается во флаконах по 20 мл (в 1 мл содержится 2,5 или 5 мг препарата) и в ампулах по 1 мл (содержит 5 мг).
Наропин (ропивакаин). Один из самых современных анестетиков. Формы выпуска препарата полипропиленовые ампулы, содержащие по 10 или 20 мл раствора различных концентраций (0,2%, 0,75% и 1%), а также инфузионные емкости по 100 или 200 мл 0,2% ропивакаина. Длительность действия — до 5 часов. Применяется для проводниковой и эпидуральной анестезий.
Ультракаин D-C Форте. В 1 мл препарата содержится 40 мг артикаина гидрохлорида и 12 мкг адреналина гидрохлорида. Препарат обладает низкой токсичностью. Хотя препарат предназначен для использования в стоматологической практике, в настоящее время имеется опыт его применения для проведения эпидуральной анестезии.
ПОДГОТОВКА БОЛЬНОГО
Больной должен быть обязательно осмотрен для исключения противопоказаний к местной анестезии (возбуждение, малая контактность и т.д.). При уточнении анамнеза следует выяснить, были ли предшествующие реакции на местную анестезию.
Необходимо подготовить больного психологически: ему разъясняют безопасность и эффективность местной анестезии.
Следует обязательно провести медикаментозную подготовку, как и при общей анестезии; целесообразно включение седативных и антигистаминных препаратов. Удаляют зубные протезы, проверяют время последнего приема пищи. Подготавливают все необходимое для ликвидации осложнений: противосудорожные препараты, аппарат для ИВЛ, систему для внутреннего вливания и сосудосуживающие вещества.
АНЕСТЕЗИЯ СЛИЗИСТЫХ (ТЕРМИНАЛЬНАЯ АНЕСТЕЗИЯ)
Этот метод часто используют в офтальмологии, оториноларингологии, пульмонологии, урологии; применяют и при интубации трахеи для профилактики рефлекторных реакций. Для анестезии конъюнктивы и роговицы закапывают 4—8 капель, слизистых носа 2—8 капель 2—5 % раствора тримекаина. Для анестезии слизистых бронхиального дерева достаточно 3 мл 3 % раствора дикаина.
ПРОВОДНИКОВАЯ АНЕСТЕЗИЯ
Блокада плечевого сплетения. Больной лежит на спине с подложенным под шею;заликом. Голова повернута в противоположную от места блокады сторону. Точка кола иглы — на 1 см выше середины ключицы. Игла вводится в направлении первого ребра. При попадании кончика иглы в нервное сплетение возникает ощущение «прострела» в руку. После этого иглу необходимо оттянуть назад на 0,5 см, чтобы избежать интраневрального введения препарата. Для анестезии вводят 40-60 мл 1% раствора лидокаина или 0, 25% раствора маркаина.
Блокада седалищного нерва. Больного укладывают на крае стола. Раствор вводят в точку, расположенную на середине расстояния между большим вертелом большеберцовой кости и верхушкой копчика.
Блокада межреберных нервов. После прокола кожи иглу направляют к нижнему краю вышележащего ребра и сразу же, как только кончик иглы коснется его, смещают направление книзу, чтобы не повредить вену и артерию, а ввести препарат в область нерва, располагающегося ниже их.
ПАРАВЕРТЕБРАЛЬНАЯ АНЕСТЕЗИЯ
Это одна из разновидностей регионарной местной анестезии. Сущность метода заключается в блоке местным анестетиком нервных стволов в месте выхода их из межпозвоночных отверстий. Нужно анестезировать не только пораженный сегмент, например при межреберной невралгии, но и по два сегмента выше и ниже его. Раствор местного анестетика вводят отдельно в каждый сегмент. В точку, выбранную для инъекции, вводят 5—10 мл 0,5 % раствора новокаина. Вначале анестезируют кожу и подкожную клетчатку. Затем иглу направляют на 4—5 см латеральнее и несколько ниже намеченного остистого отростка до упора в поперечный отросток или ребро. Иглу слегка извлекают и вновь продвигают вперед и книзу на 1 см под ребро по направлению к телу позвонка. Сюда вводят местный анестетик.
При этом методе можно попасть иглой в плевру или брюшную полость, поранить селезенку или попасть в субдуральное пространство. Поэтому следует внимательно следить за реакциями больного и быть готовым бороться с осложнениями. Но этот метод может быть очень полезен для устранения болей после операций на легких и при множественных переломах ребер.
ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ
Эпидуральное пространство расположено между твердой мозговой оболочкой спинного мозга и внутренней поверхностью спинномозгового канала. Оно заполнено рыхлой соединительной тканью, в которой располагаются венозные сплетения; через это пространство проходят задние (чувствительные) и передние (двигательные) корешки спинномозговых нервов. Их и нужно анестезировать.
Больного укладывают на бок, ноги приводят к животу (можно проводить пункцию и положении сидя; при этом под ноги ставят подставку, а спину максимально сгибают). В зависимости от желаемого уровня анестезии выбирают место инъекции: для анестезии груди — Тh2 — Тhз, верхней половины живота — Th7 — Th8, нижней половины живота — Тh10 — Th11, малого таза — L1 — L2, нижних конечностей — L3 — L4.
Место пункции дважды обрабатывается спиртом (но не йодом!) и обкладывается стерильным бельем. Тонкой иглой пользуются для анестезии кожи и подкожной клетчатки. Затем иглу для эпидуральной анестезии с присоединенным к ней шприцем, заполненным изотоническим раствором хлорида натрия, вводят строго по средней линии в межпозвоночном промежутке. Продвижение иглы осуществляют без насилия, лишь давлением 1-го пальца на поршень шприца. Пока игла проходит через связки, несмотря на давление, раствор из шприца не вытекает, но как только конец иглы попадает в эпидуральное пространство, сопротивление исчезает, и раствор начинает уходить из шприца. Вводят 1—2 мл изотонического раствора хлорида натрия, отсоединяют шприц от иглы и убеждаются в том, что она расположена правильно (из нее не должна вытекать кровь или жидкость). После этого вводят 4 мл раствора местного анестетика (тест-доза), внимательно наблюдая за дыханием, пульсом и сознанием .больного. Через 5 мин после введения тест-дозы, если нет признаков спинномозговой анестезии, вводят основную дозу, которая определяется врачом индивидуально для каждого больного.
Для длительной анестезии используют специальные иглы (например, иглу Туохи), через которые в эпидуральное пространство вводят полиэтиленовый или фторопластовый катетер на 2—4 см вверх. Через него вводят раствор местного анестетика в процессе операции по мере необходимости.
Для продления действия местного анестетика часто добавляют 1—2 капли 0,01% раствора адреналина на 10 мл раствора. В последние годы для усиления действия местного анестетика в раствор добавляют небольшие дозы наркотических аналгетиков (морфина, промедола, фентанила). Это позволяет уменьшить дозировку местного анестетика и обеспечить длительную послеоперационную аналгезию.
Анестезия после введения местного анестетика наступает не сразу, а по прошествии некоторого отрезка времени, называемого скрытым или латентным периодом. Этот промежуток различен для разных местных анестетиков, например, для лидокаина или тримекаина он составляет 10-15 мин, а для дикаина или бупивакаина может достигать 20-25 мин.
Клиническая картина эпидуральной блокады развивается в следующей последовательности.
Вначале больной ощущает чувство тепла в нижних конечностях, затем появляется чувство онемения, ползания «мурашек» и, наконец, наступает двигательная блокада, когда больной не может поднять ногу. Правда, это бывает не во всех случаях, чаще у пожилых людей. Степень развития блокады определяют уколами инъекционной иглы. Анестезия считается достаточной, когда пациент перестает различать острое и тупое прикосновение.
Влияние эпидуральной анестезии на организм.
Центральная нервная система. Эпидуральная анестезия не оказывает непосредственного влияния на ЦНС. Однако выключение определенной части тела, возникающее при ней, приводит развитию так называемой деафферентации мозга, т.е. снятию возбуждающего действия чувствительных импульсов, поступающих с периферии. В результате этого возникает торможение мозга, что проявляется сонливостью, чувством успокоения.
Сердечно-сосудистая система. К моменту наступления анестезии обычно наступает снижение артериального давления. Это закономерное проявление эпидуральной анестезии, обусловленное блокадой симпатических нервных волокон, приводящей к расширению сосудов и емкости сосудистого русла. Вследствие этого возникает относительная гиповолемия, что и приводит к развитию гипотонии. При высокой эпидуральной блокаде возможно развитие брадикардии, в результате угнетения симпатических нервов сердца.
Дыхательная система. При высокой эпидуральной анестезии возможно некоторое угнетение дыхания за счет блокады межреберных мышц.
Эпидуральная блокада оказывает бронхорасширяющее действие, что используется при лечении астматического статуса.
Пищеварительная система. В результате симпатической блокады, возникающей при эпидуральной анестезии, происходит усиление перистальтики кишечника. Этот эффект используется при лечении пареза кишечника. С другой стороны, это диктует необходимость тщательного очищения кишечника перед плановой операцией, т.к. возможна непроизвольная дефекация.
Со стороны мочевыводящей системы возможна задержка мочеиспускания. Правда, подобные осложнения довольно редки, и чаще обусловлены действием наркотических аналгетиков, особенно морфина.
СПИННОМОЗГОВАЯ АНЕСТЕЗИЯ
Раствор местного анестетика вводят в положении больного сидя или на боку в субарахноидальное пространство. Используют специальные тонкие (№ 24—26) иглы. Пункция производится обычно в промежутке между III и IV поясничными позвонками. Игла проходит те же анатомические образования, как и при эпидуральной анестезии, но кроме этого необходимо проколоть твердую мозговую оболочку. Попадание в субарахноидальное пространство определяется по истечению из иглы ликвора. После этого вводят раствор местного анестетика. Применяют 5 % раствор лидокаина (1,5 мл) или 0,25-0,5% раствор бупивакаина (2-3 мл).
Клиника и влияние на организм спинномозговой и эпидуральной анестезий во многом сходны. В отличие от эпидуральной, скорость развития блокады при спинномозговой анестезии выше (не более 3-5 мин). Реже бывают неудачи и неполные анестезии. Спинномозговая анестезия дает очень хорошую миорелаксацию.
При спинномозговой анестезии имеет значение плотность вводимого местного анестетика. Если она меньше плотности ликвора, раствор называется гипобарическим, если равна ей — изобарическим, если больше плотности ликвора — гипербарическим. Знание плотности раствора позволяет определить, в каком направлении будет распространяться местный анестетик. Гипобарические растворы распространяются кверху от места введения, гипербарические — книзу, а изобарические — остаются на уровне введения.
ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ К ЭПИДУРАЛЬНОЙ И СПИННОМОЗГОВОЙ АНЕСТЕЗИИ.
Показаниями к эпидуральной и спинномозговой анестезии в «чистом виде» являются операции на нижних конечностях, костях таза, органах малого таза, передней брюшной стенке.
В комбинации с многокомпонентной анестезией они могут использоваться при обширных и травматичных операциях на верхнем этаже брюшной полости, органах грудной клетки.
Большое значение эпидуральная и спинномозговая анестезия имеют для лечения различных болевых синдромов в онкологии, травматологии, кардиологии и т.д.
Противопоказания делятся на абсолютные и относительные. К абсолютным относят непереносимость к местным анестетикам, гипокоагуляцию, гнойные заболевания кожи в месте пункции, шок, гиповолемию, гипотонию. Относительными противопоказаниями являются деформации позвоночника, ожирение, некоторые заболевания нервной системы.
ОСЛОЖНЕНИЯ
I. Осложнения, обусловленные действием местного анестетика.
Эти осложнения могут возникать при любом виде местной анестезии. Наиболее вероятно возникновение трех типов осложнений: поражение ЦНС, проводящей системы сердца и аллергические реакции, а также их сочетание. Возникновение и тяжесть осложнений зависят от следующих факторов: 1 — характера местного анестетика; 2 — его дозы; 3 — вида местной анестезии; 4 — добавления в раствор сосудосуживающих препаратов.
Чем сильнее местный анестетик, тем он опаснее: сила его уменьшается в последовательности совкаин —дикаин — тримекаин — лидокаин -— новокаин. Наиболее опасна спинальная, затем эпидуральная и регионарная анестезия, осуществляемая вблизи крупных сосудов (анестезия сплетений).
Поражения ЦНС. Больной становится беспокойным (реже сонливым), жалуется на головокружение, звон в ушах, речь становится невнятной, во рту появляется металлический привкус, часто можно обнаружить нистагм. Возникают судорожные подергивания,отдельных мышц, а в наиболее тяжелых случаях — общие судороги. Последние особенно выражены при дыхательном и обменном ацидозе.
Нарушения гемодинамики. Больше всего страдают проводящая система сердца и тонус сосудов (симпатическая блокада). Поэтому появляется брадикардия (вплоть до остановки сердца) и резко снижается АД (вплоть до сердечно-сосудистого коллапса).
Аллергические реакции. Может быть аллергический дерматит: появление на коже множества пятен красного цвета, иногда на отечном основании, зуд, приступ бронхиальной астмы, а в.самых тяжелых случаях — анафилактический шок.
Профилактика. Главное — тщательно собрать анамнез. При малейшем подозрении на непереносимость местных анестетиков нужно или вовсе отказаться от этого метода, или использовать в подготовке антигистаминные препараты, бензодиазепины (сибазон, реланиум) и фенобарбитал. Очень важно использовать тест-дозу местного анестетика (ввести его внутрикожно и оценить реакцию), не превышать разовую максимальную дозу и прекратить анестезию при подозрении на попадание в крупный сосуд (проводниковая анестезия, эпидуральная анестезия) или в ликворные пути (эпидуральная анестезия, паравертебральная анестезия).
Интенсивная терапия. Если преимущественно поражена ЦНС, внутривенно вводят 2,5—5 мг сибазона или (осторожно!) 2% раствор тиопентал-натрия до ликвидации судорог.
При нарушения гемодинамики больного переводят в положение Тренделенбурга проводят энергичную инфузионную терапию. При необходимости вводят сосудосуживающие препараты, глюко-кортикоидные гормоны (12 мг дексазона, 60 мг преднизолона).
При остановке сердца осуществляют весь комплекс сердечно-легочной реанимации.
II. Осложнения эпидуральной и спинномозговой анестезии.
Осложнения травматического характера. Наиболее легкие из них — повреждения надкостницы и связок позвоночника. Проявляются болями в месте пункции. Обычно проходят самостоятельно через несколько дней. Более серьезные осложнения — повреждение сосуда с возможным образованием эпидуральной гематомы, повреждение корешка нерва, прокол твердой мозговой оболочки. Прокол ТМО, если он своевременно диагностирован, обычно не ведет к каким-либо серьезным расстройствам здоровья больного,’за исключением головной боли, продолжающейся несколько дней и обусловленной истечением ликвора и снижением внутричерепного давления.
Нарушения дыхания. Это чаще бывает при высокой эпидуральной и спинномозговой анестезии, когда блокируются корешки межреберных нервов. В этом случае единственной дыхательной мышцей остается диафрагма. В этих условиях иногда требуется вспомогательная ИВЛ.
Нарушения гемодинамики. Как указывалось выше, гипотония — практически постоянный спутник эпидуральной и спинномозговой анестезии. Снижение АД менее, чем на 40% от исходного не считается осложнением и легко купируется ускорением темпа инфузии. При снижении АД более, чем на 40% необходимо принимать более энергичные меры: массивная инфузионная терапия, а при неэффективности ее — введение сосудосуживающих препаратов, лучше эфедрина в дозе 0,2-0,3 мл.
При незамеченном проколе твердой мозговой оболочки и введении полной дозы местного анестетика может развиться грозное осложнение — тотальный спинальный блок, который характеризуется резким снижением АД, остановкой дыхания. Если не принять срочных мер, может наступить смерть. Необходим перевод больного на ИВЛ. введение вазопрессоров. мощная инфузионная терапия.
Гнойные осложнения. При несоблюдении принципов асептики возможно развитие гнойных эпидуритов, менингитов. Показана мощная антибактериальная терапия, а в ряде случаев — оперативное вмешательство для вскрытия и дренирования гнойного очага.
Похожие статьи: Неингаляционный наркоз Ингаляционный наркоз
Что входит в состав
В структуру обезболивающих средств входит следующее:
- анестетик;
- вазоконстриктор;
- добавки;
- консервант;
- стабилизатор вазоконстриктора.
Химическая классификация местных анестетиков по структуре выделяют:
- Сложные эфиры — «Новокаин», «Дикаин», «Анестезин».
- Амиды — «Атрикаин», «Лидокаин», «Метевакаин», «Прилокаин», «Тримекаин», «Бупивакаин», «Этидокаин».
Вазоконстриктор нужен для усиления влияния анестетика. Дополнительный компонент – сульфат и эдетат натрия. Метилпарабен оказывает роль консерванта.
Фармакологические свойства
Механизм действия местных анестетиков основан на нарушении сенситивности нервов. Наркоз осуществляет блокировку болевых ощущений. Важно отметить, что воздействие медикамента зависит от его растворимости в воде и жирах.
Общее анестезирование – это сильный наркоз, благодаря которому организм на какой-то период времени полностью теряет болевую сенситивность и рефлексы. При этом происходит расслабление скелетной мускулатуры. Его использование возможно только при осуществлении сложных и болезненных хирургических вмешательств.
Амиды
Для того, чтобы обеспечить больному качественную анестезию, врачи используют анестетики из группы Амидов, ведь они лучше усваиваются тканями в месте инъекции, и действуют намного быстрее и дольше, чем эфиры.
- Пиромекаин – белый или коричневатый порошок, который легко растворяется в воде и спирте. Используется для аппликационной анестезии. Препарат можно найти в форме аппликации или 5% мази.
- Лидокаин – белый кристаллический порошок, растворимый в воде и спирте. Отлично всасывается тканями. Он в 4 раза лучше Новокаина, но при этом в 2 раза токсичней.
- Прилокаин – препарат во многом похож на Лидокаин, но не настолько эффективный.
- Мепивакаин – по свойствам во многом похож на Лидокаин, но не настолько токсичный.
- Артикаин – кроме обезболивания, оказывает спазмолитический эффект и снижает АД. Действует быстрее всех остальных препаратов, так как эффект наблюдается уже начиная с 30 секунды. Он в 2 раза мощнее Лидокаина, менее токсичный и быстрее выводится из организма.
- Тримекаин – по фармакологическим свойствам имеет много сходств с Лидокаином, эффективнее Новокаина в 2-3 раза, за счет быстрого наступления обезболивающего эффекта и пролонгированного действия. Но, огромным минусом является его токсичность.
Когда применяют анестетики
Местно назначают обезболивающие препараты в виде поверхностного и инъекционного введения. Первый вид наркоза осуществляется нанесением на слизистую оболочку либо рану. Как правило, в таких ситуациях применяют «Бензокаин» и «Лидокаин». Такие анестезирующие медикаменты также используют для блокирования различных воспалительных процессов, а также инфекций и неврологических заболеваний.
Стоматологи не применяют большие дозировки наркоза. Для поверхностного анестезирования используют кремы, а также гели, мази и растворы. Существует большой перечень обезболивающих средств, которые используют стоматологи. Доктор должен подбирать безопасное лекарство, на которое не проявится аллергия.
Показания к проведению общей и местной анестезии:
- Любые оперативные вмешательства.
- Катетеризация (вид инструментальных исследований, часто используемый для диагностики и терапии патологий мочевого пузыря).
- Зондирование (способ исследования желудочно-кишечного тракта, диагностическая процедура).
- Интубация (обеспечение нормальной проходимости воздухоносных путей посредством введения специальной трубки в трахею).
- Остеосинтез (хирургическая репозиция костных отломков при помощи различных фиксирующих конструкций, обеспечивающих длительное устранение их подвижности).
- Неврологические блокады (медицинская процедура по снятию мышечных спазмов).
- Спинномозговой наркоз (метод обезболивания, при котором блокирующий агент вводится непосредственно в ликвор).
Такое обезболивание, как правило, используют, когда чистят зубной канал. Классификация местных анестетиков в стоматологии ничем не отличается от привычной классификации этих препаратов. Используются такие средства:
- «Ультракаин».
- «Убистезин».
- «Септанест».
- «Скандонест».
Местные анестетики
II. 1. Средства, действующие на периферическую нервную систему
В периферической нервной системе различают афферентную и эфферентную её части. Нервные волокна, которые проводят возбуждение от органов и тканей к центральной нервной системе (ЦНС), называются афферентными, а волокна, проводящие возбуждение от ДНС к органам и тканям – эфферентными.
Вещества, влияющие на афферентную иннервацию
К афферентной иннервации относятся чувствительные нервные окончания и чувствительные нервные волокна. Чувствительные нервные окончания (чувствительные рецепторы) расположены в органах и тканях и способны воспринимать разного рода раздражения. Существуют болевые рецепторы, температурные рецепторы, рецепторы осязания (тактильные), обоняния, вкуса.
Глава 5. Вещества, угнетающие чувствительные нервные окончания или препятствующие действию на них раздражающих средств
К веществам, снижающим чувствительность окончаний афферентных волокон, относятся местные анестетики, а к веществам, препятствующим действию на них раздражающих средств, вяжущие и адсорбирующие средства.
Местные анестетики
Местные анестетики – вещества, которые способны временно, обратимо блокировать чувствительные рецепторы. В первую очередь блокируются болевые рецепторы, а затем – обонятельные, вкусовые, температурные и тактильные.
Кроме того, местные анестетики нарушают проведение возбуждения по нервным волокнам. Прежде всего нарушается проведение по чувствительным нервным волокнам. В более высоких концентрациях местные анестетики способны блокировать и двигательные волокна.
Механизм действия местных анестетиков обусловлен блокадой Na+-каналов в мембранах нервных волокон. В связи с блокадой Na+-каналов нарушаются процессы деполяризации мембраны нервных волокон, возникновение и распространение потенциалов действия.
Места связывания местных анестетиков находятся в цитоплазматической части Na+-каналов. Местные анестетики – слабые основания. Неионизированная (непротонированная) часть молекул вещества проникает внутрь нервных волокон и воздействует на цитоплазматическую часть Na+-каналов. В кислой среде местные анестетики значительно ионизируются и не проникают в нервные волокна. Поэтому в кислой среде, в частности при воспалении тканей, действие местных анестетиков ослабляется.
По химической структуре местные анестетики представлены амидами или эфирами.
Амиды
(лидокаин, тримекаин, бупивакаин, мепивакаин, артикаин, ропивакаин) метаболизируются в печени под влиянием изоэнзимов цитохрома Р450 (оксидазы смешанных функций).
Эфиры
(прокаин, тетракаин, кокаин) гидролизуются холинэстеразой плазмы крови, и поэтому более пригодны в качестве местных анестетиков у больных с заболеваниями печени.
Местные анестетики оказывают угнетающее влияние на сократимость миокарда, расширяют кровеносные сосуды (прямое действие, связанное с блокадой Na+-каналов, а также угнетающее влияние на симпатическую иннервацию), снижают артериальное давление.
Исключение составляет кокаин, который усиливает и учащает сокращения сердца, суживает сосуды, повышает артериальное давление.
При резорбтивном действии местных анестетиков может проявиться их влияние на центральную нервную систему. В этом случае местные анестетики могут вызывать головокружение, головную боль, тошноту, мелькание «мушек» перед глазами, шум в ушах, сонливость, эйфорию, беспокойство. В тяжёлых случаях возможны тремор, клоникотонические судороги, падение артериального давления, сердечные аритмии, угнетение дыхания, потеря сознания. При судорогах внутривенно вводят диазепам, для повышения артериального давления – эфедрин.
Наиболее ценным свойством местных анестетиков является их способность блокировать болевые рецепторы и чувствительные нервные волокна. В связи с этим их используют для местного обезболивания (местной анестезии) при хирургических операциях и болезненных диагностических манипуляциях.
Виды анестезии. Поверхностная анестезия
(терминальная, аппликационная анестезия) – в основном анестезия слизистых оболочек (глаз, носа, носоглотки и т. д.). При нанесении анестетика на слизистую оболочку она утрачивает чувствительность, так как анестетик блокирует чувствительные нервные окончания (терминали) в слизистой оболочке.
Поверхностную анестезию используют в глазной практике (например, при удалении инородных частиц из роговицы), в отоларингологии (при операциях на слизистой оболочке носа, носоглотки), а также при интубации, введении бронхоскопов, эзофагоскопов и др.
Местные анестетики применяют в виде растворов, мазей, кремов, гелей.
При нанесении местных анестетиков на слизистые оболочки возможно частичное всасывание веществ и проявление их резорбтивного токсического действия. Для уменьшения всасывания анестетиков к их растворам добавляют сосудосуживающие вещества, например адреналин (эпинефрин).
Предупреждение всасывания анестетиков не только уменьшает их токсичность, но и удлиняет их действие.
В офтальмологии для анестезии конъюнктивы, роговицы (например, при удалении инородной частицы) применяют растворы тетракаина (0,3 %), лидокаина (2–4 %), бумекаина (0,5 %).
Для анестезии слизистой оболочки носа используют растворы тетракаина (0,5 %), лидокаина (2–4 %), бумекаина (1–2 %).
Для анестезии слизистой оболочки полости рта, носоглотки, гортани, дыхательных путей, пищевода, прямой кишки, мочевыводящих путей, влагалища применяют растворы лидокаина (2 %) или бумекаина (0,5–2 %).
Проводниковая анестезия
(регионарная анестезия). Если раствор местного анестетика ввести в ткань, окружающую нерв, который содержит чувствительные волокна, то в месте введения анестетика происходит блокада чувствительных нервных волокон. В связи с этим вся область, иннервируемая данным нервом, утрачивает чувствительность. Такой вид местного обезболивания носит название проводниковой анестезии (блокада нервных проводников).
Так как при этом виде анестезии местный анестетик вводится в ткани и частично попадает в общий кровоток, возможно его резорбтивное действие. Поэтому для проводниковой анестезии нельзя использовать токсичные анестетики (например, тетракаин). Для уменьшения всасывания и удлинения действия местных анестетиков к их растворам добавляют сосудосуживающие вещества (адреналин и др.). Проводниковую анестезию используют для проведения хирургических операций на конечностях, в зубоврачебной практике и т. п.
Для проводниковой анестезии применяют 1–2 % растворы прокаина, лидокаина, тримекаина, а также растворы артикаина (2 %), бупивакаина (0,25–0,5 %).
Разновидностью проводниковой анестезии является эпидуральная анестезия. Раствор анестетика вводят в эпидуральное пространство (между твёрдой мозговой оболочкой и внутренней поверхностью спинномозгового канала). При этом происходит блокада чувствительных волокон корешков спинномозговых нервов. Эпидуральную анестезию используют при операциях на нижних конечностях, органах малого таза. В частности, эпидуральную анестезию применяют при кесаревом сечении.
Для эпидуральной анестезии используют растворы лидокаина (2 %), тримекаина (2 %), бупивакаина (0,5–0,75 %), ропивакаина (0,75 %).
Субарахноидальная анестезия
(спинальная анестезия, спинномозговая анестезия). Раствор анестетика вводят в спинномозговую жидкость на уровне поясничного отдела спинного мозга. При этом происходит блокада чувствительных волокон, поступающих в пояснично-крестцовый отдел спинного мозга, и развивается анестезия нижних конечностей и нижней половины туловища, включая и внутренние органы. Субарахноидальная анестезия используется обычно при операциях на органах малого таза и нижних конечностях.
Для субарахноидальной анестезии применяют растворы лидокаина (5 %), тримекаина (5 %), бупивакаина (0,5 %).
Инфильтрационная анестезия
. Раствор местного анестетика невысокой концентрации (0,25–0,5 %), но в больших количествах (200–500 мл) под давлением вводят в ткани: кожу, подкожную клетчатку, мышцы, ткани внутренних органов. Происходит «пропитывание» (инфильтрирование) тканей раствором анестетика. При этом блокируются чувствительные нервные окончания и чувствительные нервные волокна, которые находятся в зоне действия анестетика.
Инфильтрационную анестезию используют при хирургических операциях, в том числе при операциях на внутренних органах. Так же, как и для проводниковой анестезии, для инфильтрационной анестезии нельзя использовать токсичные анестетики, так как они попадают в общий кровоток и могут оказывать резорбтивное токсическое действие.
Растворяют анестетики для инфильтрационной анестезии обычно в гипотоническом (0,6 %) или изотоническом (0,9 %) растворах натрия хлорида. Для уменьшения всасывания анестетиков и удлинения их действия к их растворам обычно добавляют адреналин (эпинефрин).
Для инфильтрационной анестезии используют растворы прокаина (0,25–0,5 %), лидокаина (0,5 %), тримекаина (0,125–0,25 %), бупивакаина (0,25 %).
Разумеется, для проводниковой, спинномозговой и инфильтрационной анестезий используют только стерильные растворы анестетиков.
Для поверхностной анестезии применяют кокаин, тетракаин, бензокаин, проксиметакаин, оксибупрокаин, бумекаин, мепивакаин.
Кокаин (Cocaine) – алкалоид кустарника Erythroxylon Соса, произрастающего в Южной Америке, был первым местноанестезирующим средством. Растворы кокаина иногда применяют для поверхностной анестезии. Однако в настоящее время кокаин в значительной степени вытеснен более активными и менее токсичными анестетиками.
Кокаин нарушает обратный нейрональный захват норадреналина в норадренергических синапсах. Это ведёт к активации норадренергической передачи возбуждения. В дофаминергических синапсах кокаин нарушает обратный нейрональный захват дофамина. Со стимуляцией дофаминергических синапсов в ЦНС связывают эйфорию, вызываемую кокаином.
Резорбтивное действие кокаина проявляется в возбуждении ЦНС. Способность кокаина возбуждать ЦНС, повышать настроение, вызывать ощущение бодрости, прилива сил оказалась причиной злоупотребления этим веществом. При систематическом приёме кокаина у человека возникает сильная потребность к повторному применению препарата, тогда как при его отсутствии появляется ощущение вялости, разбитости, резко снижается настроение, то есть развивается лекарственная зависимость (кокаинизм).
Периферическое действие кокаина проявляется активацией влияний симпатической (норадренергической) иннервации: повышаются частота и сила сокращений сердца; суживаются кровеносные сосуды; повышается артериальное давление. В больших дозах кокаин вызывает тремор, судороги, гиперпирексию; возбуждающее действие сменяется угнетением ЦНС (смерть при отравлении кокаином наступает вследствие паралича дыхательного центра).
Тетракаин (Tetracaine; дикаин) – активный и токсичный местный анестетик. В связи с высокой токсичностью тетракаин используют в основном для поверхностной анестезии: анестезии слизистых оболочек глаз (0,3 %), носа и носоглотки (0,5–1 %). Высшая разовая доза тетракаина при анестезии верхних дыхательных путей – 3 мл 3 % раствора. Длительность действия тетракаина 2–3 ч.
При передозировке препарата, даже при местном применении, тетракаин может всасываться через слизистые оболочки и оказывать резорбтивное токсическое действие. При этом развивается возбуждение ЦНС, которое в тяжёлых случаях сменяется её параличом; смерть наступает от паралича дыхательного центра. Для уменьшения всасывания тетракаина к его растворам добавляют адреналин (эпинефрин).
Бензокаин (Benzocaine; анестезин), в отличие от других местных анестетиков, мало растворим в воде; растворим в спирте, жирных маслах. В связи с этим применяют бензокаин исключительно для поверхностной анестезии в масляных растворах (например, при остром воспалении среднего уха, болях в области наружного слухового прохода), мазях, пастах (5 %), присыпках (например, при кожных заболеваниях, сопровождающихся сильным зудом), ректальных суппозиториях и масляных растворах при поражениях прямой кишки (геморрой, трещины). Внутрь бензокаин назначают при повышенной чувствительности пищевода, болях в желудке, рвоте.
Проксиметакаин (Proxymetacaine) и оксибупрокаин(Oxybuprocaine; инокаин) используют в офтальмологии для проведения кратковременных манипуляций (анестезия конъюнктивы, анестезия роговицы при определении внутриглазного давления, удалении инородных частиц).
Бумекаин (Bumecaine; пиромекаин) применяют в качестве местного анестетика в офтальмологии (0,5 % раствор), а также для поверхностной анестезии слизистой оболочки полости рта (1–2 % растворы), носа, носоглотки, гортани, пищевода, прямой кишки, дыхательных и мочевыводящих путей. В стоматологии применяют также 5 % мазь бумекаина.
Мепивакаин (Mepivacaine) применяют местно в стоматологии, а также для анестезии при интубации трахеи, бронхоскопии, эзофагоскопии, тонзиллэктомии.
Для проводниковой и инфильтрационной анестезии применяют прокаин, бупивакаин, артикаин.
Прокаин(Procaine; новокаин) – активный анестетик, действие которого продолжается 30–60 мин (гидролизуется холинэстеразой плазмы крови). Препарат хорошо растворим в воде и стерилизуется обычными методами. При определенных мерах предосторожности (добавление раствора адреналина, соблюдение дозировки) токсичность прокаина невелика.
Растворы прокаина применяют для инфильтрационной (0,25–0,5 %), проводниковой и эпидуральной (1–2 %) анестезии. Чтобы предупредить всасывание прокаина, к его растворам добавляют 0,1 % раствор адреналина (эпинефрин). Иногда прокаин используют для спинномозговой анестезии (5 %), а в высоких концентрациях (10 %) – для поверхностной анестезии.
Бупивакаин(Bupivacaine; маркаин) – один из наиболее активных и длительно действующих местных анестетиков амидного типа. Для действия бупивакаина характерен латентный период (до 20 мин). При инфильтрационной анестезии используют 0,25 % раствор, для проводниковой анестезии – 0,25–0,5 % растворы, для эпидуральной анестезии – 0,75 % раствор, а для спинальной анестезии – 0,5 %. Длительность эпидуральной или спинальной анестезии 3–4 ч.
Резорбтивное действие бупивакаина может проявляться такими симптомами, как головная боль, головокружение, нарушение зрения, тошнота, рвота, желудочковые тахиаритмии, атриовентрикулярный блок.
Артикаин (Articain; ультракаин) – местный анестетик амидного типа. Применяется при инфильтрационной, проводниковой, эпидуральной и субарахноидальной анестезиях; действует 1–2 ч.
Ропивакаин(Ropivacain; наропин) – амид. Применяют в основном для эпидуральной анестезии (в частности, при кесаревом сечении, для купирования острого болевого синдрома), а также для проводниковой и субарахноидальной анестезий. Ропивакаин отличается длительностью действия; при эпидуральной анестезии обезболивающий эффект сохраняется 6–12 ч.
Для всех видов анестезииприменяют лидокаин(Lidocaine; ксикаин, ксилокаин) – местный анестетик амидного типа. В виде глазных капель используют 2 и 4 % растворы лидокаина. Для поверхностной анестезии слизистой оболочки полости рта, носоглотки, гортани, пищевода, прямой кишки, дыхательных и мочевыводящих путей используют 1–2 % растворы, для инфильтрационной анестезии – 0,25–0,5 %, для проводниковой анестезии – 1–2 %, для эпидуральной анестезии – 2 % раствор, для спинальной анестезии – 5 %. В стоматологии, отоларингологии, а также при эндоскопии используют 10 % дозированный аэрозоль лидокаина, который распыляют на слизистые оболочки.
Токсичность лидокаина несколько выше, чем прокаина, особенно при его применении в высоких концентрациях (1–2 %). Для уменьшения резорбтивного действия лидокаина к его растворам добавляют адреналин (эпинефрин).
Лидокаин применяют также как противоаритмическое средство[1].
Тримекаин(Trimecaine) по химической структуре, показаниям к применению и применяемым концентрациям растворов сходен с лидокаином. Действует более продолжительно.
Кроме указанных препаратов для местной анестезии применяют этилхлорид(Ethyl chloride; хлорэтил) – летучую жидкость, выпускаемую в ампулах. При нанесении на кожу этилхлорид быстро испаряется. При этом происходят охлаждение тканей и утрата чувствительности.
Применяют этилхлорид для обезболивания при малых операциях на коже, при ушибах, растяжениях связок, сухожилий (например, во время спортивных соревнований), при невритах, радикулитах.
Противопоказания и побочные реакции
Терапию с применением анестетика осуществляют только после исключения запретов к использованию. Противопоказано применять местную анестезию при наличии следующих состояний:
- Оперативное вмешательство при ожирении.
- Операции при нарушении газообмена.
- Аллергический симптом.
- Нарушение психики, патологии слухового аппарата, состояние сильного опьянения.
- Пациент находится без сознания.
- Эпилепсия (хроническое неврологическое заболевание, проявляющееся в предрасположенности организма к внезапному возникновению судорожных приступов).
- Паническое состояние пациента, отказ от местного наркоза.
- Дети возрастом до десяти лет.
- Сепсис (тяжелое инфекционное заболевание, развивающееся при прогрессировании и распространению инфекционного процесса по организму через кровь).
- Геморрагический симптом (склонность к повышенной кровоточивости кожи, слизистых оболочек и внутренних органов вследствие патологии системы гемостаза).
- Анемия (группа клинико-гематологических синдромов, общим моментом для которых является снижение концентрации гемоглобина в крови, чаще при одновременном уменьшении числа эритроцитов).
- Сердечная недостаточность.
Местный наркоз в стоматологической практике доктор должен подбирать в индивидуальном порядке. Применять такой анестетик можно в период лактации. Побочные реакции анестезирующих средств, как правило, появляются из-за неправильного использования.
В большинстве ситуаций появляются следующие отрицательные эффекты:
- Тахикардия (увеличение частоты сердечных сокращений (ЧСС) от 90 ударов в минуту).
- Обморок.
- Отек в месте введения.
- Заложенность в ушах.
- Анафилаксия (аллергическая реакция немедленного типа, состояние резко повышенной чувствительности организма).
Кроме этого, такие симптомы могут наблюдаться, когда появляется аллергия.
ПОТЕНЦИРОВАННАЯ МЕСТНАЯ АНЕСТЕЗИЯ (ПРЕМЕДИКАЦИЯ)
Местные анестетики позволяют устранить сенсорный компонент боли, но не оказывают влияния на ее эмоциональный и вегетативный компоненты. Большинство больных на приеме у стоматолога испытывают чувство тревоги, страха, беспокойства, иногда находятся в состоянии апатии или депрессии, что является проявлением нервно-психического напряжения или эмоционального стресса. При этом возникают психовегетативные осложнения, проявляющиеся тахикардией, гипертензией, гипергликемией, астматическим приступом, стенокардией, обмороком или коллапсом.
Под влиянием отрицательных эмоций происходят существенные изменения системы регуляции жизненно важных функций организ-
ма: повышается содержание в крови катехоламинов, гистамина, | возникает спазм сосудов, нарушаются процессы метаболизма (воз- ;
растает энергопотребление). Частота осложнений общего характера при амбулаторных операциях зависит не столько от характера вмешательства, сколько от степени выраженности психоэмоционального напряжения (стресса) у больного. Поэтому перед стоматологическими операциями для сохранения адаптационных механизмов и профилактики осложнений общего характера необходима медикаментозная подготовка с преимущественным воздействием на психоэмоциональную сферу больного. Применяемые для этого препараты действуют на различные отделы центральной нервной системы и различные уровни проведения болевой чувствительности. Не усиливая местноанестезирующего действия местного анестетика, они значительно улучшают эффект обезболивания. Выключение болевой чувствительности в операционной ране с помощью местного обезболивания, проводимого на фоне лекарственной подготовки (пре-медикации), обеспечивающей понижение реактивности организма и общую аналгезию, называют потенцированной местной анестезией.
При определении психоэмоционального состояния больного по клиническим признакам выделяют 5 типов реакций (по А. Ф. Би-зяеву): астеническую, депрессивную, тревожную, ипохондрическую, истерическую.
Астеническая реакция характеризуется вегетативной лабильностью, головными болями, повышенной утомляемостью, раздражительностью, слезливостью. При депрессивной реакции отмечаются подавленное настроение, негромкий голос, отсутствие уверенности в успехе лечения, больной немногословен. Тревожная реакция проявляется беспокойством, волнением, страхом, опасением за неудачный исход, плохим сном, учащением пульса. При ипохондрической реакции больной предъявляет много жалоб, детализирует их, подробно описывает ощущения и события в хронологическом порядке, охотно обследуется; обнаруживается несоответствие между обилием жалоб и определяемыми патологическими изменениями. Истерические — это вегетативные реакции (комок в горле, нехватка воздуха, тремор пальцев рук, красные пятна на коже лица и шеи). В поведении таких больных отмечаются демонстративность, театральность, стремление привлечь к себе внимание, вызвать сочувствие. Последние чаще встречаются у женщин.
Реакция может отсутствовать, быть легкой, умеренной, выраженной. При легкой степени симптомы непостоянны, выявление их возможно лишь при целенаправленном опросе, существенных изменений в поведении нет. Для умеренной характерны постоянные и выраженные признаки психоэмоциональных реакций, в поведении эти реакции преобладают. При выраженной реакции больной плохо контролирует свои поступки, психоэмоциональное расстройство является главным фактором, определяющим его поведение и состояние. Установлено, что при плановых стоматологических операциях у больных чаще определяется легкая, а при
ургентной — умеренная степень выраженности психоэмоционального напряжения.
Премедикацию проводят с учетом типа и степени выраженности психоэмоциональной реакции. В условиях поликлиники эффективно применение транквилизатора седуксена, наркотического анальгетика лексира, ненаркотического анальгетика анальгина. У больных с сопутствующими заболеваниями, кроме указанных препаратов, оправдано использование спазмолитика баралгина, /?-адреноблокатора обзидана (анаприлина) и холинолитика атропина (А. Ф. Бизяев).
У больных без сопутствующих заболеваний при легкой и умеренной степени выраженности психоэмоционального состояния эффективно применение седуксена внутрь (0,3 мг/кг) за 30—40 мин до проведения местной анестезии, при выраженной степени (за исключением случаев истерической реакции) показано введение 0,5% раствора седуксена в той же дозировке с 0,1% раствором атропина (0,6—0,8 мл) в одном шприце внутривенно. При выраженной тахикардии атропин лучше не вводить.
Больным с истерической реакцией при выраженной степени психоэмоционального состояния показано внутривенное введение седуксена (0,3 мг/кг) и лексира (0,5 мг/кг). При введении раствора атропина необходим контроль частоты пульса. Премедикация в поликлинике у больных с сопутствующими заболеваниями приведена в следующем разделе учебника.
В стационаре подготовку проводят накануне дня операции или (по показаниям) за несколько дней. На ночь назначают снотворные, антигистаминные препараты, малые транквилизаторы в общепринятых терапевтических дозировках. За 3 ч до операции эти препараты дают повторно. Дополнительно внутримышечно вводят наркотики и витамины (группы В, С). За 45 мин до операции внутримышечно применяют «коктейль», состоящий из растворов наркотика, антигистаминных препаратов, М-холинолитика. Вместо этих препаратов (иногда вместе с ними) можно вводить седуксен или средства, используемые для неиролептаналгезии (дроперидол, фентанил). В зависимости от характера вмешательства, его травматичности, общего состояния больного индивидуально избирают дозы препарата. Травматичные оперативные вмешательства, выполняемые под местным обезболиванием, предпочтительнее проводить в сочетании с нейролептаналгезией или атаралгезией.
Следует подчеркнуть, что любая лекарственная подготовка не исключает необходимости тщательного проведения местной анестезии.
Осложнения
Проведение местного наркоза требует определенного опыта и соблюдения всех правил. Спровоцировать осложнения могут разные факторы, которые доктор допускает в процессе анестезирования. К таковым относят:
- Повреждение мягких тканей иглой от укола или раствором.
- Надлом инъекционной иглы.
- Болевой синдром.
- Парестезия (один из видов расстройства чувствительности, характеризующийся спонтанно возникающими ощущениями жжения, покалывания, ползания мурашек).
- Тризм (тонический спазм жевательной мускулатуры, приводящий к ограничению движений в височно-нижнечелюстном суставе).
- Гематома.
- Развитие инфекции.
- Некроз (патологический процесс, выражающийся в местной гибели ткани в живом организме в результате какого-либо экзо- или эндогенного ее повреждения).
- Парез лицевого нерва (неврологическое заболевание, для которого характерна слабость мимических мышц).
- Аллергические проявления.
- Токсическая реакция.
- Эмоциональное напряжение из-за страха перед болью.
У каждого человека могут появляться разные осложнения после введения анестетика. В связи с чем перед применением лекарства, если у пациента имеются аллергические реакции, об этом необходимо сообщить медицинскому специалисту.
Анестетики также имеют определенными минусы, например:
- Нейротоксичность.
- Кардиотоксичность.
Анестетик в любой ситуации вызывает токсичность. Все зависит от дозирования и группы наркоза, который используют. Нейротоксичность может проявляться в виде:
- Нарушения моторных и сенсорных функций.
- Эмоционального напряжения.
- Интегративных функций мозга (полная или частичная потеря памяти).
- Нарушения зрения и слуха.
- Мышечной слабости.
- Пареза (неврологический синдром, снижение силы, обусловленное поражением двигательного пути нервной системы).
- Паралича (полное отсутствие произвольных движений, обусловленное теми же причинами, что и в случае пареза).
Одним из самых тяжелых последствий местного наркоза в стоматологической практике является парез лицевого нерва.
Местное обезболивающее провоцирует кардиотоксичность только при передозировке. Это осложнение встречается крайне редко. При этом снижается проведение нервных импульсов и расширение капилляров.
Химические свойства
- Структура. Все местные анестетики, применяемые для блокад нервов, состоят из гидрофобного ароматического кольца, соединенного с третичной аминогруппой углеродной цепочкой. Длина углеводородной цепочки варьирует от 6 до 9 А; препараты, цепочка которых длиннее или короче, неэффективны. У бензокаина, применявшегося только для топической анестезии, нет третичной аминогруппы, и он не имеет водорода, который заменяется при физиологическом pH (рКa = 3,5).
- Эфиры и амиды. Местные анестетики делятся на эфиры и амиды в зависимости от того, присоединена ли углеродная цепочка к бензольной части эфирной или амидной связью. Тип связи важен для определения того, по какому пути пойдет метаболизм препарата.
- Изомеры. Многие местные анестетики имеют по крайней мере один асимметричный атом углерода и, таким образом, существуют в виде двух или более энантомеров. Большинство из них применяются клинически в виде рацемических смесей, содержащих оба энантомера. Исключение составляют ропивакаин и левобупивакаин: они поставляются в виде одного энантомера, поскольку в клинической практике он действует сильнее и менее токсичен, чем рацемат.
Что делать при появлении аллергии
Воздействие обезболивающих средств на организм человека в большинстве случаев сопровождается возникновением аллергических проявлений. Но не все анестетики могут провоцировать подобную реакцию.
Перед анестезированием следует сделать анализ, чтобы исключить непереносимость либо аллергию на определенный препарат. После этого медицинский специалист будет применять безопасные обезболивающие лекарства.
Перед тем как делать наркоз, нужно провести перечень проб, чтобы исключить аллергические реакции. Анализ крови при выявлении негативных реакций на анестетик в этой ситуации не считается эффективным.
«Лидокаин»
Препарат используют для проводникового, а также инфильтрационного и терминального наркоза. Анестетик оказывает местноанестезирующее и антиаритмическое воздействие. Как обезболивающее средство работает благодаря подавлению нервной проводимости за счет блокирования каналов натрия в нервных волокнах и окончаниях.
Лекарство значительно превосходит «Прокаин», его влияние происходит быстрее, и оно более длительное – до 75 минут (совместно с «Эпинефрином» – более двух часов). Анестезирующее средство при местном использовании расширяет капилляры, местнораздражающего влияния не оказывает.
Антиаритмический эффект препарата обусловлен способностью увеличивать проницаемость мембран для калия, блокировать натриевые каналы, стабилизировать мембраны клеток. «Лидокаин» не оказывает значимого влияния на сократимость, проводимость миокарда (воздействует только в больших дозах).
Уровень абсорбции «Лидокаина» при местном введении зависит от дозирования препарата и места обрабатывания. После внутримышечных инъекций максимальное содержание достигается спустя пять-пятнадцать минут после применения.
«Бензокаин»
Действующий компонент оказывает обезболивающее воздействие, предотвращая развитие боли. При наружном использовании и нанесении на слизистые полости влияние «Бензокаина» возникает сразу и длится в течение пятнадцати-двадцати минут.
«Бензокаин» — широко распространенное местное обезболивающее средство. Раствор производят в составе медикаментов для местного применения или для перорального употребления.
Препарат представляет собой белый порошок, который не имеет специфического аромата, но обладает горьким вкусом. Если нанести препарат на кончик языка, то появится ощущение онемения.
При применении лекарственного средства местно и перорально всасывается минимум активного компонента. После нанесения медикамента на слизистую оболочку действие от «Бензокаина» возникает уже спустя одну минуту и длится до двадцати минут.
Что это такое
Местной анестезией называют метод обезболивания, при котором чувствительности лишается участок кожи и часть тканей на определенной глубине в зависимости от сложности выполнения операции. Например, нанесение крема на ногу перед восковой эпиляцией – это местная анестезия, но и глубокое обезболивание всей нижней челюсти (вместе с костью) путем введения всего одного укола – тоже.
Иногда говорят о местном наркозе, подразумевая, что это такой же метод обезболивания конкретного участка. Хотя корректнее будет называть это местной анестезией, потому что наркоз – это все-таки отключение сознания пациента.
«Новокаин»
Активный компонент раствора для уколов обладает местноанестезирующим эффектом, он ведет к понижению всех видов сенситивности тканей в области применения. Фармакологическое действие происходит за счет блокировки натриевых каналов стенок периферических нервов, что предотвращает проведение нервного импульса в чувствительных тканях.
После абсорбции прокаина (активное вещество) в общий кровоток он блокирует передачу импульсов в вегетативных ганглиях, а также уменьшает возбудимость периферических холинергических структур центральной нервной системы. Кроме этого, анестетик понижает спазм мускул, уменьшает возбудимость двигательных структур коры головного мозга и мышц сердца.
Продолжительность действия от раствора для уколов «Новокаина» невысокая и составляет от тридцати минут до получаса.
После введения препарата в ткани активный компонент накапливается в области введения, а затем впитывается в системный кровоток. Скорость всасываемости зависит от области применения медикамента. Обменивается действующее вещество в печени с формированием неактивных продуктов распада, которые устраняются из организма с уриной. Время выведения половины всей дозировки медикамента после абсорбции препарата составляет пятьдесят секунд.
ПОТЕНЦИРОВАННАЯ МЕСТНАЯ АНЕСТЕЗИЯ
Местные анестетики не влияют на эмоциональные и вегетативные компоненты боли, что вызывает у больного потерю аппетита, нарушение сна, страх, заметное беспокойство (крик, плач и т.п.), пугливость, раздражительность, а также влияет на сдвиги в различных органах и системах — усиливается глюкокортикоидная функция коркового вещества надпочечников, повы- шается артериальное давление и температура тела, изменяется гемодинамика и др.
Это обусловило применение премедикации, т.е. лекарственных средств, устраняющих ранее перечисленные изменения в организме больного и улучшающих проведение операции под местной анестезией. Потенцирование — это усиление фармакологического действия ане- стетика другими веществами, более значительное, чем суммирование раздельного воздействия этих препаратов.
Нейролептаналгези я (нейролептики + аналгезия)
— метод обезболивания, основанный на сочетанном применении нейролептических средств и наркотических анальгетиков. Нейро- лептические средства — лекарственные вещества, оказывающие тормозящее влияние на функ- ции центральной нервной системы, не нарушая при этом сознания, способные устранять бред, галлюцинации и некоторые другие симптомы психозов. К
нейролептикам
относятся следующие препараты: аминазин, этапиразин, галоперидол, дроперидол и др. К
наркотическим анальге- тикам —
омнопон, кодеин, морфин, промедол, фентанил и др.
Атаралгезия (атарактики- транквилизаторы + анальгетики) —
состояние угнетения сознания и болевой чувствительности, вызванное сочетанным действием аналгезирующих средств и транквилизаторов. Транквилизаторы в отличие от нейролептических средств не ока- зывают выраженного антипсихотического эффекта. К
транквилизаторам
относятся следующие препараты: элениум, реланиум (сибазон, седуксен), феназепам, мезепам (рудотель), мепроба- мат, триоксазин, грандаксин и др.
На основании сказанного ранее приведем некоторые схемы нейролептаналгезии и ата- ралгезии, которые нашли применение в челюстно- лицевой хирургии в условиях стационара и поликлиники.
Премедикаци я по схемам А.А.Цигани й
• Детям в возрасте от 1 года до 8-10 лет в палате вводят калипсол (в дозе 5мг/кг) и атропин (0,1 мг/кг или 0,1мл 1% раствора на 10 кг) и на каталке доставляют в опера- ционную.
• Детям в возрасте от 7 до 15 лет премедикацию на ночь можно не назначать, т.к. они не осознают серьезности предстоящей операции. Утром
за 30-60 минут до операции в/м вводят 0,1мл 0,1% раствора атропина. При наличии психического возбуждения или боли (при недостаточной местной анестезии) в операционной в/м дополнительно вводят кетамин из расчета 5мг/кг.
• Больным в возрасте от 15 лет и старше накануне операции вечером
и в 6.00 утра назначают следующие препараты: фенобарбитал (0,15мг/кг), диазепам (седуксен) — 0,15мг/кг, пипольфен — 0,5мг/кг.
За 60 минут до операции
в/м вводят 1% раствор атропина (0,1мг/кг), седуксен (сибазон) — 0,2мг/кг, 1% раствор димедрола (0,4мл на 10 кг), фентанил (0,02мг/кг) или 1% раствор морфина (0,2мг/кг).
• Больным старше 15 лет с пороками и заболеваниями сердца и с повышенным коро- нарным риском назначают:
накануне вечером
(в 22.00) и
утром
(6.00) снотворные (фенобарбитал — 0,5- 1 мг/кг или ноксирон — 1,5мг), нейролептики (пипольфен — 0,5мг/кг), транквилиза- торы (седуксен — 0,05-0,15мг/кг), наркотические анальгетики (1 % раствор морфи- на — 0,1 мг/кг или 2% раствор промедола — 0,2мг/кг или 0,005% раствор фентани- ла — 0,01 мг/кг).
— утром за 60 минут до операции
в/м вводят 1% раствор атропина (0,1 мг/кг), се- дуксен или реланиум (0,2мг/кг), 1% раствор морфина (0,2мг/кг) или 2% раствор промедола (0,4мг/кг) или 0,005% раствор фентанила (0,02мг/кг)
— при наличии артериальной гипертензии больным дополнительно в/м назначают слабые гипотензивные средства (папаверин, дибазол).
103
3. ОБЕЗБОЛИВАНИЕ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ХИРУРГИЧЕСКОЙ СТОМАТОЛОГИИ
Премедикация по схеме И.А. Шугайлова
За 1ч до операции внутримышечно вводятся: седуксен из расчета 0,2мг на 1 кг массы больного, дроперидол из расчета 0,1мг/кг в сочетании с 0,5-1,0 мл 0,1% раствора атропина. В результате достигается успокоение больных, общее расслабление, состояние легко прерывае- мого сна в течение всей операции.
Эта премедикация оказывает нормализующее действие на все компоненты болевого реа- гирования, что позволяет провести операцию под местным обезболиванием в условиях стационара.